Sumario
Más allá de la clínica
2017, vol. 10, nº 4
Formas clínicas del maltrato infantil
Autores: Pérez Candás JI1, Ordóñez Alonso MA2, Amador Tejón V3
1 Pediatra. CS de Sabugo. Avilés. Asturias (España).
2 Pediatra. CS de la Corredoria. Oviedo. Asturias (España).
3 Pediatra. CS de la Magdalena-Carriona. Avilés. Asturias (España).
1 Pediatra. CS de Sabugo. Avilés. Asturias (España).
2 Pediatra. CS de la Corredoria. Oviedo. Asturias (España).
3 Pediatra. CS de la Magdalena-Carriona. Avilés. Asturias (España).
Artículo cedido y publicado en el apartado sobre Violencia en la Infancia y la Adolescencia de la página web del Ministerio de Sanidad.
“Para una persona no violenta, todo el mundo es su familia”.
Mahatma Gandhi
PUNTOS CLAVE
- El maltrato físico de un niño es aquel producido por aquellos actos infligidos por un cuidador que pueden causar un daño físico real o tener el potencial de provocarlo1. El maltrato físico tiene diversas manifestaciones, como golpear, sacudir, quemar o morder2. La protección de los niños que, de generación en generación, son el futuro de la especie humana, es responsabilidad de todos los actores sociales. Los profesionales de la salud tienen un importante papel que jugar debido a las enormes consecuencias para el niño y la familia de un diagnóstico inadecuado.
- Por ello, en estos sectores hay una demanda cada vez más insistente solicitando apoyo al desarrollo de la medicina basada en pruebas en este campo. Es un buen ejemplo de estas actividades el equipo de revisión sistemática del CORE INFO (Cardiff Child Protection Systematic Reviews), disponible en la dirección core-info.cardiff.ac.uk, que han desarrollado un formato internacionalmente reconocido para las revisiones sistemáticas de esta difícil área, poniendo a disposición de los profesionales, mediante un enfoque multimedia, la evidencia científica actual en este campo3.
- No hay evidencia que apoye la práctica común de aquellos médicos que calculaban la edad de un moretón por su apariencia y, más específicamente, su color.
FORMAS CLÍNICAS DEL MALTRATO INFANTIL
Maltrato intrafamiliar:
- Maltrato físico.
- Negligencia.
- Abuso sexual.
- Maltrato emocional.
- Maltrato prenatal.
- Síndrome de Münchhausen por poderes o maltrato médico infantil.
Maltrato fuera del ámbito familiar:
- Ciberacoso.
- Acoso escolar.
- Grooming.
MALTRATO FÍSICO
El maltrato físico consiste en aquellos actos infligidos por un cuidador que pueden causar un daño físico real o que tienen el potencial de provocarlo1. Tiene diversas manifestaciones, como golpear, sacudir, quemar o morder2.
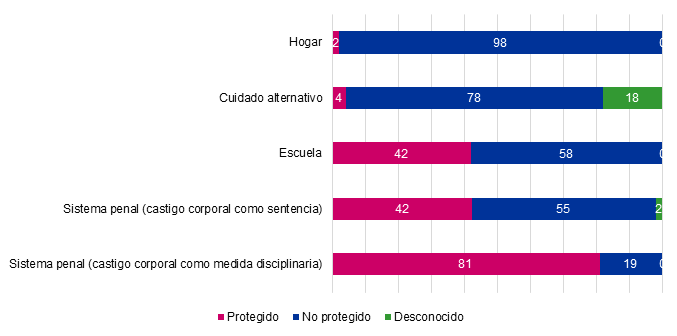
El castigo corporal en sus diversas manifestaciones está cada vez más prohibido en el mundo (Figura 1). La iniciativa mundial para poner fin a todos los castigos corporales de los niños informó de que 33 países habían prohibido el castigo corporal en todos los entornos, incluido el hogar. Los Gobiernos de, al menos, otros 18 países están públicamente comprometidos con la prohibición en todos los ámbitos. La mayoría de los países han prohibido los castigos corporales en lugares ajenos al hogar, en las escuelas (117 países), en las instituciones penales (121 países) y como sentencia de los tribunales (157 países). Aunque hay avances, el castigo corporal en el hogar sigue siendo legal en todos los estados en los EE. UU. de Norteamérica. Es cierto que 31 estados han prohibido el castigo corporal en las escuelas públicas y la Corte Suprema ha declarado que es ilegal como castigo por un delito2.
Figura 1. Porcentaje de los niños y niñas del mundo que están protegidos jurídicamente contra el castigo físico. Mostrar/ocultar
El umbral para definir el castigo corporal como maltrato varía según las diversas culturas. Parece claro que el impacto emocional de ser maltratado puede dejar la cicatriz más importante porque puede perdurar mucho tiempo después de que los moretones se desvanecen y las fracturas se curan. Es la fractura del alma la más difícil de reparar (Tabla 1).
Tabla 1. Consecuencias agudas y a largo plazo de la violencia contra los niños. Mostrar/ocultar
La protección de los niños que de generación en generación son el futuro de la especie humana es responsabilidad de todos los actores sociales. Los profesionales de la salud tienen un importante papel que jugar debido a las enormes consecuencias para el niño y la familia de un diagnóstico inadecuado. Por ello en estos sectores hay una demanda cada vez más insistente, solicitando apoyo al desarrollo de la medicina basada en pruebas en este campo. Es un buen ejemplo de estas actividades el equipo de revisión sistemática del CORE INFO (Cardiff Child Protection Systematic Reviews), disponible en la dirección www.core-info.cardiff.ac.uk, que han desarrollado un formato, internacionalmente reconocido, para las revisiones sistemáticas de esta difícil área, poniendo a disposición de los profesionales, mediante un enfoque multimedia, la evidencia científica actual en este campo3.
Cuando se valoran los datos procedentes de las notificaciones on-line del Registro unificado de maltrato infantil (RUMI), con las limitaciones que tienen, porque hasta 2015 no todos los operadores de las comunidades autónomas han registrado todas las notificaciones, obtienen un claro predominio del maltrato por negligencia y del emocional4. Hay que tener en cuenta además que es una patología que se comporta a modo de iceberg, de forma que las notificaciones pueden no ser un reflejo absoluto de la realidad (Tablas 2, 3 y 4).
Tabla 2. Tipos de maltrato por edad de la víctima (en porcentajes) (0-17 años). Mostrar/ocultar
Tabla 3. Tipos de maltrato. Registro unificado de casos de sospecha de maltrato infantil (RUMI) 20154. Mostrar/ocultar
Tabla 4. Comparativa de CC. AA. Tipos de maltrato. RUMI, 20154. Mostrar/ocultar
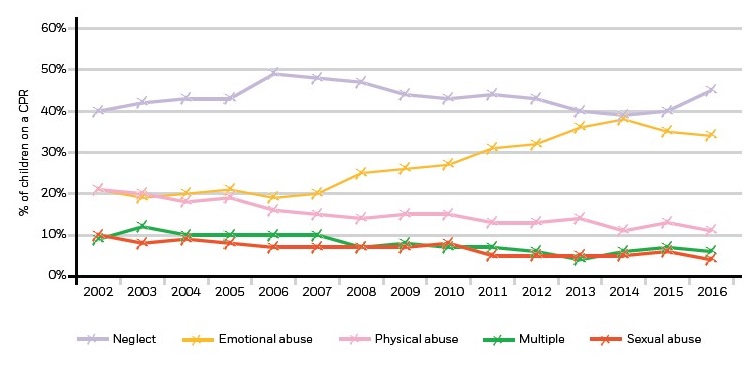
La Tabla 5 y la Figura 2 recogen las cifras de otros países5.
Tabla 5. Número de niños en los registros de protección infantil o sujetos a un plan de protección infantil en marzo de 2017 (julio en Escocia)5. Mostrar/ocultar
Figura 2. Composición de los registros de protección infantil galeses.5 Mostrar/ocultar
MANIFESTACIONES DEL MALTRATO FÍSICO
Hematomas (moretones)
Cuando se realizó la revisión sistemática original en 2004 sobre los mismos, había muy poca literatura médica que abordara las preguntas clínicas más frecuentes. Esta revisión causó consternación al descubrir que no había evidencia que apoyara la práctica común de aquellos médicos que calculaban la edad de un moretón por su apariencia y, más específicamente, su color. Otros estudios reiteran el vínculo claro entre el nivel de movilidad independiente de un niño y los crecientes niveles de moretones accidentales6,7.
Se han encontrado algunas características adicionales importantes, como la correlación entre la presencia de petequias en asociación con moretones como indicativos del maltrato.
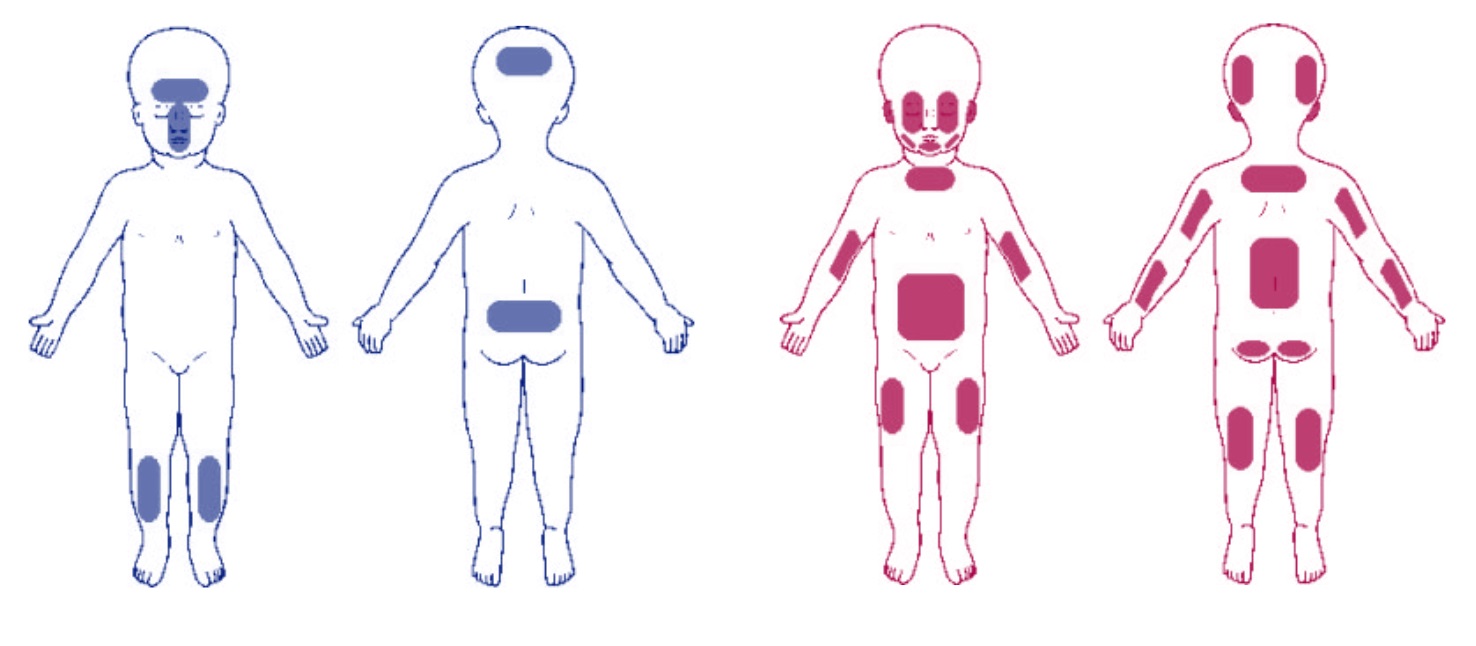
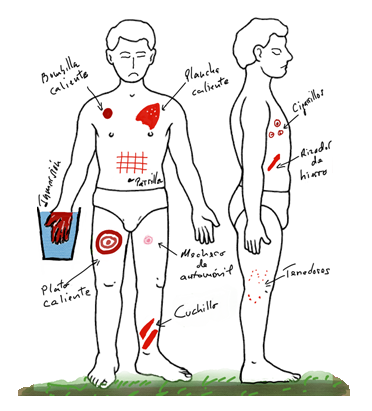
Para discernir entre moretones accidentales y aquellos causados por el maltrato debemos tener en cuenta que los lugares comunes de los fortuitos son las prominencias óseas en las zonas frontales del cuerpo, como las rodillas, las espinillas y a veces la frente (Figura 3). El área de los ojos generalmente está protegida contra golpes accidentales.
Figura 3. Localización de moretones accidentales (azul) y localización de los moretones en el niño maltratado (rosa)9. Mostrar/ocultar
Por ello deberemos tener presente que hay niños que pueden presentar moretones con mayor frecuencia o como manifestación de la propia enfermedad en los siguientes casos:
- Con trastornos hemorrágicos.
- Con enfermedades que dan lugar a petequias, como trastornos plaquetarios y defectos de los factores de coagulación.
- Con septicemia meningocócica.
- Con tos moderada, vómitos, llanto.
- Con algún tipo de lesión por compresión.
La interpretación de los moretones siempre debe tener en cuenta la historia médica y social, la etapa de desarrollo, la explicación dada por los cuidadores y otras informaciones que puedan ser aclaratorias8.
Indicadores sugestivos de maltrato9-11
- Moretones en niños que no caminan.
- Moretones en los bebés.
- Moretones en la cara (con la excepción de la frente), espalda, abdomen, brazos, glúteos, orejas y manos.
- Moretones alejados de prominencias óseas.
- Moretones en racimos.
- Moretones múltiples, de forma uniforme.
- Moretones que llevan la marca clara del instrumento utilizado o que sugieren ser producidos por una ligadura.
- Moretones acompañados por petequias, sin trastornos hemorrágicos subyacentes.
Recomendaciones sobre los moretones12
Sospeche maltrato infantil si un niño o joven tiene moretones que remedan la forma de una mano, atadura, palo, marca de dientes, empuñadura o instrumento.
Sospeche maltrato infantil si hay moretones o petequias que no son causadas por una enfermedad o si la explicación clínica de los moretones no es adecuada.
Los ejemplos incluyen:
- Hematomas en un niño que no camina.
- Múltiples moretones o moretones en racimos.
- Moretones de formas y tamaños similares.
- Hematomas en cualquier parte no ósea del cuerpo o la cara incluyendo los ojos, las orejas y las nalgas.
- Moretones en el cuello que parezcan intentos de estrangulación.
- Moretones en los tobillos y las muñecas que parezcan marcas de ligadura.
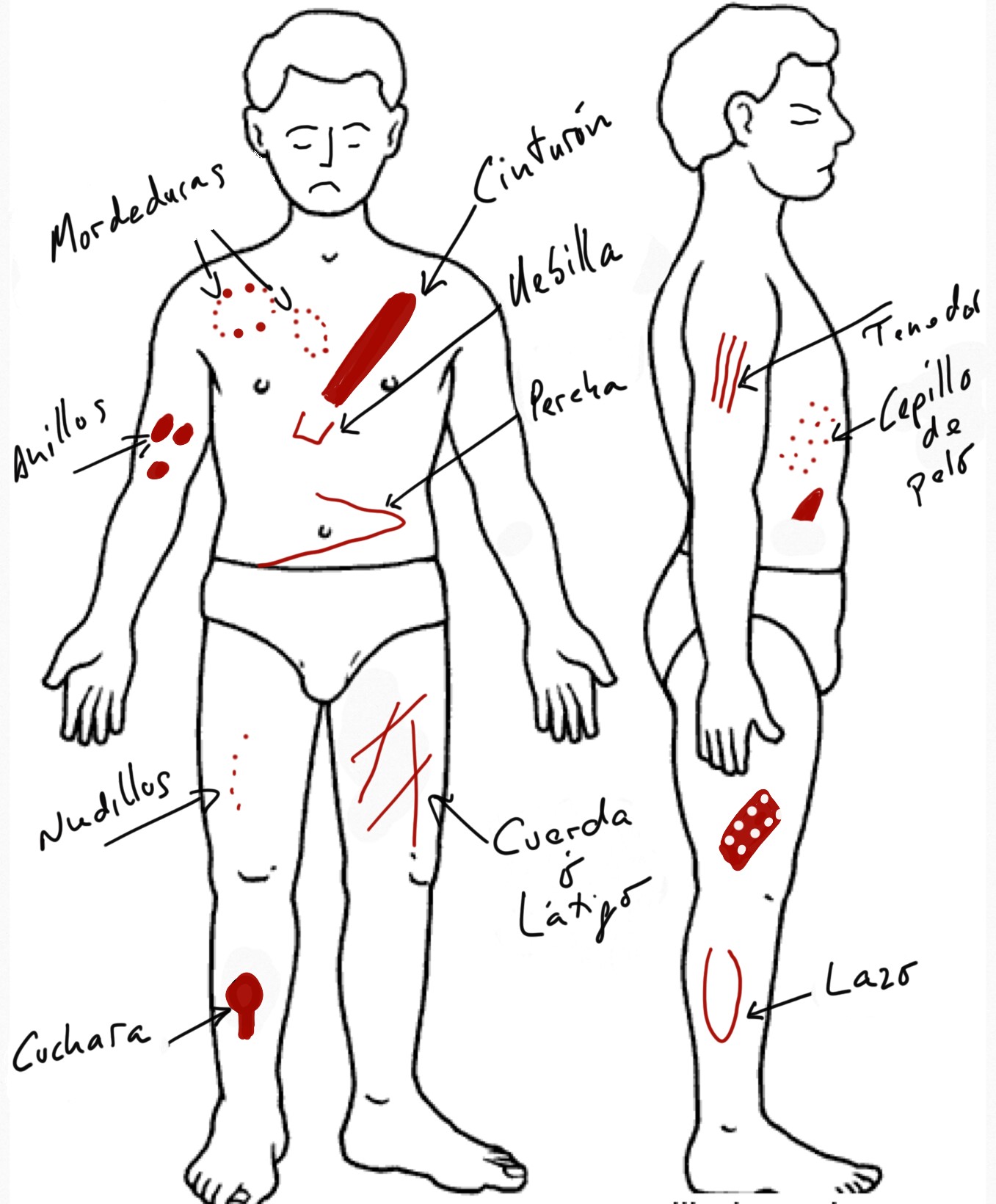
La Figura 4 muestra un ejemplo de las marcas sospechosas de maltrato producidas por instrumentos.
Figura 4. Marcas sospechosas de maltrato producidas por instrumentos. Mostrar/ocultar
Fracturas
Las fracturas se han registrado en hasta el 55% de los niños que han sufrido maltrato físico13-15 y el 18% de las mismas eran múltiples15. Muchas fracturas no accidentales en bebés y niños pequeños no son clínicamente evidentes en el examen físico16, pero hasta un 60% de los niños menores de 16 años van a sufrir alguna fractura en el curso de su vida. Además, pueden ser favorecidas por enfermedades que aumentan la fragilidad del hueso16.
Entonces ¿cuándo sospechar que una fractura pudo deberse a maltrato?
Indicadores de sospecha de maltrato16
- Cuando un niño de menos de 18 meses presenta una fractura en ausencia de antecedentes evidentes de trauma importante o una condición médica conocida que predisponga a la fragilidad ósea.
- Cuando haya fracturas múltiples.
- Cuando se observan múltiples fracturas de costillas.
- Las fracturas femorales: son más comunes en los niños que aún no caminan.
- Fracturas humerales en niños menores de 3 años (las fracturas supracondíleas tienen más probabilidades de no ser producidas por maltrato).
- Fracturas de cráneo en bebés o niños pequeños (tiene una probabilidad de 1 entre 3 de haber sido maltratado).
- Fracturas vertebrales, pélvicas, de las manos, del pie y del esternón.
Las fracturas vertebrales pueden ser inestables; por ello, la identificación temprana es importante. Se requiere radiología apropiada para la detección16.
Recomendaciones sobre las fracturas12
Sospeche maltrato infantil si el niño tiene una o más fracturas en ausencia de una enfermedad que aumente la fragilidad ósea (por ejemplo, osteogénesis imperfecta, osteopenia por prematuridad) o si no hay explicación convincente. Los casos clínicos pueden presentar:
- Fracturas de diferentes edades.
- Evidencia radiológica de fracturas ocultas (fracturas identificadas en rayos X que no eran clínicamente evidentes). Por ejemplo, las fracturas de costilla en los bebés.
Lesiones intracraneales
Las tasas nacionales norteamericanas de lesiones intracraneales son de 39,8 por 100 000 habitantes para niños < 1 año. El traumatismo craneal es la principal causa de muerte en niños maltratados menores de 2 años de edad. Se documentó una mayor mortalidad entre los niños de 12 a 23 meses de edad. El síndrome de hemorragia retiniana y de bebé sacudido fueron los diagnósticos secundarios asociados con una mayor mortalidad. Los varones (67,4%) fueron documentados, abrumadoramente, como los autores involucrados en la lesión de estos infantes17.
Síntomas y signos11,18
- Los síntomas pueden ser tan inespecíficos como vómitos e irritabilidad.
- La lesión intracraneal incluye hemorragias subdurales, con o sin hemorragias subaracnoideas, que a menudo son pequeñas, múltiples y ampliamente distribuidas.
- La lesión isquémica hipóxica se asocia más comúnmente con un traumatismo craneoencefálico por maltrato.
- Existe una fuerte asociación entre lesiones intracraneales y hemorragias retinianas, episodios apneicos y fracturas del esqueleto.
- Niños con traumatismo craneoencefálico por maltrato pueden presentar clínica neurológica sin lesiones externas.
Recomendaciones sobre las lesiones intracraneales12
Sospeche maltrato infantil si un niño tiene una lesión intracraneal en ausencia de traumatismo accidental confirmado o causa médica conocida, en una o más de las siguientes circunstancias:
- La explicación no es convincente.
- El niño tiene menos de 3 años.
-
También hay:
- Hemorragias retinianas.
- Costillas o fracturas de huesos largos.
- Otras lesiones infligidas asociadas.
- Hay múltiples hemorragias subdurales con o sin hemorragia subaracnoidea con o sin daño isquémico hipóxico al cerebro.
Trauma ocular
Los signos oculares de maltrato incluyen edema periorbitario, quemosis, inyección, abrasión, hifema y cataratas. Es interesante destacar que todos los niños que sufren maltrato físico con lesión ocular tienen hemorragias subconjuntivales19.
Las hemorragias retinianas están estrechamente asociadas con la lesión ocular en el maltrato, de forma que las hemorragias retinianas en un niño pequeño deben alertar a los profesionales de la salud sobre la posibilidad de un traumatismo craneoencefálico y debe interpretarse en ese contexto. Si la explicación dada no es convincente, se debe sospechar maltrato12,20.
Recomendación sobre el trauma ocular12
Sospeche maltrato infantil si un niño tiene hemorragias retinianas o lesiones en el ojo en ausencia de traumatismo accidental confirmado importante o una explicación médica conocida, incluyendo causas relacionadas con el nacimiento.
Lesiones de la médula
En los niños las lesiones de la columna vertebral son infrecuentes. La mayoría provienen de accidentes automovilísticos o incidentes relacionados con el deporte en los niños mayores21. Las fracturas espinales por maltrato rara vez se diagnostican y es difícil determinar su verdadera prevalencia. La columna vertebral pediátrica es particularmente susceptible a las lesiones cervicales debido a su orientación y al mayor peso relativo de la cabeza en comparación con el tono muscular más bajo22. Esto puede predisponer a los niños a la lesión de la médula espinal sin lesión evidente en las estructuras musculoesqueléticas23. La ausencia de una explicación adecuada debería ser motivo de sospecha de maltrato9.
Recomendaciones sobre las lesiones medulares12
Sospeche maltrato físico si un niño presenta signos de una lesión vertebral en ausencia de traumatismo accidental mayor confirmado. La lesión espinal se puede presentar como:
- Un hallazgo de la exploración esquelética o de la resonancia magnética.
- Una lesión cervical en asociación con una lesión infligida en la cabeza.
- Una lesión toracolumbar en asociación con neurología focal o cifosis inexplicada.
Lesiones viscerales
Las lesiones abdominales son una causa importante de morbilidad y mortalidad entre los niños maltratados24,25. Las lesiones producto del maltrato representan entre el 4-15% de todos los traumatismos abdominales. La mayoría de los niños afectados tienen menos de 5 años de edad. Las lesiones viscerales producidas por maltrato incluyen ruptura o hematoma de los órganos huecos (estómago, intestino delgado incluyendo duodeno y recto), lesión pancreática incluyendo pancreatitis inexplicada, laceraciones de órganos sólidos o contusiones (hígado, bazo y riñón) y lesiones de los vasos sanguíneos principales (los vasos mesentéricos son especialmente vulnerables). El diagnóstico podrá ser un reto si no hay antecedentes de lesiones ni moratones, pues el niño puede ser llevado a consulta después de haber transcurrido un tiempo desde el evento12.
Un trauma abdominal no relacionado con un accidente por vehículo a motor en un niño menor de cinco años justifica la consideración del maltrato como una de las causas25.
Recomendaciones sobre las lesiones viscerales12
Sospeche maltrato infantil si un niño tiene una lesión intraabdominal o intratorácica en ausencia de un traumatismo accidental mayor confirmado y no hay una explicación convincente o hay retraso en acudir a la consulta. Tenga presente que puede no haber moretones externos u otras lesiones.
Lesiones orales
El traumatismo facial e intraoral ha sido descrito en hasta un 49% de los bebés y hasta en el 38% de los niños que han sufrido maltrato27,28. Un frenillo labial rasgado para muchos pediatras es patognomónico de maltrato29, y ha sido descrita como la lesión por maltrato más común en la boca30,31.
La evidencia hasta la fecha indica que a un niño con un frenillo rasgado debe realizársele una completa evaluación, pero, si no hay otras lesiones, la presencia de un frenillo desgarrado por sí sola no es diagnóstico de maltrato físico32.
Las lesiones orales pueden ser utilizadas como lesiones centinelas para prevenir el maltrato grave porque llegan a estar presentes hasta en el 11% de estos casos33.
Manifestaciones de maltrato a nivel oral34
- Ulceraciones en las superficies interiores de los labios.
- Frenillo rasgado.
- Lesiones dentales.
- Marcas de contornos de huellas dactilares.
- Quemaduras o escaldaduras.
- En niños menores de 3 años, ya que es más frecuente a esta edad.
- Agresiones repetidas (se producen en el 50% de los casos).
La evidencia no encontró ningún medio para distinguir la lesión oral accidental de la del resultado del maltrato. La cavidad oral de los niños debe ser explorada en caso de sospecha. Si se observan lesiones, deben buscarse explicaciones convincentes o sospechar maltrato12.
Recomendación sobre las lesiones orales12
Considere el maltrato infantil si un niño tiene una lesión oral y no hay explicación o esta es inadecuada.
Mordeduras
Son lesiones relativamente comunes en los niños, aproximadamente 1/600 son mordidos por seres humanos35,36. Muchas de estas son causadas por otros niños. Entre las lesiones físicas, estas tienen la característica de que se puede identificar o excluir al perpetrador mediante las pruebas de ADN36-38.
Cualquier marca de mordida humana en un niño puede haber sido deliberadamente infligida. Las mordeduras son dolorosas y causan hematomas y laceraciones en la piel. Es cierto que una mordedura puede ser producida por un niño pequeño durante el juego y deberá descartarse que haya sido así, pero si no es ese el caso deberá contemplarse muy seriamente el maltrato como la causa determinante. Una marca de mordedura se presenta como dos arcos convexos opuestos produciendo un aspecto oval y ocasionalmente un moretón central. Los arcos pueden contener marcas de dientes individuales del perpetrador. Las mordeduras de animales pueden ocurrir cuando un niño no está adecuadamente supervisado y deberemos descartar un caso de negligencia12.
Recomendaciones sobre las mordeduras12
Sospeche maltrato infantil si la apariencia de una mordida es humana y es poco probable que haya sido causada por un niño pequeño.
Considere negligencia si hay una lesión con la apariencia de una mordedura de un animal en un niño que ha sido inadecuadamente supervisado.
Laceraciones (cortes), abrasiones y cicatrices
Los niños pueden tener cicatrices por cortes y abrasiones por accidentes. Estos son generalmente producto de caídas y presentan una distribución similar a los moretones, es decir, en la parte frontal del cuerpo y sobre las prominencias óseas como las rodillas, las espinillas y la frente. Como suelen ser generalmente lesiones menores se suelen tratar en el hogar.
No hay evidencias en la literatura médica que permitan diferenciar las lesiones debidas al maltrato. Como en otras lesiones de los tejidos blandos, un profesional de la salud debe considerar el sitio, el patrón, la distribución, características, presentación y explicación de las lesiones con el fin de decidir si hay sospecha de maltrato. Siempre deberán descartarse autolesiones9.
Recomendaciones sobre laceraciones (cortes), abrasiones y cicatrices12
Sospeche maltrato infantil si un niño tiene laceraciones, abrasiones o cicatrices y la explicación es inadecuada. Los ejemplos incluyen laceraciones, abrasiones o cicatrices:
- En un niño que no tiene movilidad independiente.
- Si son múltiples.
- Con distribución simétrica.
- En áreas generalmente protegidas por la ropa (por ejemplo, espalda, pecho, abdomen, axilas, zona genital).
- En los ojos, las orejas y los lados de la cara.
- Si parecen marcas de ligadura en el cuello, los tobillos y las muñecas.
Estrangulamiento y asfixia
La estrangulación y la asfixia son formas raras de maltrato infantil que pueden ser mortales. El intento de estrangulación puede dejar moretones o marcas de ligadura alrededor del cuello.
Estos niños pueden tener petequias en la cara, cabeza y cuello. Presentarán dificultad respiratoria9,40,41.
Recomendaciones sobre el estrangulamiento y asfixia12
Ante cualquier signo clínico de asfixia o estrangulación debe descartarse el maltrato infantil.
Lesiones térmicas
En los niños que presentan lesiones por quemaduras es necesario conocer los factores etiopatogénicos del maltrato para un discernimiento adecuado. La identificación imprecisa de las víctimas infantiles puede resultar en la perpetuación del maltrato y sus secuelas neuropsicológicas. La detección y la prevención descansan sobre una delimitación clara de los factores asociados con el maltrato42.
Indicadores de sospecha de maltrato42
- Edad temprana.
- Quemaduras grandes.
- Lesiones producidas con el agua del grifo.
- Presencia de líneas de inmersión.
- Retraso en el cuidado de las lesiones.
- Ausencia de una familia biparental (estructura familiar no convencional).
- Padres jóvenes.
- Historial inconsistente.
- Lesiones con formas en patrones.
Se estima que la prevalencia de quemaduras en el maltrato infantil es de entre un10 y un14% de los niños ingresados en Unidades de Quemados43,44; la más elevada se produce entre los niños menores del año de vida45. El pronóstico de los niños maltratados con quemaduras es peor en aquellos que necesitan injertos o Cuidados Intensivos46. Entre los niños con quemaduras producidas por maltrato, en el 16,3% se observa que tienen fracturas y menos del 10% tienen traumatismo craneoencefálico coexistente o lesión abdominal47. El desafío es distinguir quemaduras intencionales de quemaduras no intencionales y también reconocer otras condiciones de la piel que pueden simular quemaduras. El 14,3% de los niños que presentaban quemaduras sospechosas de ser producidas por maltrato tuvieron un control positivo de drogas ilícitas48.
Se ha observado que los niños menores de 3 años de edad que sufren quemaduras tienen un mayor riesgo de sufrir maltrato físico o negligencia a los 6 años49.Más niños que niñas sufren quemaduras, tanto por maltrato como no intencionales44,50.Las quemaduras se han observado con más frecuencia entre los solicitantes de asilo en Europa Occidental51.
Escaldaduras
En los niños pequeños, aproximadamente del 10 al 25% de todas las lesiones por escaldado (es decir, lesiones debido al efecto de los líquidos calientes) son de origen no accidental.
Las lesiones producidas por maltrato aparecen a menudo en forma de media simétrica o en guante según se produzcan en los pies y los tobillos o las manos y los antebrazos.
En lesiones por inmersión los niños tienen marcas (el llamado nivel del agua)52.
Quemaduras
En el maltrato infantil, las quemaduras (lesiones por la aplicación de calor seco) son generalmente quemaduras por contacto. Son provocadas por la aplicación de objetos calientes: aparatos eléctricos, cigarrillos, madera astillada caliente, etc. (Figura 5). Las áreas involucradas son los hombros, espalda, antebrazos, dorso de la mano y las nalgas. Las quemaduras accidentales son más frecuentes en las palmas de las manos y en la superficie palmar de los dedos52.
Figura 5. Marcas de quemaduras sospechosas de maltrato. Mostrar/ocultar
Las quemaduras por contacto y cáusticas pueden no requerir hospitalización, pero también pueden ser causa de una morbilidad y mortalidad significativas53.
Recomendaciones sobre las lesiones térmicas12
Sospeche maltrato infantil si un niño tiene quemaduras o lesiones por escaldado:
- Si la explicación de la lesión está ausente o no es adecuada.
- Si el niño no tiene movilidad independiente.
- En cualquier área de las partes blandas que no se espera que entren en contacto con un objeto caliente en un accidente (por ejemplo, el dorso de las manos, las plantas de los pies, las nalgas, la espalda).
- Si las lesiones tienen forma de instrumento (por ejemplo, cigarrillos, planchas).
-
Que indiquen inmersión forzada, por ejemplo:
- Escaldaduras en las nalgas, periné y extremidades inferiores.
- Escaldaduras en miembros en forma de guante o en la línea media.
- Escaldaduras en miembros con distribución simétrica.
- Escaldaduras con bordes muy delineados.
Lesiones por frío
Las lesiones debidas al frío pueden ocurrir cuando no se han cumplido las necesidades de atención básica del niño. Esta podría deberse a la falta de provisión de ropa o refugio adecuados12.
Recomendaciones sobre lesiones por frío12
- Considere el maltrato infantil si un niño tiene lesiones por frío (por ejemplo, manos o pies rojas o hinchados) sin explicación adecuada.
- Considere maltrato infantil si un niño presenta hipotermia y la explicación no es adecuada.
Intoxicación
Es muy difícil establecer cuándo una intoxicación ha sido accidental o provocada. En el primer caso también habría que dilucidar si existe negligencia12.
Recomendaciones sobre intoxicaciones12
Sospeche maltrato infantil en casos de intoxicación en niños si:
- Hay un informe de administración deliberada de sustancias inapropiadas, incluyendo medicamentos recetados o no prescritos.
- Hay niveles sanguíneos inesperados de medicamentos no prescritos para el niño.
- Hay indicios o pruebas bioquímicas de ingestión de una o más sustancias tóxicas y se constata que el niño no pudo acceder a la sustancia de forma independiente.
- No hay explicación adecuada de cómo llegó la sustancia al niño.
- Se han presentado repetidas veces ingestiones accidentales en el niño u en otros niños de la casa.
Considere el maltrato infantil en casos de hipernatremia sin causa médica aparente.
Lesión no mortal por inmersión (casi ahogamiento)
Los niños ocasionalmente pueden ser llevados a los servicios médicos después de haber experimentado una inmersión con resultado casi fatal. Tales episodios no son triviales. Pueden quedar discapacitados debido a la asfixia cerebral. Un niño puede sufrir una lesión por inmersión en cualquier cantidad de agua. Los niños más pequeños corren el riesgo de tener cubos de agua, agua en el baño doméstico y piscinas. Los niños mayores que tienen un mayor grado de independencia pueden ahogarse o sufrir lesiones por falta de supervisión por inmersión en ríos, canales o piscinas.
Cuando se evalúe si un caso de lesión por inmersión no mortal podría haber ser resultado de un maltrato, es necesario considerar si los niveles de supervisión de los adultos son los apropiados para la edad y el nivel de desarrollo del niño o si existen indicios de que la inmersión fue deliberada12.
Recomendaciones sobre lesiones no mortales por inmersión (casi ahogamiento)12
Sospeche maltrato infantil si un niño tiene un incidente de inmersión no mortal (casi ahogamiento) y no hay explicación apropiada o si la exploración del niño es inconsistente con la historia.
Considere el maltrato infantil si un incidente de inmersión no fatal sugiere una falta de supervisión.
BIBLIOGRAFÍA
- Soriano Faura FJ. Promoción del buen trato y prevención del maltrato en la infancia en el ámbito de la atención primaria de la salud. En: PrevInfad [en línea] [consultado el 04/12/2017]. Disponible en: http://previnfad.aepap.org/sites/default/files/2017-04/previnfad_maltrato.pdf
- Abused and neglected children. En: Kiegman RM, Stanton B, St. Geme J, Schor NF. Nelson Textbook of Pediatrics. 20.ª edición. Elsevier; 2015.
- Cowley L, Tempest V, Maguire S, Mann M, Naughton A, Wain L, et al. Implementing scientific evidence to improve the quality of Child Protection. BMJ Qual Improv Rep. 2013;2. pii: u201101.w703.
- Boletín de datos estadísticos de medidas de protección a la infancia. Boletín número 18. Datos 2015. En: Observatorio de la Infancia [en línea] [consultado el 04/12/2017]. Disponible en: http://www.observatoriodelainfancia.msssi.gob.es/productos/pdf/Boletinproteccionalainfancia18accesible.pdf
- Bentley H, O’Hagan O, Brown A, Vasco N, Lynch C, Peppiate J, et al. How safe are our children? The most comprehensive overview of child protection in the UK 2017. En: National Society for the Prevention of Cruelty to Children [en línea] [consultado el 04/12/2017]. Disponible en: www.nspcc.org.uk/globalassets/documents/research-reports/how-safe-children-2017-report.pdf
- Maguire S, Mann M, Sibert J, Kemp A. Can you age bruises accurately in children? A systematic review. Arch Dis Child. 2005;90:187-9.
- Maguire S, Mann MK, Sibert J, Kemp A. Are there patterns of bruising in childhood which are diagnostic or suggestive of abuse? A sistematic review. Arch Dis Child. 2005;90:182-6.
- Nayak K, Spencer N, Shenoy, M, Rubithon J, Coad N, Logan S. How useful is the presence of petechiae in distinguishing non-accidental from accidental injury? Child Abuse Negl. 2006;30:549-55.
- Ann Maguire S, Kanthi Mann M. Systematic reviews of bruising in relation to child abuse-what have we learnt: an overview of review updates. Evid Based Child Health. 2013;8:255-63.
- Kemp AM, Maguire SA, Nuttall D, Collins P, Dunstan F. Bruising in children who are assessed for suspected physical abuse. Arch Dis Child. 2014;99:108-13.
- Merten DF, Radkowski MA, Leonidas JC. The abused child: a radiological reappraisal. Radiology. 1983;146:377-81.
- Child abuse and neglect. En: National Institute for Health and Care Excellence [en línea] [consultado el 04/12/2017]. Disponible en: https://www.nice.org.uk/guidance/ng76/resources/child-abuse-and-neglect-pdf-837637587141
- Kogutt MS, Swischuk LE, Fagan CJ. Patterns of injury and significance of uncommon fractures in the battered child syndrome. Am J Roentgenol Radium Ther Nucl Med. 1974;121:143-9.
- Loder RT, Bookout C. Fracture patterns in battered children. J Orthop Trauma. 1991;5:428-33.
- Karmazyn B, Lewis ME, Jennings SG, Hibbard RA, Hicks RA. The prevalence of uncommon fractures on skeletal surveys performed to evaluate for suspected abuse in 930 children: should practice guidelines change? AJR Am J Roentgenol. 2011;197:W159-63.
- Rennie L, Court-Brown CM, Mok JY, Beattie TF. The epidemiology of fractures in children. Injury. 2007;38:913-22.
- Kemp AM, Dunstan F, Harrison S, Morris S, Mann M, Rolfe K, et al. Patterns of skeletal fractures in child abuse: systematic review. BMJ. 2008;337:a1518.
- Niederkrotenthaler T, Xu L, Parks SE, Sugerman DE. Descriptive factors of abusive head trauma in young children – United States, 2000-2009. Child Abuse Negl. 2013;37:446-55.
- Betts T, Ahmed S, Maguire S, Watts P. Characteristics of non-vitreoretinal ocular injury in child maltreatment: a systematic review. Eye (Lond). 2017;31:1146-1154.
- Binenbaum G, Christian CW, Ichord RN, Ying GS, Simon MA, Romero K, et al. Retinal hemorrhage and brain injury patterns on diffusion-weighted magnetic resonance imaging in children with head trauma. J AAPOS. 2013;17:603-8.
- Cirak B, Ziegfeld S, Knight VM, Chang D, Avellino AM, Paidas CN. Spinal injuries in children. J Pediatr Surg. 2004;39:607-12.
- Bilston LE, Brown J. Pediatric spinal injury type and severity are age and mechanism dependent. Spine (Phila Pa 1976). 2007;32:2339-47.
- Pang D. Spinal cord injury without radiographic abnormality in children, 2 decades later. Neurosurgery. 2004;55:1325-43.
- Ledbetter DJ, Hatch Jr EI, Feldman KW, Fligner CL, Tapper D. Diagnostic and surgical implications of child abuse. Arch Surg. 1988;123:1101-5.
- Sidebotham P, Bailey S, Belderson P, Brandon M. Fatal child maltreatment in England, 2005- 2009. Child Abuse Negl. 2011;35:299-306.
- Maguire SA, Upadhyaya M, Evans A, Mann MK, Haroon MM, Tempest V, et al. A systematic review of abusive visceral injuries in childhood--their range and recognition. Child Abuse Negl. 2013;37:430-45.
- Becker DB, Needleman HL, Kotelchuck M. Child abuse and dentistry: orofacial trauma and its recognition by dentists. J Am Dent Assoc. 1978;97:24-8.
- McMahon P, Grossman W, Gaffney M, Stanitski C. Soft-tissue injury as an indication of child abuse. J Bone Joint Surg Am. 1995;77:1179-83.
- Jessee SA. Detecting and reporting child maltreatment: dentists’ obligations. Gen Dent. 1994;42:218-21.
- Benusis K. Child abuse: what the dentist should know. Northwest Dent. 1977;56:260-3.
- Laskin DM. Editorial: the battered-child syndrome. J Oral Surg. 1973;31:903.
- Thackeray JD. Frena tears and abusive head injury: a cautionary tale. Pediatr Emerg Care. 2007;23:735-7.
- Sheets LK, Leach ME, Koszewski IJ, Lessmeier BS, Nugent M, Simpson P. Sentinel injuries in infants evaluated for child physical abuse. Pediatrics. 2013;131:701-7.
- Jacobi G, Dettmeyer R, Banaschak S, Brosig B, Herrmann B. Child abuse and neglect: diagnosis and management. Dtsch Arztebl Int. 2010;107:231-40.
- Baker MD, Moore SE. Human bites in children. A six-year experience. Am J Dis Child. 1987;141:1285-90.
- Schweich P, Fleisher G. Human bites in children. Pediatr Emerg Care. 1985;1:51-3.
- Fischman SL. Bite marks. Alpha Omegan. 2002;95:42-6.
- Lovell MA, McDaniel NL. Association of hypertrophic maxillary frenulum with hypoplastic left heart syndrome. J Pediatr. 1995;127:749-50.
- Wagner GN. Bitemark identification in child abuse cases. Pediatric Dentistry. 1986;8:96-100.
- McKinney AM, Thompson LR, Truwit CL, Velders S, Karagulle A, Kiragu A. Unilateral hypoxic-ischemic injury in young children from abusive head trauma, lacking craniocervical vascular dissection or cord injury. Pediatr Radiol. 2008;38:164-74.
- Carty H. Child abuse—necklace calcification—a sign of strangulation. Br J Radiol. 1993;66:1186-8.
- Wibbenmeyer L,Liao J,Heard J,Kealey L,Kealey G,Oral R. Factors related to child maltreatment in children presenting with burn injuries. J Burn Care Res.2014;35:374-81.
- Chester DL, Jose RM, Aldlyami E, King H, Moiemen NS. Non-accidental burns in children - are we neglecting neglect? Burns. 2006;32:222-8.
- Hayek SN, Wibbenmeyer LA, Kealey LDH, Williams IM, Oral R, Onwuameze O, et al. The efficacy of hair and urine toxicology screening on the detection of child abuse by burning. J Burn Care Res. 2009;30:587-92.
- Shah A, Suresh S, Thomas R, Smith S. Epidemiology and profile of pediatric burns in a large referral center. Clinical Pediatrics. 2011;50(5):391-395
- Montrey JS, Barcia PJ. Nonaccidental burns in child abuse. South Med J. 1985;78:1324-6.
- Degraw M,Hicks RA,Lindberg D.Incidence of fractures among children with burns with concern regarding abuse. Pediatrics. 2010;125:e295-9.
- Oral R, Bayman L, Assad A, Wibbenmeyer L, Buhrow J, Austin A, Bayman EO. Illicit drug exposure in patients evaluated for alleged child abuse and neglect. Pediatr Emerg Care. 2011;27:490-5.
- James-Ellison M, Barnes P, Maddocks A, Wareham K, Drew P, Dickson W, et al. Social health outcomes following thermal injuries: a retrospective matched cohort study. Arch Dis Child. 2009;94:663-7.
- Ofodile F, Norris J, Garnes A. Burns and child abuse. East Afr Med J. 1979;56:26-9.
- Dempsey MP, Orr DJA. Are paediatric burns more common in asylum seekers? An analysis of paediatric burn admissions. Burns. 2006;32:242-5.
- Welsh Child Protection Systematic Review Group. Thermal injuries on children. En: CORE INFO Cardiff Child Protection Systematic Reviews [en línea]. Disponible en: https://www.nspcc.org.uk/services-and-resources/research-and-resources/pre-2013/thermal-injuries-core-info/
- Greenbaum AR, Donne J, Wilson D, Dunn KW. Intentional burn injury: an evidence-based, clinical and forensic review. Burns. 2004;30:628-42.