Sumario
Uso racional de las pruebas diagnósticas
2015, vol. 8, nº 3
Utilidad del fondo de ojo para el pediatra de Atención Primaria
Autores: López Pisón J1, Prieto Calvo E2
1 Pediatra Atención Hospitalaria. Sección Neuropediatría. Hospital Miguel Servet. . Zaragoza (España).
2 Hospital Universitario Miguel Servet. Zaragoza (España).
1 Pediatra Atención Hospitalaria. Sección Neuropediatría. Hospital Miguel Servet. . Zaragoza (España).
2 Hospital Universitario Miguel Servet. Zaragoza (España).
Introducción
El pediatra de Atención Primaria debe adquirir la destreza necesaria para valorar las papilas ópticas en el fondo de ojo (FO) para descartar la hipertensión endocraneal en el niño que consulta por cefalea, motivo de consulta muy prevalente tanto en Urgencias de Pediatría como en Atención Primaria (AP). Es importante saber diferenciar el aspecto de un nervio o disco óptico normal de la presencia de imágenes sugestivas de papiledema, signo casi invariable de hipertensión endocraneal, salvo que sea de pocas horas o días de evolución.
La valoración de la retina y de la mácula, y otras utilidades de la exploración del FO exceden las competencias del pediatra de AP, por lo que ante sospecha de patología ocular u otras indicaciones de visualización del FO se remitirá al oftalmólogo.
¿Qué es?
La exploración del FO u oftalmoscopia consiste en la visualización a través de la pupila y de los medios transparentes del globo ocular (córnea, humor acuoso, cristalino y humor vítreo), de la retina y del disco óptico.
La visualización del FO se realiza con el oftalmoscopio.
El oftalmólogo utiliza habitualmente el oftalmoscopio indirecto binocular, que le permite una mayor amplitud de campo de exploración, pudiendo explorar la retina periférica, pero que requiere la utilización de una lente de condensación que proporciona la visión de una imagen invertida de la retina.
En las consultas de atención primaria (AP) se dispone del oftalmoscopio directo (Figura 1), que permite la visualización de las papilas ópticas. El oftalmoscopio directo es un instrumento óptico que dirige una luz directamente sobre la retina a través de un espejo que refleja el rayo proveniente de la fuente luminosa, proporcionando una imagen amplificada entre 14 y 16 aumentos.
Figura 1. Oftalmoscopio directo Mostrar/ocultar
A los lados del cabezal del oftalmoscopio se encuentra un disco rotatorio (disco de selección de lentes o disco de Recoss), que contiene lentes de diferente poder dióptrico, las cuales permiten enfocar la imagen del fondo del ojo. Existen lentes positivas (convergentes) y negativas (divergentes). El disco gira en sentido de las agujas del reloj (selección de lentes +) y en sentido contrario (selección de lentes -). El observador puede estar al tanto de qué lente usa mediante una ventanilla en la base del cabezal, a través de la cual se ve la potencia de la lente seleccionada con los signos +/- o colores, rojo para lentes positivas y verde para las negativas. Las primeras se usan en ojos hipermétropes y las segundas en ojos miópicos.
En la cara posterior del cabezal del oftalmoscopio se encuentra un disco o rueda que permite seleccionar distintos filtros o diafragmas del sistema de iluminación: diafragma de menor diámetro o media luna de luz blanca para pupilas mióticas; diafragma de mayor diámetro para pupilas dilatadas; filtro de luz verde-aneritra, que es de longitud de onda corta y por tanto se refleja en las capas superficiales de la retina y permite observar las fibras nerviosas y los vasos sanguíneos con mayor definición, y un sistema de círculos concéntricos con una estrella o círculo central, útil para el diagnóstico de fijación excéntrica-extrafoveal, cuando se le pide al niño que mire a la estrella y comprobando si esta se sitúa sobre la mácula o por fuera de esta (falsa mácula del estrábico).
¿Cómo se realiza?
Habitualmente, en un ambiente tranquilo, los niños colaboran a partir de los seis años, incluso antes; más fácilmente las niñas, que a veces colaboran antes de los cinco años. Obviamente no es esperable colaboración de los niños con discapacidad intelectual y/o trastorno del espectro autista.
Es conveniente una buena dilatación pupilar para examinar correctamente la retina. En AP en general no se utilizan colirios midriáticos, por lo que la exploración debe realizarse en una habitación en penumbra.
Las cabezas del examinador y del niño deben estar a la misma altura. El niño debe mirar hacia delante y no mover sus ojos: se le debe pedir que mire a un punto de fijación lejano al frente. El explorador se debe situar enfrente y hacia un lado del niño (hacia el lado del ojo del paciente que vamos a explorar), sujetando el oftalmoscopio con una mano y colocando el dedo índice sobre el disco de lentes, que inicialmente debe estar colocado a cero, e ir ajustando a la mayor nitidez en función de la presencia o no de defectos de refracción del niño y del propio explorador (si este no lleva su corrección óptica). Con experiencia, se puede deducir si el niño es miope o hipermétrope.
Para el examen del ojo derecho, el oftalmoscopio se sujeta con la mano derecha y se mira con el ojo derecho, haciendo lo propio con el ojo izquierdo cuando este sea el ojo que se va a explorar.
Se dirige el haz de luz hacia la pupila del paciente, y a una distancia de unos 15 cm se observa el reflejo anaranjado en la pupila o “fulgor pupilar”. Manteniendo un ángulo de 15° respecto al eje sagital, el examinador se acerca al ojo del niño, hasta unos 2-3 cm, hasta que se observe la papila. En caso de localizar una rama vascular, se seguirá el trayecto de esta hasta su origen común en el disco óptico. Se trata primero de ver el "reflejo rojo del ojo", que es el reflejo de la luz en la retina e indica que los medios refráctiles están transparentes. Luego se enfoca la retina y se van identificando las estructuras que interesan, empezando por el nervio óptico.
¿Cómo se interpreta?
Es necesario practicar el examen del FO varias veces para lograr destreza.
Cuando el pediatra ha adquirido la experiencia como para sentirse seguro de la normalidad del FO, será capaz de identificar el papiledema o la presentica de hemorragias retinianas. La experiencia se adquiere viendo muchos FO.
La papila o disco óptico corresponde a la cabeza del nervio óptico, constituida por las fibras nerviosas o axones de las células ganglionares de la retina, que confluyen a este nivel e ingresan al tracto óptico.
Se examina la papila, valorando la nitidez de sus bordes, coloración y relieve. Seguidamente se examina el color, la tortuosidad y el calibre de los vasos sanguíneos.
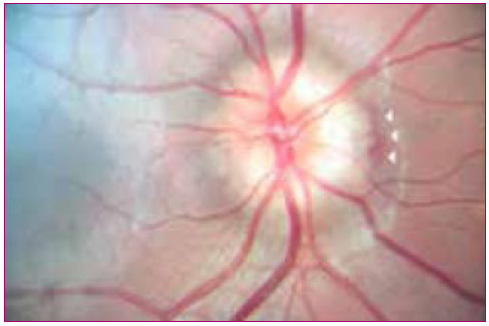
La papila óptica normal (Figuras 2 y 3):
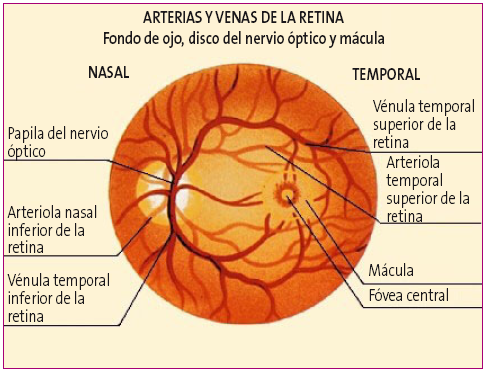
Figura 2. Arterias y venas de la retina Mostrar/ocultar
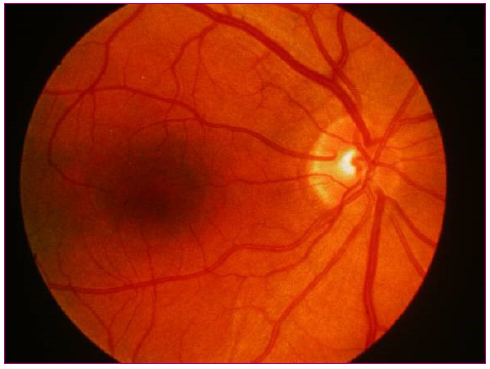
Figura 3. Disco óptico normal Mostrar/ocultar
- Normalmente tiene un color amarillo claro o rosáceo, una forma redondeada u oval y de bordes netos. En algunos pacientes se puede identificar un halo oscuro pigmentado en el borde papilar, especialmente el borde temporal.
- Hacia el lado temporal (borde externo) se observa una zona de color más claro y algo deprimida que corresponde a la excavación papilar fisiológica, espacio central por donde no viajan fibras nerviosas (aproximadamente es 1/10 a 1/3 de la papila); por su superficie pasan vasos que no alteran su curso en forma significativa.
- El árbol vascular, la arteria y la vena central de la retina se localizan en la papila con una emergencia central ligeramente desplazada hacia el borde nasal (borde interno). Las arteriolas son de color rojo brillante, con un reflejo luminoso peculiar, las vénulas son más grandes y de color rojo oscuro. Se pueden ver los pulsos venosos espontáneos, ausentes en caso de papiledema y en el 20% de la población normal.
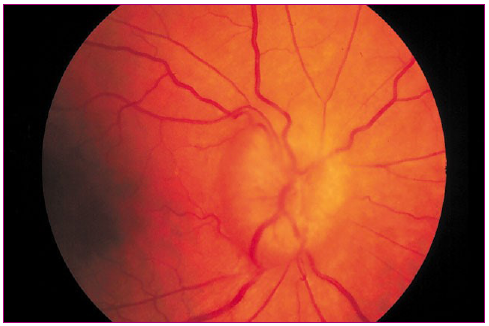
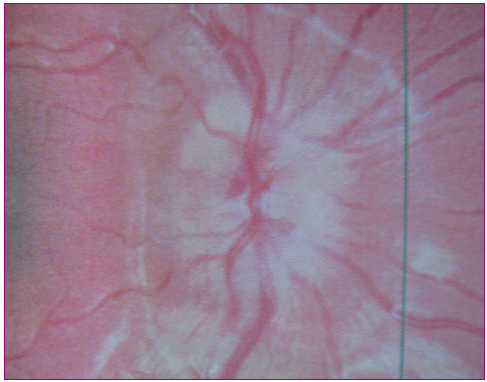
Cuando existe papiledema, los bordes papilares se ven borrosos, las papilas ópticas aparecen elevadas e hiperémicas y las venas congestivas (Figura 4); y puede haber hemorragias en astilla en los bordes de la papila y retina parapapilar (Figura 5).
Figura 4. Papiledema Mostrar/ocultar
Figura 5. Papiledema con hemorragias peripapilares Mostrar/ocultar
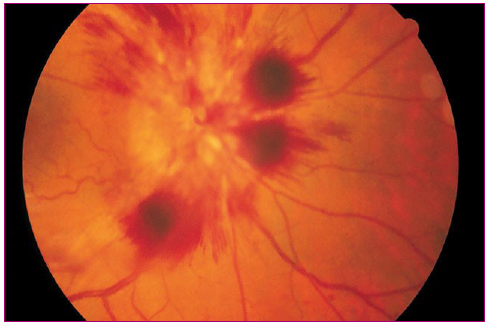
El diagnóstico diferencial del papiledema se debe realizar con el pseudopapiledema o drusas papilares (Figuras 6 y 7). Las drusas son pequeñas acumulaciones de material hialino extracelular de color amarillo que se depositan en el espesor de la cabeza del nervio óptico. En la primera infancia las drusas son más difíciles de detectar que en la edad adulta porque suelen estar situadas profundas, por debajo de la superficie papilar, dando un aspecto a la papila que puede confundirse con papiledema (están presentes clínicamente en cerca del 0,3% de la población y a menudo son bilaterales). La diferenciación entre drusas y papiledema la debe realizar el oftalmólogo.
Figura 6. Drusas papilares: pseudopapiledema Mostrar/ocultar
Figura 7. Drusas papilares: pseudopapiledema Mostrar/ocultar
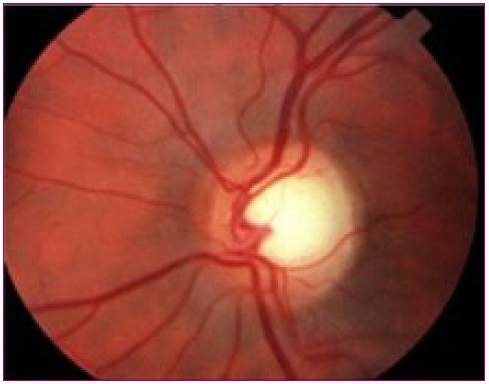
La papila del niño hipermétrope se ve con frecuencia menos nítida y algo elevada. Los hipermétropes tienen discos ópticos pequeños con excavaciones casi imperceptibles porque las fibras nerviosas están más juntas y hacinadas; los miopes por su parte tienen papilas de mayor tamaño, más ovaladas y es frecuente ver una zona pálida de atrofia peripapilar en el borde temporal-externo (creciente miópico) que puede confundirse con un falso edema de papila (Figura 8).
Figura 8. Papila miópica Mostrar/ocultar
¿Cuándo está indicado?
Básicamente ante niños que consultan por cefaleas, focalidades neurológicas u otros síntomas que puedan indicar hipertensión endocraneal: afectación de pares craneales, especialmente el sexto par (diplopia o estrabismo).
Para adquirir destreza y experiencia, se puede intentar mirar a todo niño mayor de seis años en las revisiones programadas.
BIBLIOGRAFÍA
- Carlson NB, Kurtz D, Heath DA, Hines C. Procedimientos clínicos en el examen visual. Madrid: Ciagami; 1994.
- Kanski JJ. Oftalmología clínica. Madrid: Elsevier; 2012.