PUNTOS CLAVE
- Ante un motivo de consulta consistente en “exantema”, es fundamental saber identificar y describir las lesiones elementales, primarias y secundarias, en Dermatología.
- De esta forma, podemos hacer tres agrupaciones fundamentales de los exantemas en: vesículo-ampollosos, máculo-papulares, purpúrico-petequiales.
- Además de valorar el tipo de lesión elemental, debemos reconocer la superficie corporal afecta y la afectación o no de mucosas.
- Aunque la reactivación del virus varicela-zóster (VVZ) sea más propia de pacientes adultos, debemos pensar en ello ante un exantema vesicular que afecte a tronco o extremidades.
- La presentación en regiones corporales atípicas, la baja expresión clínica y la asociación temporal con la vacunación, pueden indicar una reactivación de la cepa atenuada como causante del exantema.
PRESENTACIÓN DE CASO CLÍNICO
Presentamos el caso de un niño varón, de 3 años y 8 meses, que fue valorado en la consulta de Pediatría de Atención Primaria por lesiones pruriginosas en miembros inferiores.
Antecedentes personales: niño caucásico, sin antecedentes previos de interés. No hay una historia personal de reacciones alérgicas. El paciente estaba correctamente vacunado según el calendario vacunal de la Comunidad Autónoma de Madrid, habiendo recibido la primera dosis de la vacuna frente a varicela a los 15 meses, sin presentar complicaciones asociadas.
Antecedentes familiares: ambos padres sanos.
Historia actual: la madre refiere que su hijo presenta lesiones pruriginosas, de 72 horas de evolución, en los miembros inferiores, sin fiebre ni otra sintomatología compatible con infección respiratoria. Deposiciones normales. No se han introducido alimentos nuevos ni nueva medicación en los últimos días. Ambiente epidemiológico de infección SARS-CoV-2: no hay contacto conocido con personas sospechosas o diagnosticadas de infección COVID-19 (Coronavirus Infection Disease 2019).
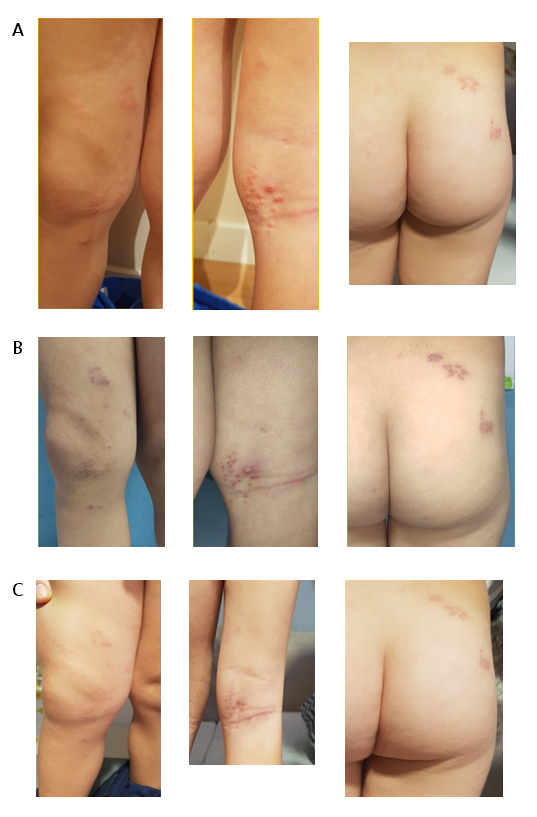
En la exploración se observaron (Figura 1A) lesiones vesiculosas, de base eritematosa, agrupadas en región glútea, pliegue poplíteo, rodilla y zona superior de tibia derecha (dermatomas L2-L3, S1-S2). No se encontró alteración de la exploración neurológica, ni presencia de adenopatías asociadas, con el diagnóstico de sospecha de herpes zóster, sin datos de gravedad, y se pautó tratamiento con aciclovir en crema.
Figura 1. Evolución clínica de las lesiones durante los sucesivos controles. Mostrar/ocultar
EJERCICIO 1
En los sucesivos controles no se objetivó aumento del número de las lesiones, evolucionando la mayoría de ellas hacia costras y algunas, a pústulas, por lo que recibió tratamiento antibiótico tópico con mupirocina (Figura 1B). Todas las lesiones evolucionaron hacia la curación (Figura 1C). El síntoma predominante en la anamnesis fue el prurito y lesiones por rascado, fundamentalmente en región glútea, por lo que se decidió pauta de tratamiento sintomático con dexclorfeniramina (dosis indicada 0,5 mg/kg día, en 3-4 veces al día), con buena respuesta clínica.
DIAGNÓSTICO DIFERENCIAL Y JUICIO CLÍNICO
Valoramos a un paciente con lesiones dermatológicas clasificables en el grupo de los exantemas vesículo-ampollosos, adquiridos, sin signos de gravedad asociados. Siguiendo los algoritmos diagnósticos de la AEPap1, el siguiente punto a evaluar en el diagnóstico diferencial es la extensión del exantema y la afectación de mucosas. De esta manera, diremos que nos encontramos ante un exantema vesículo-ampolloso, sin signos de gravedad asociado, y localizado en piel, sin afectación de mucosas. La Tabla 1 recoge las principales patologías que pueden producir este tipo concreto de exantema.
Tabla 1. Principales causas de exantema vesiculo-ampolloso localizado en piel. Mostrar/ocultar
EJERCICIO 2
Dada la ausencia de fiebre u otra manifestación sistémica, así como por la presentación de las lesiones de forma localizada en extremidades, puede descartarse la varicela como etiología. El resto de las patologías con erupción en extremidades presentan una clínica de aparición, fundamentalmente relacionada con las palmas, muñecas y dedos de manos y pies, diferente de la presentación en este paciente. De esta manera, debemos pensar en entidades que presenten localización de las lesiones en dermatoma siendo estas las reactivaciones de las cepas salvaje o atenuada, tras periodo de latencia en ganglios dorsales, axilares o inguinales. En la discusión que sigue a este apartado, se realiza una explicación detallada de las diferencias que existen entre una y otra entidad.
Juicio clínico: reactivación de virus varicela zóster latente (cepa atenuada).
DISCUSIÓN
El virus varicela zóster (VVZ) es un microorganismo capaz de producir dos enfermedades con afectación cutánea diferente: la varicela y el herpes zóster (HZ)2. Tras una primoinfección clínica o subclínica (varicela), el virus permanece acantonado en los ganglios dorsales hasta que, ante circunstancias propicias, se produce su reactivación, el herpes zóster. Clínicamente este se manifiesta mediante la aparición de lesiones en la piel que evolucionan en tres fases sucesivas: una primera, en la que predominan las vesículas agrupadas sobre una base eritematosa; segunda, con aparición de pústulas y, tercera, de predominio de costras. Dichas lesiones se describen como dolorosas o pruriginosas (aunque menos dolorosas en la infancia), siendo la sobreinfección por rascado una de las complicaciones más habituales. Respecto de la localización, generalmente es de disposición asimétrica, esto es, afectando en mayor medida a un hemicuerpo y presentando una distribución siguiendo los dermatomas relacionados con el ganglio dorsal en el que se acantonó el virus, más frecuentemente localizado entre los dermatomas D3-L3. La duración media de la enfermedad oscila entre los 7 a 10 días, aunque puede prolongarse hasta los 30 días3.
Pese a que la primoinfección suele ser más frecuente en la infancia, la presentación del herpes zóster lo es en personas mayores de 45 años. De esta forma, la edad es el principal factor de riesgo para la reactivación del VVZ, debido a la disminución de la inmunidad celular que se produce con el envejecimiento, la alta prevalencia de enfermedades crónicas y el uso, en determinadas ocasiones, de medicación inmunosupresora o inmunomoduladora4. La incidencia ajustada por edad del HZ es de 0,45 por cada 1000 personas-año en pacientes con edades entre 0 y 14 años, y asciende a 4,5 por cada 1000 personas-año en aquellos con una edad mayor a 75 años. Asimismo, en la población pediátrica se describe una mayor incidencia en menores de 2 años respecto de los adolescentes5. De esto último se puede extraer que, nuevamente, el grado de madurez del sistema inmune condiciona la expresión de la enfermedad. La literatura también describe otros factores importantes como: la varicela materna durante el segundo trimestre del embarazo (semanas 25 a 36) o el padecer varicela durante el primer año de vida del lactante, situaciones en las que, de nuevo, la falta de madurez del sistema inmune impide el desarrollo de una inmunidad humoral a largo plazo.
No obstante, desde el año 2014, se ha producido un aumento de publicaciones relacionadas con la presencia de HZ en pacientes inmunocompetentes y, además, vacunados contra la varicela6-8. La comercialización de la vacuna contra la varicela comenzó en 1974. Desde entonces, se ha conseguido una reducción de la morbimortalidad asociada a la infección por VVZ, tanto por la varicela como por HZ. En España, desde el año 2016, todas las Comunidades Autónomas incluyen la vacunación frente a la varicela con una pauta de dos dosis: una primera, a los 15 meses y una segunda, a los 3-4 años. Asimismo, la Asociación Española de Pediatría avala la vacunación de rescate, con dos dosis (o completar la pauta de dos dosis) a todos los niños y adolescentes que no hayan padecido la enfermedad9.
Las cepas atenuadas presentes en la vacuna frente a la varicela también son capaces de producir HZ tras su acantonamiento y latencia en los ganglios dorsales. Parece ser que la cepa Oka-VZV es la que más se ha visto asociada a la aparición de herpes zóster en la población pediátrica vacunada3, caracterizándose por una presentación preferente en niños de entre 2 y 4 años y con una mayor rapidez de expresión desde la inoculación de la vacuna. En general, la literatura publicada hasta la fecha coincide en una serie de aspectos en relación con el HZ posterior a la vacunación10, 11:
- Intervalo de presentación comprendido entre los 4 meses y hasta los 11 años, con mayor incidencia entre los 2 y los 3 años de vida. Por tanto, son más frecuentes los HZ tras primera dosis, que tras pauta completa de vacunación frente a varicela. Por ello, se recomienda que la dosis de recuerdo sea lo más temprana posible (2-4 años de vida).
- Se trata de una clínica más larvada respecto de la producida por la cepa salvaje: menor cantidad de lesiones y estas son menos sintomáticas (dolor y prurito).
- La localización de las lesiones también es característica: la inoculación de la vacuna en un dermatoma concreto se relaciona con aparición del HZ en las regiones relacionadas con este mismo dermatoma o circunscritas a él. Fundamentalmente, las cepas de la vacuna se presentan en dermatomas cervicales y lumbares (C6, L1-L5) mientras que la cepa salvaje se relaciona en mayor medida con los ganglios dorsales y sus dermatomas. Lo que tiene importancia en el diagnóstico diferencial.
- El pronóstico y la tasa de complicaciones del HZ es menor en individuos vacunados frente a los no vacunados de varicela.
En general y en comparación con la población adulta, el HZ en niños tiene una menor tasa de complicaciones siendo la sobreinfección bacteriana o la presencia de cicatrices las más frecuentes. Mientras que, en adultos, la aparición de un HZ puede ser indicativo de aparición de una situación de inmunosupresión o proceso tumoral, los estudios que han tratado de relacionar la presencia de HZ en niños y leucemia (principal proceso oncológico de la infancia) no han sido concluyentes5,11.
EJERCICIO 3
Como conclusiones podemos decir que la presentación de HZ en la infancia puede obedecer bien a una reactivación del VVZ adquirido tras infección o bien a la reactivación de la cepa atenuada (Tabla 2) de la vacuna frente a la varicela, por lo que puede ser interesante su inclusión como etiología a plantear en los algoritmos de diagnóstico diferencial1. La presentación clínica del HZ en población pediátrica es más larvada y con mejor pronóstico, frente a la población adulta. Así mismo, el HZ en niños vacunados frente a varicela es clínica y epidemiológicamente menos relevante que en los niños no vacunados frente a esta enfermedad.
Tabla 2. Diferencias entre herpes zóster por cepa salvaje y por cepa atenuada o vacunal. Mostrar/ocultar
BIBLIOGRAFÍA
- García Suárez A, Martín Peinador Y, Muñoz Hiraldo ME. Guía de Algoritmos en Pediatría de Atención Primaria. Exantemas vesículo-ampollosos. En: AEPap [en línea] [consultado el 16/06/2021]. Disponible en: https://algoritmos.aepap.org/algoritmo/21/exantemas-vesiculo-ampollosos
- Bonal RR, Barreto de Lima P. Herpes zóster de poco frecuente localización en un adolescente inmunocompetente. Rev Cuba Med Gen Integr. 2017;33.
- Song H, Morley K, Trowbridge R, Butler D, Liang M, Gellis S, et al. Herpes zoster at the vaccination site in immunized healthy children. Pediatric Dermatology. 2018;35:230-3.
- Heywood A, Wang H, Macartney K, McIntyre P. Varicella and herpes zoster hospitalizations before and after implementation of one-dose varicella vaccination in Australia: an ecological study. Bull World Health Organ. 2014;92:593-604.
- Gómez Sánchez ME, Pérez García LJ, López Villaescusa MT, de Manueles Marcos F, Martínez Martínez ML. Actualización en herpes zóster infantil. A propósito de 4 casos. Semergen. 2016;42:e47-9.
- Civen R, Marín M, Zhang J, Abraham A, Harpaz R, Mascola L, et al. Update on Incidence of Herpes Zoster Among Children and Adolescents After Implementation of Varicella Vaccination, Antelope Valley, CA, 2000 to 2010. Pediatr Infect Dis J. 2016;35:1132-6.
- Ochoa Sangrador C, Andrés de Llano JM. La vacuna de la varicela parece reducir el herpes zóster en la población vacunada. Evid Pediatr. 2016;12:65.
- Álvez González F. Herpes zóster en niños menores de 2 años. Evid Pediatr. 2020;16:1.
- Álvarez García F, Cilleruelo Ortega M, Álvarez Aldeán J, Garcés-Sánchez M, García Sánchez N, Garrote Llanos E, et al. Calendario de vacunaciones de la Asociación Española de Pediatría: recomendaciones 2021. An Pediatr (Barc). 2021;94:53.e1-53.e10.
- Martín Marín R, Quezada Carrión G. Herpes zóster tras primera dosis de vacuna de varicela en paciente inmunocompetente. Rev Pediatr Aten Primaria. 2019;21:53-6.
- Plachouri K, Gkentzi D, Varvarigou A, Georgiou S, Dimitriou G. Herpes Zoster Onset 9 Years After First Varicella Zoster Vaccination in an 11-year-old Child - A Case Report. Curr Pediatr Rev. 2019;15:265-7.