Sumario
Puesta al día en...
2011, vol. 4, nº 2
Seguimiento del recién nacido con peso menor de 1500 g o menor de 32 semanas de gestación en Atención Primaria
Autores: Pallás Alonso C R1
1 Servicio de Neonatología. Hospital 12 de Octubre. Miembro del Grupo PrevInfad/PAPPS Infancia y Adolescencia. Madrid (España).
1 Servicio de Neonatología. Hospital 12 de Octubre. Miembro del Grupo PrevInfad/PAPPS Infancia y Adolescencia. Madrid (España).
PUNTOS CLAVE
- El pediatra debe conocer el programa de seguimiento en el que está incluido el niño y confirmar que realmente acude a las revisiones y se realizan los controles rutinarios.
- El crecimiento insuficiente se asocia con problemas en el neurodesarrollo, la ganancia excesiva se asocia a un riesgo mayor de presentar obesidad, enfermedad cardiovascular y diabetes.
- Se debe apoyar y promocionar la alimentación con leche materna tras el alta. Mejora el cociente de desarrollo y disminuye la tasa de reingreso.
- Los niños con riesgo de problemas motores se deben remitir a atención temprana así como todos aquellos en los que se detecte alguna alteración motora.
- Se confirmará que se ha realizado el cribado para la retinopatía de la prematuridad. Si no está hecho se debe remitir al niño sin demora a un oftalmólogo experto.
- Todos los recién nacidos con peso menor de 1500 g o una edad gestacional inferior a 32 semanas deben evaluarse en algún momento con potenciales evocados auditivos.
- Los niños de muy bajo peso presentan con mayor frecuencia que los niños a término alteraciones complejas del comportamiento y psicopatología.
RESUMEN
Todos los niños prematuros con una edad gestacional menor de 32 semanas o un peso de nacimiento inferior a 1500 g deberían pasar a formar parte de un programa de seguimiento que, de forma ideal, se extendiera hasta la adolescencia. En los programas de seguimiento se describen múltiples cribados y recomendaciones con objeto de mejorar en lo posible la evolución de los niños a medio y largo plazo. El desconocimiento de los problemas que pueden tener estos niños en su evolución o de las peculiaridades de su desarrollo puede llevar a retrasos en los diagnósticos o a yatrogenias que vendrán a complicar aún más su evolución. Por tanto, basándose fundamentalmente en los riesgos conocidos de estos niños, se establecen una serie de controles y cribados que sería deseable que conocieran todos los pediatras.
INTRODUCCIÓN
La prematuridad es uno de los problemas de salud mas prevalentes en la población infantil de los países desarrollados. Entre un 8 y un 10% de los nacimientos ocurren antes de la 37 semana de gestación y justifican el 75% de la mortalidad perinatal y el 50% de la discapacidad en la infancia. A los neonatólogos, en un principio, les preocupaba sobre todo la supervivencia de los niños prematuros pero muy pronto se fue consciente de que la mortalidad que conllevaba era solo una parte del efecto de la prematuridad. Se mostró como los riesgos de parálisis cerebral, ceguera, retraso mental y sordera estaban aumentados en los niños prematuros cuando se comparaban con los niños nacidos a término. Más recientemente, cuando se ha extendido el seguimiento de los niños muy prematuros a lo largo de edad escolar, se ha mostrado cómo incluso los niños que a los dos años se habían evaluado como niños normales, sin ningún tipo de limitación, presentaban peor rendimiento escolar por dificultades en el aprendizaje, problemas de atención, de coordinación visomotora, problemas emocionales y de integración social. En un artículo aparecido en 2008, que seguía a una gran cohorte de niños prematuros en Noruega, se concluía, que la prematuridad se asocia también a una disminución en la supervivencia a largo plazo, a una limitación en la capacidad reproductiva y además las mujeres que fueron prematuras presentaron también un mayor riesgo de tener hijos prematuros.
A pesar de todos los esfuerzos realizados desde el ámbito clínico y de investigación, la frecuencia de prematuridad en los países desarrollados se está incrementando. Se había considerado que con la implantación de los controles obstétricos durante la gestación para toda la población se iban a disminuir los nacimientos prematuros, pero esto no ha sido así. Por todo ello, el aumento de la supervivencia de los niños muy prematuros y el incremento de la tasa de prematuridad, los pediatras de Atención Primaria cada vez atenderán a más niños con el antecedente de prematuridad y unos cuantos de ellos habrán tenido al nacer un peso menos de 1500 g o una edad gestacional inferior de 32 semanas. Este grupo de niños constituye un grupo de alto riesgo en relación con los problemas del desarrollo por lo que requieren un seguimiento diferente y más controles de los que necesita un niño nacido a término.
Papel del pediatra de Atención Primaria
Todos los niños prematuros con una edad gestacional menor de 32 semanas o un peso de nacimiento inferior a 1500 g deberían pasar a formar parte de un programa de seguimiento que, de forma ideal, se extendiera hasta la adolescencia. Los objetivos generales de los programas de seguimiento son los siguientes:
- Detección y tratamiento precoz de los problemas.
- Apoyo a la familia.
- Recogida sistemática de información sobre la evolución del niño.
Los dos primeros objetivos se justifican por todo lo que ya se ha referido respecto a los problemas que presentan estos niños y sus familias en su evolución. El tercer objetivo permite evaluar la práctica clínica de la unidad, monitorizar los indicadores de calidad que tenga establecida cada unidad neonatal, disponer de información precisa sobre ciertas patologías relevantes y el resumen de los resultados anuales debería utilizarse para diseñar programas de salud que se ajustaran a las necesidades de estos niños. Por otro lado, también es responsabilidad de los equipos de seguimiento proporcionar información válida para la investigación. Hoy en día, el estudio de cualquier nueva intervención en una unidad neonatal debe contemplar el seguimiento de los niños a medio plazo. Beneficios a corto plazo, que no suponen ninguna mejoría real para el niño, pueden llevar consigo perjuicios significativos en su evolución. El equipo de Pediatría de Atención Primaria puede hacerse cargo de muchos de los aspectos que se incluyen en los programas de seguimiento, pero debería hacerse de una forma coordinada con el hospital. Por otro lado, se ha mostrado que, tras el alta, el 92% de las consultas de los prematuros que habían ingresado en cuidados intensivos neonatales se atienden en Atención Primaria. Estos niños acuden a su pediatra una media de 20 veces al año.
Es deseable que el pediatra de Atención Primaria conozca cómo es el desarrollo habitual de estos niños, las características de su evolución, las variantes que presentan con respecto a la normalidad, los problemas que pueden aparecer más frecuentemente y los signos de alarma que pueden ayudar a identificarlos con precocidad. Por otro lado el pediatra de Atención Primaria debería confirmar que realmente se han realizado los controles que se indican en el programa. Casi el 20% de los niños muy prematuros abandonan los programas de seguimiento y estos niños que no acuden a las revisiones tienen peor evolución que los niños que continúan en el programa. Siempre será deseable conocer el programa de seguimiento que se aplica a cada niño en el hospital, para evitar repeticiones innecesarias de pruebas o exploraciones.
CRECIMIENTO Y NUTRICIÓN
Conceptos generales
Los recién nacidos con peso menor de 1500 g o con una edad gestacional inferior a 32 semanas presentan un patrón de crecimiento en los primeros años de vida diferente al de los niños nacidos a término o los prematuros de mayor peso o mayor edad gestacional. Un crecimiento postanatal óptimo se asocia con un mejor estado de salud y mejor desarrollo neurológico. Los niños con una ganancia de peso insuficiente en los primeros años de la vida presentan un peor desarrollo cognitivo, los que, por el contrario, ganan peso excesivamente, tienen un riesgo mayor de presentar en la edad adulta obesidad, enfermedad cardiovascular y diabetes. Por tanto, los planes nutricionales deben proporcionar suficientes calorías para que puedan aproximarse poco a poco a los patrones de crecimiento normales, evitando tanto la ganancia insuficiente como excesiva de peso.
Valoración del crecimiento
Hoy en día no se cuenta con curvas válidas específicas para valorar el crecimiento tras el alta de los niños con peso menor de 1500 g o con una edad gestacional inferior a 32 semanas. La OMS tiene en marcha un proyecto para elaborar unos estándares de crecimiento para los niños nacidos prematuramente. Dadas todas estas limitaciones, hoy por hoy, parece que lo más adecuado sería utilizar los estándares de la OMS con edad corregida, ya que nos permite comparar el crecimiento del niño prematuro con el crecimiento óptimo de los niños a término sanos amamantados. Como muchos de los niños de muy bajo peso cuando se van de alta están por debajo del percentil 10 para su edad corregida, el pediatra puede valorar como crecimiento adecuado si las curvas de peso y talla siguen una línea casi paralela a las de los percentiles pero con una tendencia progresiva a acercarse a las líneas de percentiles normales. Por otro lado, debe vigilar que el incremento de peso y talla sea armónico. Si el peso aumenta en una proporción mayor que la talla, muy probablemente el niño esté acumulando únicamente grasa abdominal. Cuanto menor es el peso de nacimiento, mayor es la duración del tiempo en el que puede existir un crecimiento compensatorio, a veces incluso casi hasta la adolescencia. Con respecto a los niños de bajo peso para la edad gestacional, estos tienen un mayor riesgo de estar por debajo de percentiles normales a lo largo de toda la infancia y adolescencia que los niños prematuros de peso adecuado a la edad gestacional.
Manejo nutricional
La leche de madre es el alimento de elección para los niños con peso al nacimiento menor de 1500 g o con una edad gestacional inferior a 32 semanas. Además de los beneficios que puede proporcionar durante el ingreso, ya que la frecuencia de enterocolitis necrotizante y de sepsis nosocomial está disminuida en los niños que toman leche de madre frente a los que no la toman, estudios recientes han demostrado que los beneficios de la alimentación con leche de madre en este grupo de niños persiste a los 30 meses de edad corregida con mejor cociente de desarrollo y menor tasa de reingresos. Por tanto, los profesionales deben apoyar a las madres tras el alta para que prolonguen el mayor tiempo posible la lactancia materna. En general, no es recomendable que tras el alta se refuerce la leche materna con productos comerciales. En ausencia de estándares de crecimiento óptimos para esta población de niños, de forma orientativa se establece que, tras el alta y hasta los tres meses postalta, la ganancia óptima de peso sería de 25 a 30 g/día (175-210 g/semana) e incrementos en la longitud de 0,7 a 1 cm semanales. Desde los tres meses hasta los 12 meses tras el alta, la ganancia de peso debería ser de 10 a 15 g/día (70-105 g/semana) y el incremento de la longitud de 0,4 a 0,6 cm/semana.
Manejo práctico del niño alimentado con leche materna
Cuando el niño toma leche materna puede ingerir un volumen de hasta 200 ml/kg o incluso más. Si no se consigue un adecuado incremento de peso, al igual que se hace en todos los niños amamantados, se debe revisar la técnica de la lactancia y, por tanto, es aconsejable observar una toma e interrogar sobre el número de tomas, la duración de las mismas, etc. Si a pesar de una correcta técnica no se consigue un incremento de peso suficiente, se puede sustituir alguna toma por fórmula de prematuros. Se puede empezar sustituyendo dos tomas. En este caso no hay ningún problema en que la leche que se indique sea la de prematuros porque el resto de la leche que toma el niño es leche materna que tiene bajo contenido en calcio y fósforo. El aporte calórico de la leche humana es muy variable, hay leches que aportan 90 calorías por decilitro y otras que apenas llegan a 50 calorías; por tanto, la mayoría de los niños crecerán adecuadamente con leche humana, pero una pequeña proporción precisará de complementos con leche de prematuros para incrementar el aporte calórico y sobre todo el proteico, ya que la carencia de proteínas aun con aporte calórico adecuado supone una limitación muy importante del crecimiento. Los niños muy prematuros deben alimentarse a demanda, pero muchos de ellos, para conseguir ingerir el volumen adecuado durante las primeras semanas tras el alta, precisan no menos de 12 tomas, por lo que se le debe explicar a la madre que debe aprovechar todas las ocasiones para poner el niño al pecho. Si la cantidad de leche parece disminuir, además de recomendar incrementar el número de tomas, si el niño tiene una edad corregida inferior a 40 semanas de gestación, se puede recomendar que la madre coloque a su hijo en contacto piel con piel tal como se hace durante el ingreso con el método canguro, de esta forma se incrementará la cantidad de leche producida y el tiempo de amamantamiento.
Manejo práctico del niño alimentado con sucedáneos de leche materna
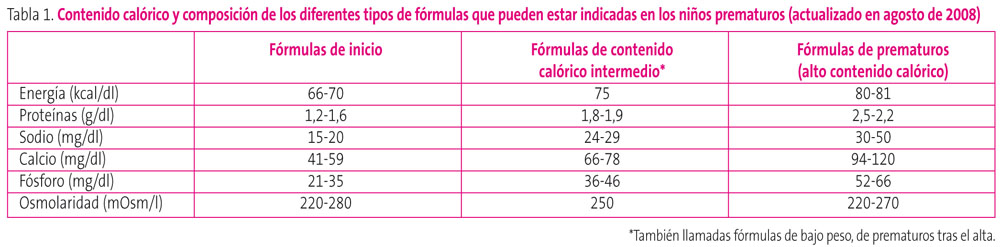
Durante los primeros meses se pueden recomendar fórmulas con mayor o menor densidad calórica, según sea la evolución del peso y la talla, recordando que lo ideal es que la normalización del peso sea gradual y controlando siempre la relación peso/talla. En la tabla 1 se muestra información sobre la composición y el contenido calórico de los distintos tipos de leche disponibles en España. Como se ve, se dispone de tres tipos de leche: las fórmulas de inicio, las fórmulas de contenido calórico intermedio (también llamadas de bajo peso o de prematuros tras el alta) y las leches específicas para niños prematuros.
Tabla 1. Mostrar/ocultar
Si el niño está con fórmula de inicio y no gana peso adecuadamente, el primer paso sería indicarle leche de contenido calórico intermedio. Las leches llamadas de prematuro y con alto contenido calórico serían el último escalón y tras el alta solo se deben indicar si las otras leches no han conseguido mejorar la curva de peso. Las leches de prematuros no deberían mantenerse por periodos prolongados de tiempo ya que no solo proporcionan mayor contenido calórico sino que también aportan gran cantidad de calcio. Estos aportes elevados de calcio mantenidos en el tiempo pueden ser perjudiciales para el niño. Por otro lado no parece recomendable, si el niño está estable y sin problemas médicos significativos añadidos, proporcionar más de 120 kcal/kg/día. El exceso calórico no mejora el crecimiento y favorece los depósitos de grasa.
Alimentación complementaria
Se debe introducir siguiendo una pauta similar a la de los niños nacidos a término, preferiblemente considerando la edad corregida en vez de la edad real. No se ha demostrado que la introducción precoz de cereales en los prematuros incremente la ingesta calórica, ya que en general suelen disminuir el volumen total de leche que toman y se sustituye un alimento de gran calidad nutricional, como es la leche, por otro, los cereales, que tienen un beneficio nutricional limitado cuando se introducen precozmente. Si el niño tiene dificultades para engordar y crecer y no es capaz de ingerir suficientes calorías se precisará de apoyo especializado.
Administración de suplementos
- Vitamina D. La enfermedad metabólica ósea de los prematuros se previene con los suplementos de calcio y fósforo que contienen las leches de prematuros y los fortificantes de leche materna que se administran durante el ingreso hospitalario. Cuando se establece el crecimiento rápido en estos niños es necesario garantizar un aporte adecuado de vitamina D para evitar la aparición de raquitismo. Por tanto, actualmente se mantiene la recomendación de administrar, desde los 15 días y hasta el año de edad corregida 400 UI/día de vitamina D. Además, en los primeros meses tras el alta hospitalaria conviene vigilar la aparición de raquitismo especialmente en los menores de 1000 g, por lo que se recomienda una determinación de fosfatasa alcalina a partir del mes después del alta y si está elevada confirmar el diagnóstico radiológicamente.
- Hierro. Actualmente, se mantiene la indicación de administrar suplementos de hierro a todos los recién nacidos prematuros. En los niños con peso de nacimiento menor de 1500 g o una edad gestacional inferior a 32 semanas se debe mantener la administración de 4 mg/kg/día (máximo 15 mg/día) desde el mes de edad hasta la introducción de la alimentación complementaria con alimentos ricos en hierro como la carne roja. El hierro se administrará en forma de sal ferrosa. Si el niño toma fórmula de prematuros o fórmula de inicio, se descontará, en la cantidad de hierro a suplementar, 1,5 mg/kg/día que proporciona la leche. Se puede hacer un control de hemograma y metabolismo férrico a los tres meses de edad corregida.
DESARROLLO MOTOR
Conceptos generales
La evaluación del desarrollo motor de los niños con peso menor de 1500 g al nacimiento o una edad gestacional inferior a 32 semanas es un aspecto fundamental, aun así, la exploración de estos niños no está bien descrita ni estandarizada. Con la valoración del desarrollo motor se pueden identificar niños con alteraciones leves, moderadas o graves. Algunas alteraciones leves o moderadas pueden ser transitorias o pueden mejorar con el tiempo; sin embargo, los niños con alteraciones motoras graves serán los que tengan una peor evolución. El riesgo de parálisis cerebral u otras alteraciones graves del desarrollo motor puede predecirse, en parte, por la información que aportan las técnicas de neuroimagen; sin embargo, los problemas cognitivos y del comportamiento pueden ocurrir en ausencia de alteraciones de la neuroimagen. En la tabla 2 se resumen las características biológicas que suponen un riesgo incrementado de problemas del desarrollo.
Tabla 2. Mostrar/ocultar
De todas ellas la constatación de leucomalacia periventricular quística es la que conlleva un peor pronóstico, ya que casi sin excepción se asocia a la presencia de parálisis cerebral. No se ha mostrado que los programas de atención temprana, durante el ingreso o inmediatamente tras el alta, mejoren el pronóstico motor de los niños de alto riesgo, sin embargo, sí se describen efectos positivos en la familia y a medio plazo en el niño en ámbitos diferentes al motor.
Valoración motora
Como en cualquier otra exploración neurológica, se evaluará el tono, los reflejos, la postura y la calidad del movimiento. Por otro lado se debe constatar la adquisición progresiva de los diferentes ítems motores (sujeción cefálica, sedestación, marcha).
Adquisición de la sedestación y la marcha
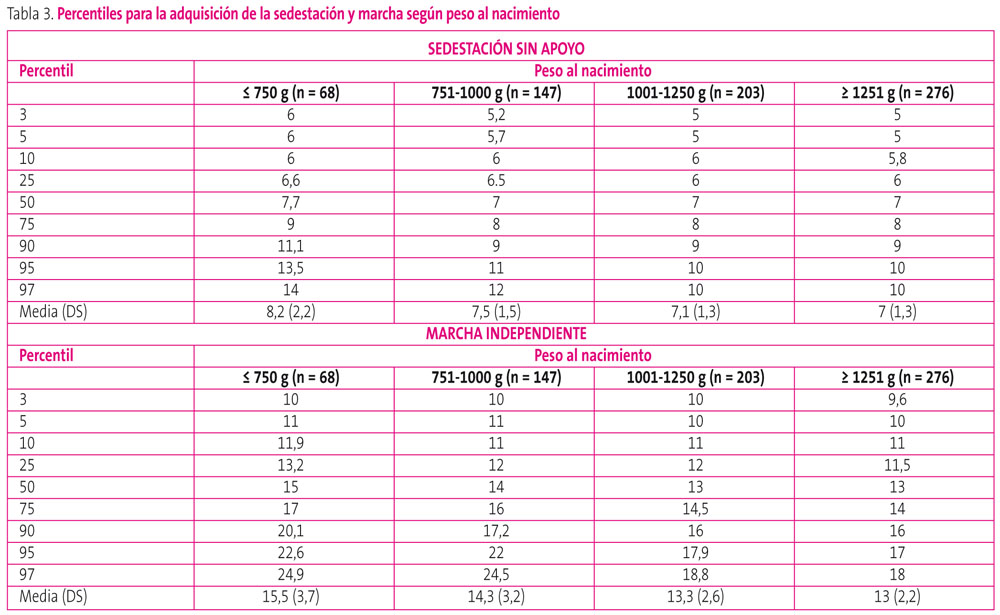
El retraso en las adquisiciones motoras no siempre indica patología; sin embargo, que el niño vaya adquiriendo una mayor destreza motora en las edades esperadas, es un dato que apoya un desarrollo neurológico adecuado. Se considera que se ha alcanzado la sedestación sin apoyo cuando el niño es capaz de mantenerse sentado sin ningún tipo de apoyo, jugando con las manos durante al menos un minuto. Se considera que se ha alcanzado la marcha autónoma cuando es capaz de caminar cinco pasos sin ningún tipo de apoyo. El 50% de los menores de 1500 g han adquirido la sedestación sin apoyo a los siete meses de edad corregida y el 90% a los nueve meses de edad corregida. Con respecto a la marcha, el 50% la han adquirido a los 12 meses de edad corregida y el 90% a los 18 meses de edad corregida. Los puntos de corte de los nueve meses para la sedestación y los 18 meses de edad corregida para la marcha, pueden servir para identificar a los recién nacidos menores de 1500 g con retraso en las adquisiciones motoras y esto puede ser un primer signo de alarma de una evolución motora alterada (tabla 3).
Tabla 3. Mostrar/ocultar
Variantes de la normalidad
Aunque la gran mayoría de los niños con peso de nacimiento menor de 1500 g o una edad gestacional inferior a 32 semanas evolucionan favorablemente, algunos de ellos van a presentar ciertas peculiaridades en su desarrollo, que no pueden llegar a considerarse patológicas, pero que sí son particulares de los niños muy prematuros. Es importante conocerlas para poder detectarlas y no alarmar de forma innecesaria a la familia, ya que, a los dos años de edad corregida, el desarrollo motor de estos niños será normal.
Hipertonía transitoria
Alrededor de los tres meses de edad corregida en muchos niños prematuros se presenta un cuadro de hipertonía que progresa cefalocaudalmente y que se manifiesta inicialmente como retracción escapular (hombros hiperextendidos) y posteriormente va descendiendo hasta afectar a los miembros inferiores, no produce retracciones, no presenta asimetrías ni retrasa la adquisición de la sedestación y la marcha. Desaparece antes de los 18 meses de edad corregida, sin repercutir en la evolución del niño. Si el cuadro de hipertonía es asimétrico o retrasa las adquisiciones motoras o no tiene un patrón claro de progresión cefalocaudal, se debería enviar al niño para valoración neurológica y derivarlo a un centro de atención temprana. No se sabe bien por qué aparece, aunque se cree que la maduración de los músculos se ve alterada con el nacimiento prematuro y no se adquiere la flexión fisiológica máxima que se produce al final de la gestación.
Retraso motor simple
En los dos primeros años algunos niños que han nacido prematuramente se retrasan en la adquisición de las habilidades motoras. No suelen presentar ningún hallazgo patológico en la exploración neurológica o acaso una leve hipotonía que no justifica el retraso. La característica de los niños con retraso motor simple es que presentan múltiples patologías de base de cierta gravedad o un retraso del crecimiento importante. Cuando mejora la patología de base el niño, este suele progresar rápidamente en el aspecto motor, igualándose con los niños de su misma edad corregida.
Parálisis cerebral
La parálisis cerebral es la alteración motora que aparece más frecuentemente en los niños de muy bajo peso. Aparece en aproximadamente el 7% de los niños de muy bajo peso. Por otro lado hay que recordar que casi el 50% de los niños a los que se les diagnóstica de parálisis cerebral tienen el antecedente de prematuridad.
Concepto
El término parálisis cerebral comprende un grupo de alteraciones que conllevan una alteración del movimiento, de la postura y de la función motora. Esta alteración es permanente pero no inmutable; no es progresiva y la noxa que causa la alteración actúa en el cerebro inmaduro o en desarrollo. Se considera criterio de exclusión toda condición progresiva que implique pérdida de las adquisiciones, la patología de la médula espinal y los cuadros cuya única manifestación sea la hipotonía. El diagnóstico es clínico y la información que pueden aportar los estudios de neuroimagen ayudará a esclarecer la etiología, pero no a hacer el diagnóstico de parálisis cerebral. El grupo SCPE está constituido por expertos europeos que, además de proponer una definición común de parálisis cerebral, han aportado instrumentos diagnósticos y de clasificación que pueden ser de mucha utilidad para el pediatra. La parálisis cerebral implica únicamente daño motor, además puede llevar o no asociado déficit sensorial o cognitivo.
Intervenciones
Ningún tipo de intervención durante el seguimiento del niño ha mostrado que pueda prevenir o disminuir la gravedad de la parálisis cerebral. De todas formas, los niños que presenten alguno de los factores de riesgo que se refieren en la tabla 3 y que no estén incluidos en un programa de seguimiento formal, sería conveniente derivarlos a los equipos de atención temprana para evaluación, seguimiento y tratamiento si lo consideraran adecuado. Con la fisioterapia se consigue evitar la rigidez articular y así favorecer el confort y el cuidado del niño, pero no hay estudios controlados que hayan podido mostrar un claro efecto en la función motora con la fisioterapia. Una vez confirmado el diagnóstico, el niño se mantendrá con tratamiento de fisioterapia, pero habrá que ayudar a la familia a aceptar las limitaciones motoras de su hijo y a que ayuden al niño a desarrollar sus capacidades fuera del ámbito motor.
Pronóstico motor
Los niños con parálisis cerebral de afectación unilateral alcanzan la marcha en el 90% de los casos, los niños con afectación bilateral la alcanzan solo en el 40-50% de los casos. Si el niño adquiere la sedestación sin apoyo antes de los dos años de edad corregida, casi con seguridad alcanzará la marcha, por el contrario, si a los dos años no se sienta, las posibilidades de marcha autónoma serán muy escasas.
VISIÓN
Conceptos generales
Se tiende a pensar que los problemas oftalmológicos de los niños prematuros están en relación con la presencia de retinopatía de la prematuridad (ROP), pero el riesgo de alteraciones oftalmológicas está incrementado en la población de niños prematuros aunque no hayan padecido este problema. Más de la mitad de los niños con peso de nacimiento menor de 1500 g o una edad gestacional inferior a 32 semanas presentan problemas oftalmológicos. La frecuencia de factores de riesgo asociados con ambliopía es elevada con respecto a la población general, presentan estrabismo con una frecuencia entre 13-22%, anisometropía en el 9%, miopía entre 15-22% e hipermetropía con más de tres dioptrías en el 18%. La frecuencia global de errores de refracción se sitúa en torno al 30%. También presentan problemas de percepción y de discriminación visual que son difíciles de detectar. Los niños con retinopatía grado 3 o mayor, o los que hayan precisado tratamiento con láser o crioterapia, y los niños con problemas neurológicos (leucomalacia periventricular, infartos cerebrales, hidrocefalia) tienen una probabilidad aún mayor de alteraciones oftalmológicas. Los niños que presentan retinopatía de grado 1 o 2 tienen un riesgo de sufrir problemas oftalmológicos, similar al de los niños menores de 1500 g sin retinopatía.
Seguimiento
Cribado retinopatía de la prematuridad
El cribado de ROP para diagnosticar y tratar los casos de retinopatía grave se ha mostrado efectivo para prevenir casos de ceguera. Por tanto, lo primero que tiene que confirmar el pediatra de Atención Primaria es que a todos los niños que pesaron al nacimiento menos de 1500 g o que tenían una edad gestacional inferior a 32 semanas se les ha realizado, alrededor de las seis semanas de edad, el cribado para la ROP y que este cribado se ha mantenido hasta que se ha confirmado la vascularización de toda la retina o la regresión de la ROP, en los casos en los que se haya diagnosticado. Algunos centros hospitalarios limitan el cribado de la ROP a los niños con peso igual o inferior a 1250 g o con una edad gestacional igual o inferior a 30 semanas. Estos centros han comprobado que no tienen casos de retinopatía susceptible de tratamiento por encima de este peso y esa edad gestacional. Si el pediatra no conoce el protocolo del hospital de referencia o tiene dudas de si se debería haber hecho o no, puede contactar con el hospital. En caso de que el cribado no se haya llevado a cabo, se debe remitir al niño de forma preferente a un oftalmólogo experto para que realice su valoración.
Seguimiento de niños sin patología añadida
La mayoría de los niños con peso inferior a 1500 g o una edad gestacional inferior a 32 semanas estarán incluidos en programas de seguimiento del que formarán parte evaluaciones oftalmológicas seriadas anuales o bianuales. Casi el 20% de los niños menores de 1500 g dejan de acudir a los programas de seguimiento, por lo que el pediatra debe asegurarse de que realmente se están realizando las evaluaciones oftalmológicas. En caso de que no se estén realizando, es aconsejable que el niño sea valorado por un oftalmólogo experto, antes de los tres años de edad, ya que algunas de las alteraciones que presentan no se pueden diagnosticar por las valoraciones que pueden realizar los pediatras y por otro lado se ha demostrado que el tratamiento precoz de la ambliopía conlleva un mejor pronóstico. Si esa evaluación es normal, el niño puede continuar con las revisiones rutinarias de la visión que se recomiendan para todos los niños.
Seguimiento de los niños con retinopatía de la prematuridad grado 3 o que requirió tratamiento y de los niños con patología neurológica
Estos niños presentan un riesgo muy elevado de problemas visuales graves, algunos de ellos muy difíciles de detectar por las evaluaciones rutinarias, por lo que deben estar en seguimiento oftalmológico especializado hasta la adolescencia.
AUDICIÓN
Conceptos generales
Se recomienda cribado auditivo universal en el periodo neonatal a todos los recién nacidos. La prueba de elección es la de los potenciales auditivos automatizados de tronco cerebral. Por tanto, en principio, a los recién nacidos con peso menor de 1500 g o una edad gestacional menor de 32 semanas se les debe realizar el cribado auditivo antes del alta de la unidad neonatal. Si, en esta población, el cribado se realiza con otoemisiones acústicas existen una serie de limitaciones. Por un lado, con las otoemisiones se obtienen falsos negativos porque no se explora la vía retrococlear y es donde se detecta patología en un porcentaje relevante de menores de 1500 g con déficit auditivo, por otro, hasta en el 13% de los de los niños de muy bajo peso aparecen falsos positivos en la prueba de otoemisiones. Por tanto, independientemente de con qué instrumento se realice el cribado universal, la población de niños con peso menor de 1500 g o menor de 32 semanas debe valorarse con potenciales auditivos automatizados de tronco cerebral.
Seguimiento
Aunque el cribado se pase, parece que existe riesgo de pérdida auditiva progresiva en esta población, por lo que es conveniente hacer un adecuado seguimiento de la adquisición del lenguaje y sería deseable que, hacia los dos años de edad corregida, se les volviera a realizar una prueba objetiva de audición. No se conoce bien la causa por la que aparecen estos déficits auditivos de comienzo tardío.
ALTERACIONES COGNITIVAS Y DEL COMPORTAMIENTO
Conceptos generales
Numerosos estudios de seguimiento han demostrado que los niños con peso inferior a 1500 g o con una edad gestacional menor de 32 semanas presentan una frecuencia elevada de alteraciones cognitivas y del comportamiento, incluso los que no tienen ninguna alteración neurosensorial.
Cociente intelectual
La mayoría de los niños con peso menor de 1500 g tienen un cociente intelectual (CI) dentro de los límites normales; sin embargo, es significativamente más bajo que en los niños a término. Existe una asociación muy fuerte entre el nivel socio económico de los padres y el cociente intelectual, pero en los niños prematuros las diferencias con los controles, aunque se reducen, persisten al ajustar por el nivel socioeconómico. En los prematuros de edad gestacional extrema (24-26 semanas de gestación) los factores biológicos son determinantes y por tanto son los niños en los que los programas de atención temprana tienen menos impacto.
Alteraciones del comportamiento y psicopatología
Los niños con peso menor de 1500 g o menores de 32 semanas de gestación tienen mayor riesgo de alteraciones del comportamiento y emocionales. Los resultados de los estudios que tratan estos aspectos son más difíciles de comparar porque el tipo de herramientas que se utiliza para detectar las alteraciones es muy variado y no tienen la consistencia de la medida del CI. Tampoco es fácil identificar si estas alteraciones están en relación con la prematuridad o con la crianza que reciben estos niños y que está marcada por la experiencia de sus padres en relación con el nacimiento y el ingreso de su hijo muy prematuro, y que en general induce conductas muy sobreprotectoras.
Hiperactividad y déficit de atención
La importancia que ha adquirido el diagnóstico de esta alteración del comportamiento merece que se trate de forma separada del resto de alteraciones peor definidas. Actualmente se dispone de información consistente que demuestra que el síndrome de hiperactividad y déficit de atención es más frecuente en los niños prematuros que en la población general. Además se ha descrito que un número significativo de niños con peso menor de 1500 g presentarían alteraciones de la atención, pero sin cumplir criterios del síndrome de hiperactividad y déficit de atención, lo que sugiere quizás que estos niños puedan presentar un déficit de atención “puro” y específico de los niños muy prematuros.
La familia
El nacimiento de un niño muy prematuro provoca una gran alteración en la familia, que a veces se mantiene durante años. Numerosos estudios han mostrado que si los padres participan directamente del cuidado de su hijo durante el ingreso se sienten más capaces de asumir el cuidado tras el alta, tienen menos síntomas depresivos y disminuye la ansiedad, y que esto a su vez produce beneficios en diferentes áreas del desarrollo en el niño a corto plazo. Sin embargo, aunque probablemente un mayor bienestar emocional en la familia repercuta positivamente en la evolución de los niños a medio y largo plazo, esto todavía no ha podido demostrarse. Si, para el pediatra, el paciente debe ser la familia más que el niño de forma individual, en el caso de los niños prematuros todavía es más importante considerar a la familia como “el paciente”. La experiencia de los padres en las unidades de cuidados intensivos neonatales y los procesos de duelo anticipado que han sufrido les hacen, como familia, especialmente vulnerables.
Intervenciones
Los programas de atención temprana, que están desarrollados en todas las comunidades autónomas españolas, se dirigen a reducir los problemas motores y cognitivos y realizan tareas educativas en los padres y además plantean programas de trabajo individualizado con cada niño. Los problemas cognitivos se pueden entender desde una perspectiva amplia, es decir, incluyendo problemas del pensamiento, del aprendizaje y del comportamiento y sociabilización. Una revisión de los ensayos clínicos llevados a cabo con niños prematuros, para valorar el impacto de los programas de atención temprana en el ámbito cognitivo, ha mostrado que son efectivos para mejorar el desarrollo cognitivo a corto y medio plazo (hasta la edad preescolar). Hay pruebas más limitadas de que mejoran el desarrollo cognitivo a largo plazo. Los programas que solo incluyen educación de los padres para ayudar al proceso de crianza de estos niños han mostrado una mejoría en los estilos educativos de los padres, más adaptados aparentemente a las necesidades de los niños. Una intervención muy sencilla y que sí ha mostrado resultados positivos consiste en animar a los padres a que hablen “más” a sus hijos, aun en el periodo de lactantes. No solo se deben dirigir al niño cuando necesiten comunicarse con él, sino también deberían comentarles situaciones diversas, aunque las ideas sean complejas y el vocabulario más amplio del que se esperaría que pudieran comprender.
VACUNACIÓN
Para vacunaciones en prematuros se seguirá el calendario de la Comunidad Autónoma considerando la edad cronológica del niño.
BIBLIOGRAFÍA
- Cristobal R, Oghalai JS. Hearing loss inchildren with very low Birth weight: current review of epidemiology and pathophysiology. Arch Dis Child Fetal Neonatal Ed. 2008;93:F462-F8.
- Marin Gabriel MA, Pallás Alonso CR, de la Cruz Bértolo J, Caserío Carbonero S, López Maestro M, Moral Pumarega M et al. Age of sitting unsupported and independent walking in very low birth weight preterm infants with normal motor developmental at 2 years. Acta Paediatrica. 2009;98:1815-21.
- Msall ME, Park JJ. The Spectrum of behavioural outcomes after extreme prematurity: regulatory, attention, social, and adaptive dimensions. Semin Perinatol. 2008;32:42-50.
- O´Connor AR, Stephenson TJ, Johnson A, Tobin MJ, Moseley MJ, Ratib S et al. Long term ophthalmologic outcome of low birth weight children with and without retinopathy of prematurity. Pediatrics. 2003;109:12-8.
- O´Connor AR, Stewart CE, Singh J, Fielder AR. Do infants of birth weight less than 1500 g require additional long term ophthalmic follow up? Br J Ophthalmol. 2006;90:451-5.
- Platt MJ, Cans C, Johnson A, Surman G, Topp M, Torriolo MG et al. Trends in cerebral palsy among infants of very low birthweight (< 1500) or born prematurely (< 32 weeks) in 16 European centres: a database study. Lancet. 2007;369(9555):43-50.
- Schanler RJ. Post-discharge nutrition for the preterm infant. Acta Paediatr Suppl. 2005;94:68-73.
- Surveillance of Cerebral Palsy in Europe. Surveillance of cerebral palsy in Europe: a collaboration of cerebral palsy surveys and registers. Surveillance of Cerebral Palsy in Europe (SCPE). Dev Med Child Neurol. 2000;42(12):816-24.
- Trebar B, Traunecker R, Selbmann HK, Ranke MB. Growth during the first two years predicts pre-school height in children born with very low birth weight: results of a study of 1320 children in Germany. Pediatr Res. 2007;62:209-14.
- Wang CJ, McGlynn EA, Brook RH, Leonard CH, Piecuch RE, Hsueh SI et al. Quality-of-care indicators for the neurodevelopmental follow-up of very low birth weight children: results of an expert panel process. Pediatrics. 2006;117(6):2080-92.
LECTURA RECOMENDADAS
-
Kangaroo mother care. Practical guide. World Health Organization, Department of Reproductive Health and Research. Disponible en: http://whqlibdoc.who.int/publications/2004/9243590359.pdf
Guía práctica sobre cómo realizar el método canguro. Instrucciones muy sencillas que se pueden dar a las madres de niños prematuros en general y sobre todo cuando está disminuyendo la cantidad de leche de madre. -
Pallás Alonso CR. Programa de Actividades Preventivas y de Promoción de la Salud para Niños PREMATUROS con una edad gestacional menor de 32 semanas o un peso inferior a 1500 gramos. Del alta hospitalaria a los 7 años. En: Recomendaciones PrevInfad/ PAPPS [en línea]. Actualizado marzo de 2010. [Consultado el 28-04-2011]. Disponible en http://www.aepap.org/previnfad/menor32-1500.htm
Seguimiento del recién nacido menor de 1500 g más ampliado, con mayor información sobre todo en relación con aspectos motores, aportando escalas de valoración y algoritmos diagnósticos. -
Wood E, Rosenbaum P. The gross motor function classification system for cerebral palsy: a study of reliability and stability over time. Dev Med Child Neurol. 2000;42:292-6.
Escala muy práctica y fácil de utilizar la valoración motora.