Sumario
Situaciones clínicas
2017, vol. 10, nº 4
Manejo del dolor en cuidados paliativos pediátricos
Autores: Huidobro Labarga B1, Santos Herráiz P2, Herrera López M3
1 Sociedad Española de Cuidados Paliativos Pediátricos. Servicio de Cuidados Intensivos Pediátricos y Cuidados Paliativos Pediátricos. Toledo (España).
2 Sociedad Española de Cuidados Paliativos Pediátricos. Servicio de Cuidados Intensivos Pediátricos y Cuidados Paliativos Pediátricos. Toledo (España).
3 Sociedad Española de Cuidados Paliativos Pediátricos. Servicio de Cuidados Intensivos Pediátricos y Cuidados Paliativos Pediátricos. Toledo (España).
1 Sociedad Española de Cuidados Paliativos Pediátricos. Servicio de Cuidados Intensivos Pediátricos y Cuidados Paliativos Pediátricos. Toledo (España).
2 Sociedad Española de Cuidados Paliativos Pediátricos. Servicio de Cuidados Intensivos Pediátricos y Cuidados Paliativos Pediátricos. Toledo (España).
3 Sociedad Española de Cuidados Paliativos Pediátricos. Servicio de Cuidados Intensivos Pediátricos y Cuidados Paliativos Pediátricos. Toledo (España).
PUNTOS CLAVE
- El dolor es un síntoma frecuente en niños con enfermedades limitantes, subsidiarias de cuidados paliativos pediátricos, y supone un deterioro significativo en su calidad de vida.
- La identificación del dolor en niños es un reto para cualquier pediatra.
- Para una adecuada valoración, es necesario tener en cuenta todas las dimensiones del dolor: física, afectiva, cognitiva y conductual.
- El hecho de que el niño no pueda expresar verbalmente el dolor no excluye la posibilidad de que esté sufriendo dolor y necesite tratamiento.
- El dolor es siempre subjetivo.
- El tratamiento del dolor debe incluir tanto medidas farmacológicas como no farmacológicas. Todos los pacientes con dolor deben ser tratados con técnicas farmacológicas o no farmacológicas, independientemente de que se pueda identificar o no su causa.
- El tratamiento siempre es individualizado y requiere reevaluaciones frecuentes.
- La repercusión a medio y largo plazo de un inadecuado manejo del dolor supone un deterioro importante de la calidad de vida del niño y su familia.
CASO CLÍNICO
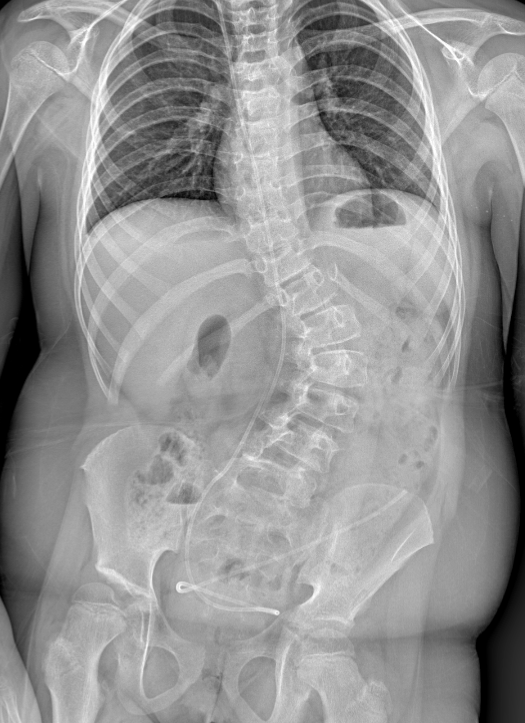
Pablo es un niño de 12 años con antecedentes de tumor en sistema nervioso central (SNC), intervenido hace 5 años, que, como secuelas tras un infarto de la arteria cerebral media, presenta hemiparesia derecha, escoliosis neuromuscular (Figura 1), luxación de cadera derecha y déficit cognitivo moderado; es portador de una válvula de derivación ventriculoperitoneal. Recibe tratamiento rehabilitador y presenta dolor lumbar irradiado hacia la pierna derecha, de carácter lancinante, que no mejora con analgésicos menores pero sí con gabapentina. Se le realiza una intervención quirúrgica correctora de la escoliosis y a las 6 semanas de la cirugía presenta una reagudización del dolor en la extremidad inferior derecha, con aparición posterior de un exantema vesicular en el dorso del pie.
Figura 1. Escoliosis lumbar. Mostrar/ocultar
El PROBLEMA EN NUESTRO MEDIO
El dolor en los niños es un problema de salud pública de gran importancia en casi todo el mundo. Aunque existen conocimientos y medios para aliviarlo, es frecuente que el dolor en los niños no se reconozca, se ignore o incluso se niegue1. Se estima que el dolor crónico afecta al 6% de los niños2. Es diferente al de los adultos por tener diferentes causas y pronóstico, y también porque el niño es un ser en desarrollo mientras padece dolor. Puede tener un gran impacto y secuelas en la vida adulta, y afecta a todas las esferas de la persona: física, social, emocional y espiritual3,4.
Los niños con afectación neurológica e incapacidad para expresar el dolor son especialmente vulnerables a un mal manejo del dolor; además estos niños presentan distintos tipos de comorbilidades, lo que hace aún más importante el manejo integral de su patología5. Por otra parte, el síntoma más frecuente en los niños con procesos tumorales es el dolor que está presente en el diagnóstico, durante el tratamiento (por procedimientos invasivos o complicaciones como la mucositis) y también en la fase final de la vida (por distensión, compresión o infiltración de los tejidos). En cuidados paliativos pediátricos se aborda el dolor en pacientes neurológicos, oncológicos, niños afectados de virus de la inmunodeficiencia humana (VIH), drepanocitosis, enfermedades reumáticas o cualquier otra enfermedad limitante susceptible de producir dolor y por tanto sufrimiento y afectación de la calidad de vida del niño y la familia1.
¿ES PROBABLE QUE PABLO TENGA DOLOR? ¿QUÉ TIPO O TIPOS DE DOLOR PODRÍA TENER?
Pablo es un niño con una enfermedad limitante, que le ha producido secuelas importantes a nivel de sistema nervioso central y comorbilidades que le hacen vulnerable a padecer dolor. La Asociación Internacional para el Estudio del Dolor lo define como “una experiencia sensorial y emocional desagradable que se relaciona con un daño tisular real o potencial, o que se describe en términos de ese daño”. La definición hace hincapié en la naturaleza física y emocional del dolor. Además, la incapacidad de comunicarse verbalmente no niega la posibilidad de que alguien esté sufriendo dolor y necesite un tratamiento analgésico apropiado. El dolor es siempre subjetivo. De hecho, la exposición al dolor en edades tempranas se asocia a cambios cerebrales a largo plazo, como una reducción de sustancia blanca y sustancia gris subcortical, desensibilización del asta dorsal de la médula espinal, niveles altos de cortisol y alteraciones cognitivas y motoras6. El dolor es un fenómeno multidimensional, con componentes sensoriales, fisiológicos, cognitivos, afectivos, conductuales y espirituales que modifican la forma de cómo se padece el dolor, modificando la transmisión de los estímulos nocivos al cerebro.
En cuanto al tipo de dolor que padece Pablo, debemos saber cómo clasificar el tipo de dolor, bien en función de su duración o de su fisiopatología.
En función de la duración
- Agudo: de comienzo súbito, se siente de forma inmediata después de la lesión y es intenso pero de corta duración. Desaparece generalmente cuando se cura la lesión. La duración inferior a 30 días. El dolor posoperatorio tras la cirugía correctora de escoliosis es un ejemplo de dolor agudo.
- Crónico: es un dolor continuo o recurrente que persiste más allá del tiempo normal de curación, más de 3 meses. Puede afectar negativamente a todos los aspectos de la vida cotidiana, como la actividad física, la asistencia a la escuela, el sueño y las relaciones familiares o sociales, puede producir angustia, ansiedad, depresión, insomnio fatiga o cambios de humor, tales como irritabilidad o una actitud negativa frente al dolor.
- Episódico o recurrente: el dolor aparece de forma intermitente durante un largo periodo de tiempo y el niño puede no sufrir dolor entre los episodios dolorosos. Estos episodios son de intensidad, calidad y frecuencia variables a lo largo del tiempo, con lo que resultan impredecibles. Puede ocurrir en casos de migraña, dolor por infartos óseos en pacientes con drepanocitosis, dolor abdominal recurrente, etc.
- Intercurrente: aumento temporal de la intensidad del dolor por encima del nivel doloroso preexistente cuando un niño cuyo dolor está bien controlado con un régimen analgésico estable presenta súbitamente una exacerbación aguda del dolor. Suele ser de inicio súbito, intenso y de corta duración. Pueden producirse varios episodios diarios de dolor intercurrente. Típico dolor del cáncer.
- Incidental o debido al movimiento: tiene una causa identificable y puede ser inducido por movimientos simples como caminar o por maniobras que habitualmente exacerban el dolor, tales como el apoyo del peso en una extremidad, la tos o la micción.
- Dolor de fin de dosis: se produce cuando, hacia el final del intervalo entre dosis, la concentración sanguínea del medicamento cae por debajo de la concentración analgésica mínima eficaz1.
En cuanto a su fisiopatología (Tabla 1)
Tabla 1. Clasificación fisiopatológica del dolor. Mostrar/ocultar
Dolor nociceptivo
Aparece cuando una lesión tisular activa receptores específicos del dolor, denominados nociceptores, los cuales pueden responder a estímulos como el calor, el frío, la vibración o el estiramiento, así como a sustancias químicas liberadas por los tejidos, en respuesta a la falta de oxígeno, la destrucción de los tejidos o la inflamación.
- Somático: activación de nociceptores presentes en los tejidos superficiales, piel y mucosas de boca, ano, uretra o en tejidos profundos como huesos, articulaciones, músculos, tejido conectivo.
- Visceral: activación de nociceptores localizados en las vísceras. Pueden deberse a infecciones, distensión por líquidos o gases, estiramiento o compresión, generalmente por tumores sólidos.
Dolor neuropático
Es causado por el daño estructural y la disfunción de las neuronas del sistema nervioso central o periférico. Cualquier proceso que dañe los nervios, como afectaciones metabólicas, traumáticas, infecciones, isquemia, tóxicas o inmunitarias, puede ocasionar dolor neuropático. Además, el dolor neuropático puede deberse a la compresión nerviosa o al procesamiento anormal de las señales dolorosas por el cerebro o la médula espinal. La repercusión del dolor neuropático sobre la calidad de vida de los pacientes es mayor que con dolor nociceptivo, además de ser más difícil de diagnosticar y tratar3. Solo el 2% de los pacientes con dolor neuropático en Europa es tratado por un especialista en dolor. El papel de Atención Primaria en la identificación y tratamiento de estos pacientes es determinante2.
- Periférico: como consecuencia directa de lesiones o enfermedades que afectan a los nervios periféricos, a los ganglios y raíces dorsales.
- Central: Consecuencia directa de lesiones o enfermedades que afecten al SNC. Lesiones de la médula espinal o de SNC.
Las características sensoriales comunes que sugieren dolor neuropático son:
- Alodinia: dolor debido a estímulos que normalmente no provocan dolor.
- Hiperalgesia: aumento de respuesta dolorosa a un estímulo normalmente doloroso.
- Hipoalgesia: disminución de la respuesta dolorosa a un estímulo normalmente doloroso.
- Parestesia: sensación anormal, como hormigueo, picor o adormecimiento a un estímulo que normalmente no es desagradable, puede ser espontánea o provocada.
- Hiperestesia: aumento de la sensibilidad a la estimulación (táctil o térmica).
- Hipoestesia: disminución de la sensibilidad a la estimulación (táctil o térmica).
Dolor mixto
El dolor neuropático puede coexistir con el dolor nociceptivo. Por ejemplo, traumatismos que dañan tejidos y nervios, quemaduras que afectan a la piel y a las terminaciones nerviosas y el cáncer, que causa compresión nerviosa externa además de dañar los nervios por infiltración.
Dolor idiopático
En algunos tipos de afectaciones, los mecanismos fisiopatológicos del dolor no se conocen bien o no se pueden demostrar. Esos dolores suelen considerarse equivocadamente como psicógenos. Aunque los factores psicológicos influyen en la percepción del dolor, el dolor verdaderamente psicógeno es muy raro. Las limitaciones de nuestros conocimientos y de las pruebas diagnósticas pueden ser otro de los motivos por los que no se encuentre la causa, por lo que se recomienda que, en lugar de psicógeno, se utilice el término idiopático. Todos los pacientes con dolor deben ser tratados con técnicas farmacológicas o no farmacológicas, independientemente de que se pueda identificar o no su causa. La incapacidad para establecer la causa no debe ser motivo para concluir que el dolor es simulado.
Según estas clasificaciones, debemos tener en cuenta que Pablo, por su patología previa y limitante, puede tener dolor crónico de origen nociceptivo secundario a la espasticidad, la luxación de cadera, la dismetría de extremidades o el estreñimiento, así como dolor neuropático secundario a su lesión en el SNC y la escoliosis, que le produce atrapamiento nervioso. También debemos tener en cuenta la toxicidad neurológica de ciertos fármacos quimioterápicos.
Debemos recordar que puede tener procesos intercurrentes que le provoquen dolor agudo nociceptivo como, por ejemplo, cefalea por disfunción valvular, dolor posquirúrgico tras la corrección de la escoliosis o dolor neuropático en el contexto de una neuralgia herpética.
Una vez revisadas todas las posibles causas de dolor que padece Pablo, tanto agudas como crónicas, podemos realizar una valoración y abordaje integral de todos los aspectos que intervienen, tratando de forma prioritaria aquellos aspectos que más influyen sobre la calidad de vida de Pablo.
¿CÓMO VALORAMOS EL DOLOR EN ESTE CASO? ¿QUÉ HERRAMIENTAS DIAGNÓSTICAS TENEMOS?
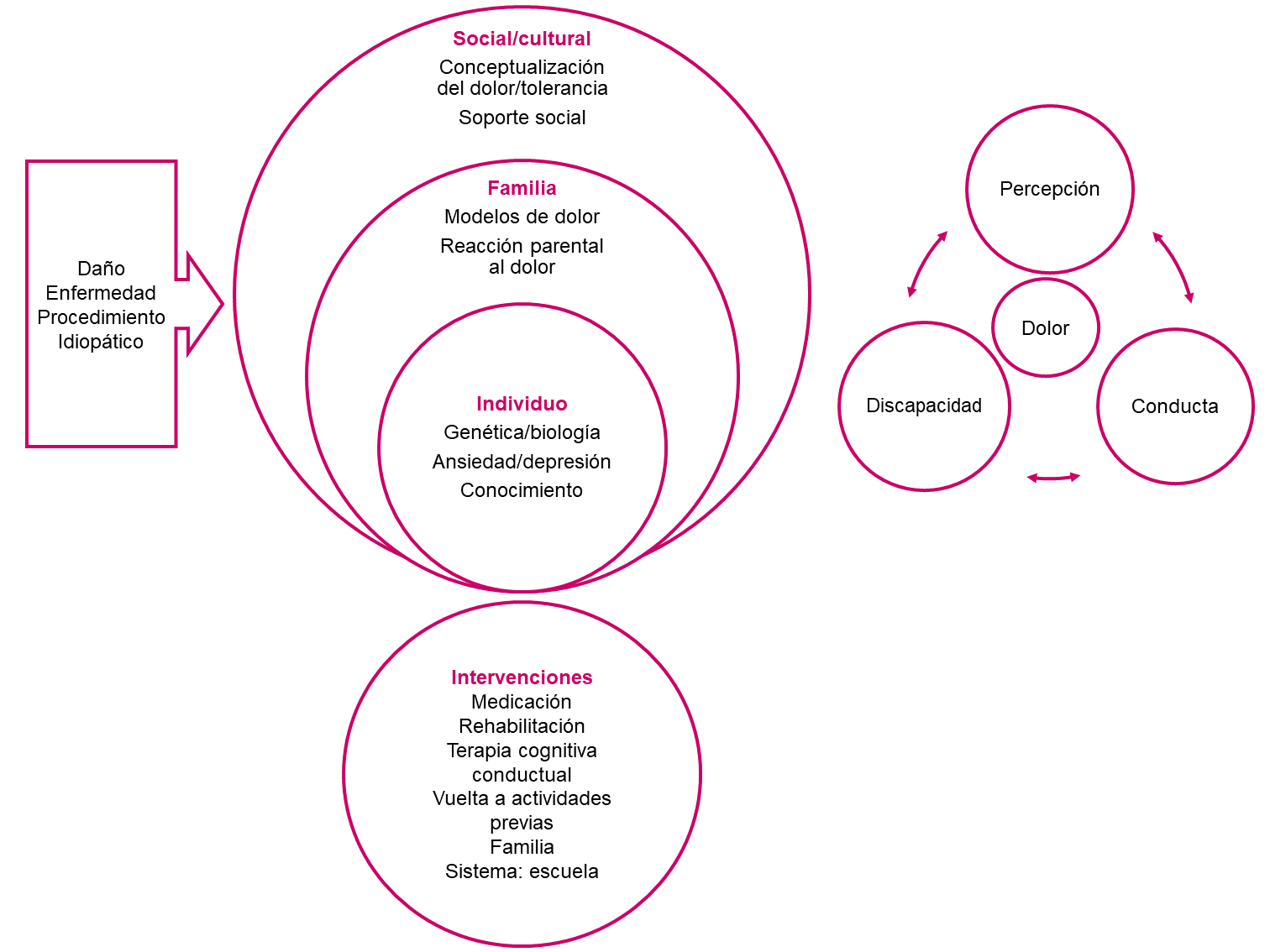
El tratamiento óptimo del dolor comienza con su evaluación precisa y exhaustiva, que permite al profesional sanitario tratarlo y aliviar los sufrimientos innecesarios. Dicha evaluación debe repetirse a intervalos regulares, porque la enfermedad y los cambios que influyen en ella pueden cambiar a lo largo del tiempo. Las evaluaciones periódicas permiten determinar la eficacia de las diferentes estrategias terapéuticas. En el proceso de evaluación del dolor participan el niño, sus padres o cuidadores y los profesionales sanitarios. La evaluación del dolor debe estar integrada en toda la atención clínica. La forma en que el niño percibe el dolor es el resultado de factores biológicos, psicológicos, sociales, culturales, y espirituales. Por consiguiente, su evaluación requiere un enfoque integral1,2,4,7 (Figura 2).
Figura 2. El dolor como fenómeno multidimensional. Mostrar/ocultar
Factores y circunstancias que tener en cuenta en la evaluación son: localización, duración, características, repercusiones del dolor en diversos aspectos de la vida del niño (sueño, estado emocional, relaciones, desarrollo y función física), tratamientos previos y su eficacia.
La exploración física ha de ser minuciosa, siendo preciso evaluar cuidadosamente cada una de las localizaciones del dolor. El examinador debe observar cuidadosamente las verbalizaciones y reacciones del niño que puedan indicar dolor. Debe evaluarse todo cambio de la función física normal causado por el dolor. En los niños que no hablan, las informaciones sobre el dolor dependen de los padres y cuidadores. Los padres suelen saber cuáles son las respuestas conductuales típicas de sus hijos al dolor. Los principales indicadores conductuales del dolor agudo son: la expresión facial, los movimientos y posturas del cuerpo, la imposibilidad de consuelo, el llanto y los gemidos. En los niños con dolor crónico se pueden observar los siguientes indicadores conductuales: posturas anómalas, miedo a moverse, ausencia de expresión facial, falta de interés por el entorno, quietud excesiva, aumento de la irritabilidad, bajo estado de ánimo, alteraciones del sueño, enfado, cambio del apetito o bajo rendimiento escolar.
No hay ningún instrumento de medición de la intensidad del dolor que sea adecuado para todas las edades o todos los tipos de dolor. La mayoría se han creado y validado para el dolor agudo. Se deben usar escalas de dolor validadas y adecuadas al desarrollo del niño1.
En menores de 3 años, utilizamos escalas objetivas (fisiológicas y conductuales) que tienen en cuenta la presión arterial, el llanto, la actividad motora espontánea, la expresión facial y la expresión verbal, como la escala FLACC (face, legs, activity, cry, consolability) o la escala neonatal CRIES (crying, requieres oxygen saturation, incresed vital signs, expression, sleeplessness). Desde los 3 a los 7 años utilizaremos escalas autovalorativas, subjetivas, como la escala revisada de caras de dolor, la escala de caras de Wong-Baker (dibujos desde una expresión neutral hasta una de intenso dolor) y la escala colorimétrica. A partir de 7 años se emplean la escala analógica visual y la escala numérica de Walco y Howite8.
En función de la puntuación de las escalas clasificamos el dolor como leve (1-3 puntos), moderado (4-6 puntos) e intenso (7-10 puntos).
El hecho de que un niño tenga una discapacidad no impide el uso de escalas autovalorativas, quizás no a través del lenguaje oral, pero sí a través de dibujos u otros dispositivos5.
En los niños con alteraciones cognitivas graves el dolor es muy frecuente. En niños con afectación moderada, el 44% padece dolor semanal, con una intensidad media de 3,8 puntos y una duración de 45 minutos. En los niños con afectación grave, el dolor es diario en el 41% de los casos, con una intensidad de 6,1 puntos y una duración de 6 horas9. Los indicadores para identificar el dolor en estos niños son: cambios en la conducta (llanto, gemido, expresión facial, consolabilidad, demanda, inquietud), alteración del patrón de sueño, autoagresiones, aumento de tono, taquicardia, escalofríos o palidez. Como herramienta de evaluación del dolor podemos utilizar la escala Non-communicating Children’s Pain Checklist-Revised (NCCPC-R)10,11.
La evaluación de la intensidad del dolor no es suficiente para describir la naturaleza multidimensional del dolor2. Se debe valorar la intensidad, localización, duración, características, repercusión en las actividades de la vida diaria, aspectos afectivos y el contexto, que puede influir en la percepción del dolor7. Asimismo, es importante saber que experiencias previas tiene el paciente y la familia con respecto al dolor, puesto que la memoria del dolor puede ser más dañina que la experiencia inicial, cómo se siente el niño mientras padece dolor y qué herramientas de afrontamiento tienen tanto el niño como los cuidadores. Es fundamental que exista una relación de confianza entre el médico y el paciente para poder abarcar todos estos aspectos, no solo físicos sino también emocionales y sociales. Si el dolor no se trata bien, la calidad de vida puede verse afectada, produciendo disfunción física, ansiedad, miedo, estrés y alteraciones del sueño. Además de medir la intensidad del dolor, su duración, frecuencia y localización, también hay que evaluar la función emocional y la magnitud de la restricción de las actividades físicas y sociales, entre ellas las actividades escolares.
Los trastornos emocionales se manifiestan como irritabilidad, rabietas, inquietud, problemas con el sueño, reducción del rendimiento escolar, ansiedad, sentimiento de desesperanza, cambios en los hábitos alimentarios, tendencia al aislamiento, evitación de los amigos, etc.12,13.
Tras la anamnesis y exploración física de Pablo, concluimos que los problemas relacionados con el dolor son los siguientes:
- Dolor crónico de características mixtas, neuropático, probablemente debido a un atrapamiento nervioso secundario a la escoliosis, ya tratado con gabapentina, y dolor nociceptivo crónico por la luxación de cadera.
- Dolor agudo en el contexto del posoperatorio de la escoliosis, dolor incidental con las movilizaciones y la marcha que le impide la deambulación, y dolor neuropático moderado en el dorso de pie en el contexto de exantema herpético.
- Los episodios de dolor son diarios, de intensidad moderada-grave.
- Insomnio de mantenimiento.
- Alteración en el comportamiento: apatía, desinterés, irritabilidad, no le apetece estar con los amigos.
¿QUÉ TRATAMIENTO PUEDE BENEFICIAR A PABLO?
La estrategia analgésica idónea es aquella capaz de corregir o curar la causa del dolor o tratamiento etiológico; cuando no es posible curar, el tratamiento ideal es aquel capaz de frenar la fisiopatología que produce el estímulo doloroso. El último escalón es el tratamiento sintomático, es decir la utilización de analgésicos destinados a bloquear la percepción dolorosa.
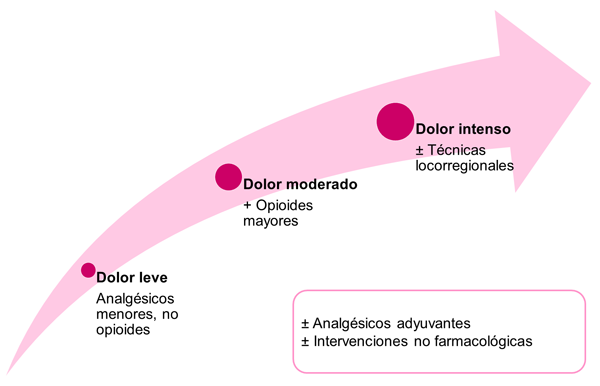
El tratamiento óptimo del dolor requiere de un enfoque integral, precisando medidas farmacológicas como no farmacológicas (Figura 3).
Figura 3. Escala analgésica para abordaje del dolor. Mostrar/ocultar
Medidas farmacológicas
El uso correcto de analgésicos (Tabla 2) aliviará el dolor en la mayoría de niños con dolor persistente debido a enfermedades médicas y se basa en los siguientes conceptos fundamentales:
Tabla 2. Clasificación fisiopatológica del dolor. Mostrar/ocultar
- Uso de una estrategia bifásica.
- Administración a intervalos regulares: cuando el dolor sea constante, los analgésicos deben administrarse a intervalos regulares y no “a demanda”, vigilando sus efectos colaterales.
- Uso de la vía de administración apropiada.
- Individualización del tratamiento. La pauta de tratamiento debe ser individualizada y las dosis de analgésicos opioides deben ajustarse también de forma individualizada1.
Volviendo al caso de Pablo, y basándonos en estos principios, iniciamos tratamiento con analgésicos menores, entre los que disponemos de paracetamol, ibuprofeno y metamizol; asimismo se inicia tratamiento con valaciclovir por herpes zóster en el dorso de pie y se optimiza la dosis de gabapentina, indicada como adyuvante en dolor neuropático y que ya estaba tomando Pablo previamente.
La respuesta al tratamiento con analgésicos menores no es buena, el dolor que padece Pablo es moderado-intenso, por lo que según las recomendaciones de la Organización Mundial de la Salud (OMS), pasamos al segundo escalón analgésico, un opioide potente, siendo la morfina el fármaco de elección. La OMS no recomienda el uso de los opioides menores (codeína y tramadol) para el tratamiento del dolor en Pediatría y recomienda usar la escalera analgésica bifásica: analgésicos menores en caso de dolor leve y fármacos opioides mayores en caso de dolor moderado-intenso. En la actualidad no se recomienda el uso de codeína como opioide “débil”, puesto que plantea problemas de seguridad y eficacia relacionados con la variabilidad genética de su biotransformación. El tramadol es otro analgésico con efectos opioides, pero no hay datos sobre su eficacia y seguridad en niños. Por lo tanto, la OMS recomienda el uso de morfina a dosis bajas para el manejo de dolor moderado-intenso en niños. La dosis de morfina tiene que titularse de forma individualizada, no hay un límite superior para las dosis de analgésicos opioides, su efecto analgésico no tiene techo. La dosis apropiada es aquella que alivie el dolor con mínimos efectos secundarios; en caso de que los efectos secundarios sean inaceptables, debe valorarse el cambio de opioide1.
Titulación de morfina: la dosis inicial de morfina de liberación inmediata en aquellos pacientes que no han recibido nunca fármacos opioides es de 0,2 mg por kilogramo de peso. Se debe reevaluar al paciente en 15 minutos tras la primera dosis y si no existe mejoría, se administra una segunda dosis, a los 30 minutos, igual que la primera. Se vuelve a reevaluar a los 15 minutos y si precisa una tercera dosis esta será un 50% mayor que la primera. La dosis eficaz para el paciente es la suma de estas tres dosis, no superando los 5 mg cada 6 horas. Si entre intervalos de dosis el paciente tiene dolor, se administrarán rescates de un 10% de la dosis total diaria. En caso de precisar tratamiento de forma prolongada, se puede sustituir por de morfina de liberación prolongada, administrando la dosis total de morfina diaria en dos tomas14.
En el caso de Pablo, se inicia dosis de morfina de liberación inmediata de 5 mg (0,1 mg/kg). El control de dolor es adecuado; sin embargo, presenta somnolencia y retención urinaria, que mejora tras maniobra de Credé. Al reducir la dosis un 25% el control del dolor sigue siendo adecuado, pero persiste somnolencia diurna y aparece estreñimiento, tratado con fármacos laxantes. Finalmente la dosis eficaz para Pablo es de 1 mg de morfina cada 8 horas. La evaluación del dolor se realiza de forma diaria. Tras finalizar el tratamiento etiológico del exantema herpético, presenta franca mejoría de dolor neuropático por lo que se suspende tratamiento con morfina.
La vía de administración de fármacos recomendada en cuidados paliativos es la vía enteral. En caso de que la vía enteral no esté disponible, la elección de vías alternativas debe basarse en el juicio clínico, viabilidad y preferencias del paciente. En los niños hay que evitar la vía de administración intramuscular. La vía subcutánea se utiliza mucho y es una alternativa muy valiosa, así como los sistemas de analgesia controlada por el paciente, permitiendo al paciente que se autoadministre dosis de rescate para el dolor intercurrente13.
El cambio de opioides se define como la práctica clínica de cambiar un opioide por otro debido a la aparición de efectos colaterales limitantes o a la pérdida de efecto analgésico, y la rotación de opioides es la práctica clínica de ir cambiando de opioides con un calendario preestablecido con el fin de prevenir posibles efectos adversos o el aumento progresivo de la dosis. En niños no se recomienda la rotación sistemática de opioides.
Los fármacos adyuvantes son un conjunto de medicamentos cuya indicación primaria no es el tratamiento del dolor, pero tienen propiedades analgésicas en determinadas circunstancias. Suelen prescribirse junto a fármacos analgésicos. Su dosificación e indicaciones vienen reflejadas en la Tabla 2.
Medidas no farmacológicas
Las intervenciones psicológicas han demostrado reducir la intensidad del dolor, mejorar la funcionalidad y las respuestas maladaptativas al dolor9.
Las terapias complementarias y alternativas como la acupuntura, la hipnosis, la musicoterapia, la terapia asistida con animales o el mindfulness pueden considerarse en el manejo integral del dolor4,15.
Acompañar al paciente y la familia durante la atención paliativa es fundamental. Es necesario establecer una relación de confianza adecuada, explorar los miedos, escuchar al paciente, facilitar la expresión de sus emociones en un ambiente tranquilo, ofrecer una información veraz y adaptada al nivel cognitivo del paciente con el objetivo de disminuir la ansiedad y mejorar la confianza y la seguridad12,16.
BIBLIOGRAFÍA
- Directrices de la OMS sobre el tratamiento farmacológico del dolor persistente en niños con enfermedades médicas. En: Organización Mundial de la Salud [en línea] [consultado el 31/10/2017]. Disponible en: www.who.int/medicines/areas/quality_safety/3PedPainGLs_coverspanish.pdf?ua=1
- Morgan KJ, Anghelescu DL. A rewiew of adult and pediatric neuropathic pain assessment tools. Clin J Pain. 2017;33:844-52.
- Gregoire MC, Finley GA. Drugs for chronic pain in children: a commentary on clinical practice and the absence of evidence. Pain Res Mang. 2013;18:47-50.
- Landry BW, Fischer PR, Driscoll SW, Koch KM, Harbeck-Weber C, Mack KJ, et al. Managing chronic pain in children and adolescents: a clinical review. PM R. 2015;7:S295-315.
- Crosta QR, Ward TM, Walker AJ, Peters LM. A review of pain measures for hospitalized children with cognitive impairment. J Spec Pediatr Nurs. 2014;19:109-18.
- DiLorenzo M, Pillai Riddell R, Holsti L. Beyond acute pain: understanding chronic pain in infancy. Children (Basel). 2016;3. pii: E26.
- Manworren RC, Stinson J. Pediatric pain measurement, assessment and evaluation. Semin Pediatr Neurol. 2016;23:189-200.
- Bárcena Fernández E. Manejo del dolor en Atención Primaria. En: AEPap (ed.). Curso de Actualización Pediatría 2015. Madrid: Lua Ediciones 3.0; 2015. p. 383-92.
- Hauer J, Houtrow AJ, AAP Section on Hospice and Palliative Medicine, Council on Children with Disabilities. Pain assessment and treatment in children with significant impairment of the central nervous system. Pediatrics. 2017;139:e20171002.
- Breau LM, Camfield CS, McGrath PJ, Finley GA. The incidence of pain in children with severe cognitive impairements. Arch Pediatr Adolesc Med. 2003;157:1219-26.
- Breau LM, McGrath PJ, Camfield CS, Finley GA. Psychometric properties of the non-communicating children's pain checklist-revised. Pain. 2002;99:349-57.
- Bioy A, Wood C. Introduction to pain. En: Goldman A, Hain R, Liben S (eds.). Oxford textbook of palliative care for children. 2.ª edición. Oxford: Oxford University Press; 2012. p. 192-203.
- Hunt A. Pain assessment. En: Goldman A, Hain R, Liben S (eds.). Oxford textbook of palliative care for children. 2.ª edición. Oxford: Oxford University Press; 2012. p. 204-17.
- Hain R, Friedrichsdorf S. Pharmacological approaches to pain. 1: “By the ladder”-The WHO approach to management of pain in palliative care. En: Goldman A, Hain R, Liben S (eds.). Oxford textbook of palliative care for children. 2.ª edición. Oxford: Oxford University Press; 2012. p. 218-31.
- Coakley R, Wihak T. Evidence-based psychological interventions for the management of pediatric chronic pain: new directions in research and clinical practice. Children (Basel). 2017;4. pii: E9.
- Kuttner L. Pain: anintegrative approach. En: Goldman A, Hain R, Liben S (eds.). Oxford textbook of palliative care for children. 2.ª edición. Oxford: Oxford University Press; 2012. p. 260-70.
LECTURAS RECOMENDADAS
- Directrices de la OMS sobre el tratamiento farmacológico del dolor persistente en niños con enfermedades médicas. En: Organización Mundial de la Salud [en línea] [consultado el 31/10/2017]. Disponible en: www.who.int/medicines/areas/quality_safety/3PedPainGLs_coverspanish.pdf?ua=1
- Hauer J, Houtrow AJ, AAP Section on Hospice and Palliative Medicine, Council on Children with Disabilities. Pain assessment and treatment in children with significant impairment of the central nervous system. Pediatrics. 2017;139:e20171002.