Sumario
Del síntoma al diagnóstico diferencial
2014, vol. 7, nº 4
Episodios paroxísticos no epilépticos
Autores: Sánchez-García S1, García Campos O2, Verdú Pérez A3, Villaizán Pérez C4
1 MIR-Pediatría. Servicio de Pediatría. Complejo Hospitalario de Toledo. Toledo. (España).
2 Adjunto de Pediatría. Sección Neurología Pediátrica. Servicio de Pediatría. Complejo Hospitalario de Toledo. Toledo. (España).
3 Adjunto de Pediatría. Sección Neurología Pediátrica. Servicio de Pediatría. Complejo Hospitalario de Toledo. Toledo. (España).
4 Pediatra. CS de Sonseca. Sonseca. Toledo (España).
1 MIR-Pediatría. Servicio de Pediatría. Complejo Hospitalario de Toledo. Toledo. (España).
2 Adjunto de Pediatría. Sección Neurología Pediátrica. Servicio de Pediatría. Complejo Hospitalario de Toledo. Toledo. (España).
3 Adjunto de Pediatría. Sección Neurología Pediátrica. Servicio de Pediatría. Complejo Hospitalario de Toledo. Toledo. (España).
4 Pediatra. CS de Sonseca. Sonseca. Toledo (España).
PUNTOS CLAVE
- Los episodios paroxísticos no epilépticos son un grupo de trastornos, síndromes y fenómenos que se caracterizan por tener una aparición brusca, ser de duración variable, aunque suelen ser de corta duración, y, en general, tender a la recurrencia1,2.
- Tienen una prevalencia estimada en la población infantil entre el 5 y el 20%, mucho más frecuente que la epilepsia2.
- La clave de su diagnóstico está en realizar una historia clínica detallada y una observación cuidadosa del evento1-3.
CASO CLÍNICO
Lactante de cinco meses sin antecedentes de interés durante el embarazo, el parto ni el periodo neonatal, en tratamiento desde el mes de vida con ranitidina, por clínica compatible con reflujo gastroesofágico que consistía en episodios de atragantamiento, hiperextensión cefálica y contenido alimenticio en la boca. La madre refiere episodios de inicio brusco de lateralización y flexión cefálica sin desconexión del medio, de pocos segundos de duración y con recuperación completa posterior, sin otra clínica acompañante. Presenta una exploración física, incluida neurológica completa, normal con ganancia ponderoestatural adecuada.Ante los movimientos anormales que presenta, las características clínicas atípicas y la escasa respuesta a tratamiento antirreflujo, se deriva a Neurología Infantil, donde se realiza un electroencefalograma (EEG) para descartar epilepsia. Se confirma finalmente la sospecha inicial de Síndrome de Sandifer.
IMPORTANCIA DEL TEMA
El diagnóstico de los episodios paroxísticos no epilépticos (EPNE) radica en realizar un correcto diagnóstico diferencial con las crisis epilépticas, ya que, aun siendo la epilepsia una enfermedad neurológica común en la infancia, su prevalencia (1%) es mucho menor que la de los EPNE, con una relación 10:1 aproximadamente. El diagnóstico de estos trastornos puede ser complicado, porque en ocasiones se acompañan de alteración del nivel de conciencia, de movimientos anormales, de cianosis o por su aparición brusca.
Los errores4,8 más frecuentes que se cometen al hacer el diagnóstico diferencial con trastornos epilépticos están relacionados con:
- Anamnesis inadecuada.
- Sobrevaloración de antecedentes personales de crisis febriles o familiares de epilepsia.
- Movimientos involuntarios bruscos o relajación de esfínteres durante el episodio.
- EEG no completamente normal.
- Desconocimiento por parte de los profesionales.
El diagnóstico temprano es esencial para evitar tratamientos ineficaces e innecesarios, asesorar a los padres y buscar causas subyacentes3.
ORIENTACIÓN CLÍNICA EN LA CONSULTA DE ATENCIÓN PRIMARIA
Historia clínica
Lo más importante es realizar una historia clínica detallada (Tabla 1) que recoja de la forma más precisa posible la descripción del episodio1. Es raro que el pediatra presencie el fenómeno paroxístico, por lo que hay que pedir a los padres que lo describan minuciosamente, imiten los movimientos o intenten recogerlo en vídeo para realizar un correcto diagnóstico.
Tabla 1. Datos importantes en la historia clínica. Mostrar/ocultar
Una exploración física y neurológica normal nos ayudarán, sobre todo, a descartar otras patologías más que a confirmar el diagnóstico.
Si después de una anamnesis y exploración física cuidadosas existen dudas diagnósticas o se sospecha epilepsia, se deberá plantear la posibilidad de remitir a otros especialistas para valoración y realización de pruebas complementarias.
Pruebas complementarias
Aunque innecesarias en la mayoría de los casos, en ocasiones se precisan para realizar el diagnóstico diferencial con crisis epilépticas o con otras enfermedades. Según la sospecha clínica, se realizarán algunas de las siguientes2:
- EEG: vídeo-EEG que recoja el episodio si existen dudas en el diagnóstico diferencial con epilepsia. Recordar que un EEG normal no descarta el diagnóstico de crisis y que la existencia de actividad intercrítica tampoco es sinónimo de epilepsia.
- Polisomnografía en los EPNE asociados al sueño: permite determinar la estructura y la fase del sueño en que se produce el trastorno.
- Análisis para trastornos metabólicos, hormonales, iónicos o hidroelectrolíticos: alteraciones metabólicas del calcio, el sodio, el potasio, la glucosa, los trastornos del ciclo de la urea, las acidurias orgánicas, etc.
- Estudio de reflujo gastroesofágico: puede ser de utilidad en aquellos casos de síndrome de Sandifer en los que no sea muy evidente la clínica de reflujo gastroesofágico.
- Estudio cardiológico: en síncopes de origen cardiogénico.
- Test de la mesa basculante(tilt test): en síncopes neurocardiogénicos.
- Niveles de fármacos y/o tóxicos: en casos de intoxicación.
- Pruebas de neuroimagen: ante la sospecha de lesión intracraneal.
- Valoración psiquiátrica: útil si existe sospecha de que el origen sea psicógeno.
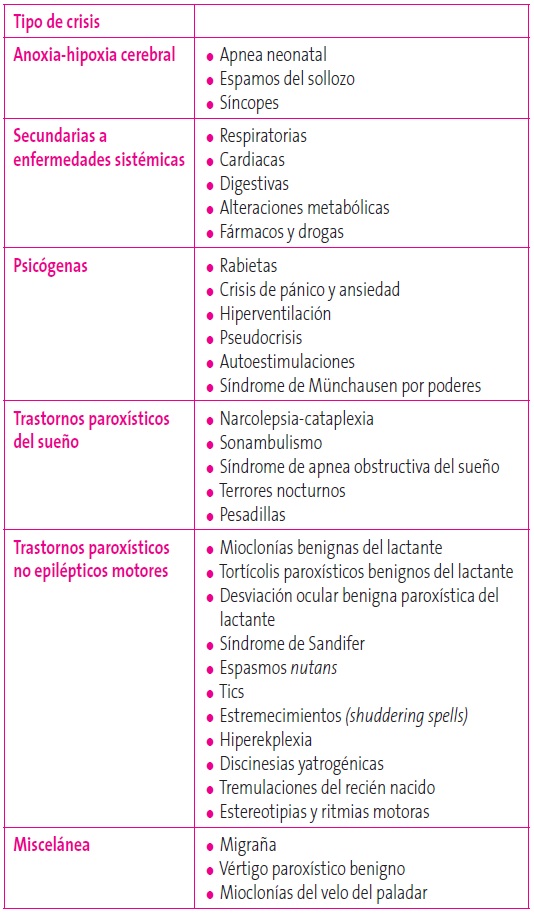
CLASIFICACIÓN DE LOS EPISODIOS PAROXÍSTICOS NO EPILÉPTICOS
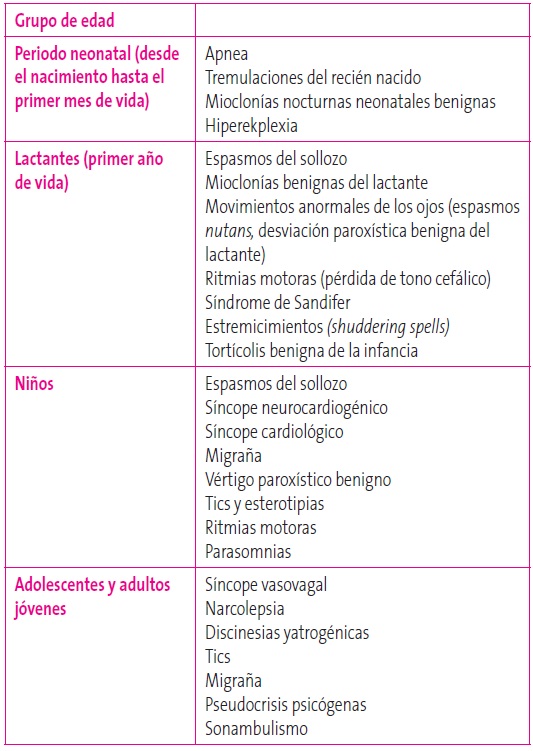
Los EPNE podemos dividirlos de acuerdo al momento de aparición en vigilia y en sueño o, según las manifestaciones clínicas, en seis grandes grupos (Tabla 2). De forma útil para la práctica clínica en Atención Primaria, podemos clasificarlos también según la edad de presentación5,6 (Tabla 3).
Tabla 2. Clasificación de los trastornos paroxísticos no epilépticos. Mostrar/ocultar
Tabla 3. Clasificación de los trastornos paroxísticos no epilépticos según grupos de edad. Mostrar/ocultar
Por anoxia cerebral
Apnea neonatal
Pausa de apnea mayor de 15 segundos. Los episodios de apnea son frecuentes en los neonatos prematuros durante el sueño debido a su inmadurez pulmonar. A diferencia de las crisis epilépticas, que pueden acompañarse además de otros síntomas (apertura y cierre de ojos o desviación de la mirada), producen bradicardia y no taquicardia y no se acompañan de cambios de tensión arterial, temperatura o de coloración de la piel4.
Espasmos del sollozo
Muy frecuentes (5% de la población infantil) entre los seis meses y los seis años de edad y raramente aparecen en neonatos4. La mayoría presenta su primer episodio alrededor de los 18 meses y un 20-35% refiere historia familiar. Existen dos tipos: cianóticos y pálidos. La secuencia de los espasmos del sollozo cianóticosestá bien definida: 1) llanto intenso tras factor desencadenante (rabieta, traumatismo leve, dolor); 2) retiene la respiración tras espiración alargada (grado I) lo que provoca cianosis (grado II); 3) si se prolonga la apnea puede quedar hipotónico o inconsciente (grado III) e incluso pueden aparecer rigidez y clonías (grado IV). Posteriormente se recupera rápidamente en 1-2 minutos2. En los espasmos pálidos,el niño se queda pálido y pierde la consciencia sin llanto previo tras un susto o un traumatismo banal. Suelen desaparecer con la edad y el único tratamiento es tranquilizar a la familia explicándoles la benignidad del cuadro.
Síncopes
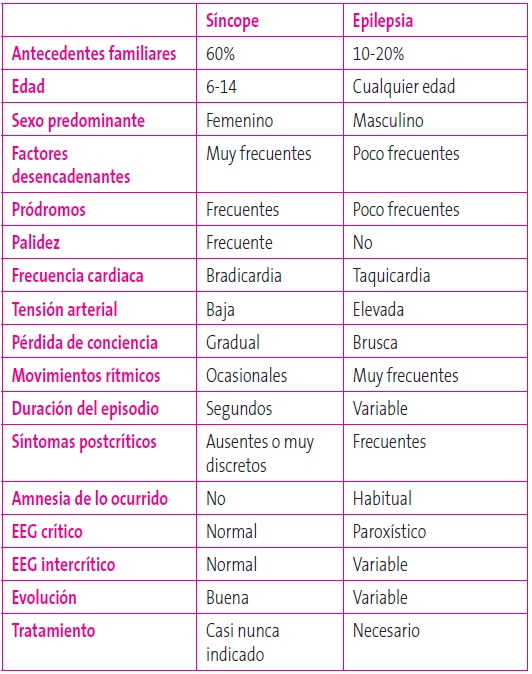
Responsables del 50% de las pérdidas de conocimiento en la infancia, sobre todo en niñas adolescentes. Pueden ocurrir cuando hay bradicardia inferior a 40 lpm, taquicardia superior a 150 lpm, asistolia de más de cuatro segundos, tensión arterial menor de 50 mmHg o pO2 yugular inferior a 20 mmHg4(Tabla 4).
Tabla 4. Diagnóstico diferencial entre síncope y epilepsia. Mostrar/ocultar
Síncope neurocardiogénico (o vasovagal)
Son los más frecuentes2,4. Existen factores desencadenantes: estrés emocional, estímulos sensoriales desagradables, ortostatismo, cambio postural brusco, etc2,4,7. Presentan pródromos (sensación de mareo, náuseas) y respuesta vegetativa (palidez, sudoración y bradicardia). La recuperación es rápida (10-15 segundos) sin periodo postcrítico, no suele haber relajación de esfínteres. Está indicado realizar un electrocardiograma (ECG) para descartar el origen cardiogénico y, en ocasiones, un tilt test. Recomendar evitar factores precipitantes si son conocidos.
Síncope cardiogénico
Son los más graves. Generalmente debidos a disminución del gasto cardiaco secundaria a arritmias (bloqueo auriculoventricular, alargamiento del QT y otros trastornos de conducción), obstrucción al flujo de salida sanguíneo (especialmente estenosis aórtica) o disfunción miocárdica2,7. Se deben sospechar si los episodios aparecen durante el sueño, con el ejercicio, la excitación o el miedo y/o cuando haya antecedentes familiares de síncopes o muerte súbita.
Síncope febril
Es típico de la infancia. Crisis anóxicas reflejas, similares a los espasmos del sollozo pálidos, precipitadas por la fiebre4. Cursan con hipotonía y pérdida de consciencia. Diagnóstico diferencial con crisis febriles atónicas/hipotónicas (<5% de las crisis febriles)2.
Secundarias a enfermedades sistémicas
Patología cardiaca
Puede ser origen de síncopes. Realizar pruebas complementarias (ECG, ecocardiograma, tilt test) si se sospecha.
Patología respiratoria
Las apneas por prematuridad, obstructivas o por patología respiratoria, como bronquiolitis o asma, pueden provocar síncopes, asociarse a movimientos clónicos y mioclonías.
Patología digestiva
El más característico el síndrome de Sandifer ocasionado por reflujo gastroesofágico.
Otras
Los trastornos electrolíticos (calcio, sodio, potasio, glucosa), alteraciones hormonales, etc., también pueden ocasionar pérdida de conciencia y movimientos anómalos.
Psicógenas
Rabietas
Conducta alterada, e incluso violenta, en forma de crisis bruscas y repetidas (gritos, llantos, agitación motriz) sin respuesta a estímulos, que ocurren ante frustración o capricho. Más frecuentes entre los tres y los seis años. En ocasiones puede haber agotamiento, somnolencia e incluso amnesia8.
Ataques de pánico/ansiedad
Estado de ansiedad con fobia. Presentan sudoración, temblores, dolor precordial, cefalea, inestabilidad. Entre los 6 y los 12 años. Ocasionalmente puede haber pérdida de conciencia y relajación de esfinfer urinario8.
Crisis de hiperventilación
Característicamente aparecen en la adolescencia, más frecuente en el sexo femenino. Refieren “sensación de falta de aire” que se acompaña de dolor precordial, palpitaciones, mareos, cefalea, parestesias en mano e incluso estado tetaniforme2-8.
Pseudocrisis
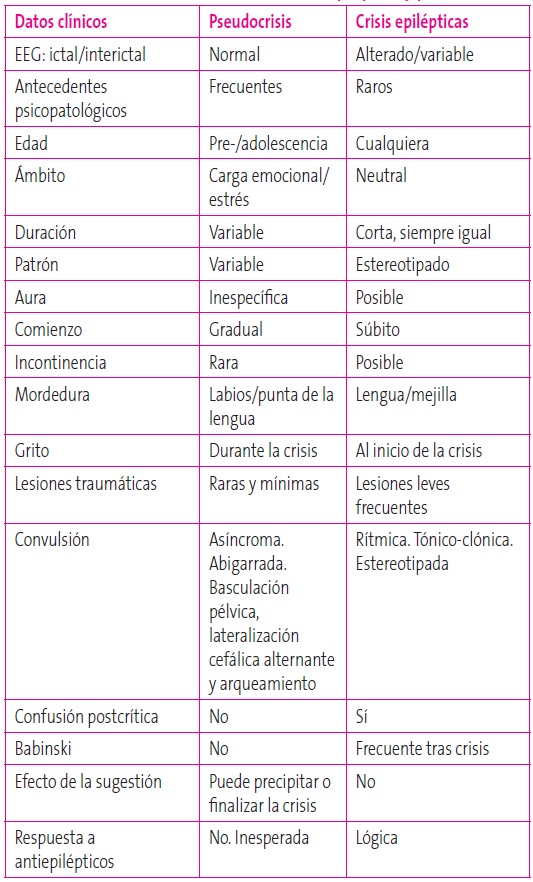
Son el grupo que plantea más dificultades para el diagnóstico diferencial con epilepsia2. Se dan en niños con epilepsia o en aquellos que, por conocer los síntomas de la epilepsia, la imitan (Tabla 5). En ocasiones pueden buscar, incluso inconscientemente, una ganancia secundaria. Suelen suceder en presencia de testigos, presentando movimientos rítmicos pero asíncronos y a veces con gran teatralidad. El vídeo-EEG es de utilidad para su diagnóstico.
Tabla 5. Características diferenciales entre crisis epilépticas y pseudocrisis. Mostrar/ocultar
Conductas autoestimulatorias o autogratificantes
Movimientos de frotamiento de muslos o de genitales con sus manos o acostados en prono, o pequeños saltos repetitivos mientras permanecen sentados. Entre los tres meses y los cinco años, más frecuentes en niñas. Lo hacen de forma consciente y en ocasiones se acompañan de sonidos, sudoración, agitación y, a veces, mirada perdida que puede hacer pensar en una crisis de ausencia, aunque cuando se les llama reaccionan y dejan de hacerlo9.
Síndrome de Münchausen por poderes
En niños pequeños (0-6 años) víctimas de enfermedades o crisis inventadas o provocadas por sus padres8. Difícil diagnóstico debido a la corta edad de los niños que no son capaces de explicar lo ocurrido2.
Trastornos paroxísticos del sueño
Narcolepsia/cataplexia
Muy poco frecuente en la infancia, suele manifestarse en la adolescencia. Somnolencia diurna: 2-6 episodios/día de sueño irresistible de corta duración2. Pueden asociar alucinaciones hipnagógicas, parálisis del sueño y cataplexia (atonía muscular sin pérdida de conciencia)2,8.
Síndrome de apnea obstructiva del sueño
Mayores de dos años. Ronquido característico con ritmo respiratorio irregular8con pausas de apneas/hipopneas producido por la obstrucción parcial (hipopnea) o completa (apnea) de la vía aérea. Se diagnostican con polisomnografía nocturna y el tratamiento consiste en la intervención quirúrgica (adenoamigdalectomía) o colocar CPAP2.
Sonambulismo
Cualquier episodio en el que el niño, que está dormido, abandona la cama desorientado y corre o camina4. Se inicia entre los cuatro y los años (1-2% de la población), más frecuente en varones y en algunas familias. Pueden producirse durante toda la noche pero normalmente después de una hora de sueño. Tienen amnesia del episodio.
Terrores nocturnos
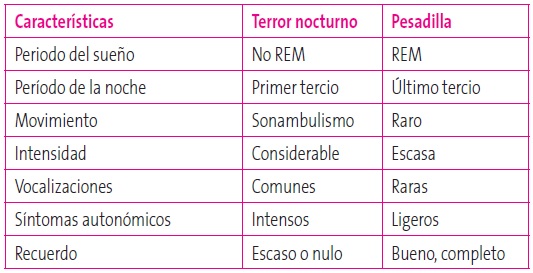
Ensoñaciones en la fase profunda del sueño no REM. Más frecuente en varones, se inician a los 2-4 años y es raro que persistan en la adolescencia. Episodios recurrentes de despertar súbito que se inician con un grito de pánico con verbalización de contenido terrorífico. Asocian gran ansiedad e importante activación autonómica. Ceden en pocos minutos espontáneamente. Amnesia del episodio.
Pesadillas
Ocurren en fase REM en la segunda mitad del sueño nocturno. Ensoñaciones con contenido aterrador que despiertan al niño angustiado y llorando pero se tranquiliza ante los padres4.
Tabla 6. Diagnóstico diferencial entre terror nocturno y pesadilla. Mostrar/ocultar
Movimientos rítmicos en la transición del sueño a la vigilia
Movimientos o conductas ausentes de significado (balanceo del cuerpo, sacudidas o balanceo de la cabeza) que ocurren en la transición de la vigilia al sueño. Se observan en lactantes y niños normales.
Trastornos paroxísticos motores no epilépticos
Mioclonías nocturnas neonatales benignas
Fenómeno de sacudidas de extremidades bilaterales y simétricas que ocurren durante el sueño en el periodo neonatal que pueden llegar a durar hasta 30 minutos. No afectan a la cara ni al tronco, no se inician por estímulos ni ceden al inmovilizar la extremidad. Ocurren únicamente durante el sueño. Se inician en la primera semana de vida y desaparecen espontáneamente en torno a los tres meses6.
Mioclonías benignas del lactante
Entre los tres y los nueve meses de vida. Lactantes que al despertar presentan repetidas contracciones mioclónicas en flexión de cuello y extensión y abducción de los miembros superiores que recuerdan a los espasmos del síndrome de West3. Ocurren en vigilia. No producen deterioro neurológico, el EEG es siempre normal y desaparecen en unos meses2,5.
Tortícolis paroxística benigna del lactante
Se inicia en el primer año de vida y remite espontáneamente a los 3-5 años. Inclinación lateral del cuello de aparición brusca que se mantiene durante horas o días y cede espontáneamente8. Puede acompañarse de nistagmus, náuseas, palidez o ataxia. Se desconoce la etiología pero se relaciona con el vértigo paroxístico benigno y las migrañas. La exploración neurológica, la neuroimagen y el EEG son normales3.
Desviación ocular benigna paroxística del lactante
Se inicia entre los 6 y los 24 meses. Episodios de desviación tónica de la mirada hacia arriba con sacudidas verticales compensatorias, a veces acompañadas de ataxia8. Los movimientos oculares en el plano horizontal son normales. Los episodios pueden durar horas o presentarse de forma intermitente durante algunos segundos. Se resuelven espontáneamente a los 2-3 años.
Síndrome de Sandifer
Tríada consistente en reflujo gastroesofágico, tortícolis y posturas distónicas paroxísticas. Tienen lugar después de la comida con episodios de desviación lateral de la cabeza y ocasionalmente opistótonos, pudiendo aparecer cianosis facial. La presencia de regurgitaciones (o estudio de reflujo gastroesofágico [RGE] con pHmetría en los casos en los que no existe regurgitación) junto con EEG crítico normal descarta epilepsia. El cuadro cede al tratar el RGE2,3,8.
Espasmo nutans
En lactantes. Episodios espontáneos de nistagmo asimétrico y asociados a inclinación y movimientos de negación de la cabeza de escasos segundos de duración, aunque tiene tendencia a repetirse. Puede acompañarse de defectos de refracción y ambliopía. Obligado realizar resonancia magnética cerebral para descartar lesiones quiasmáticas o diencefálicas2,3.
Tics
Muy frecuentes. Movimientos breves o sonidos que aparecen de forma brusca e involuntaria intermitentemente en el tiempo en un contexto de normalidad motora. Suelen precederse de sensación premonitoria, aumentan con el estrés y disminuyen con la concentración. Pueden ser sintomáticos pero lo habitual es que sean idiopáticos o formen parte del síndrome de Gilles de la Tourette. Los tics motores simples pueden confundirse con crisis focales mioclónicas pudiendo diferenciarlos mediante vídeo-EEG2,8.
Estremecimientos (Suddering spells)
Movimientos bilaterales y rápidos de cabeza, tronco y brazos, similares a un escalofrío, de 5-15 segundos de duración, que se repiten a lo largo del día. Entre los cero y los seis años. Ceden espontáneamente con la edad8.
Hiperekplexia
Enfermedad hereditaria (autosómica dominante) muy poco frecuente relacionada con el trasportador de la glicina caracterizada por una reacción exagerada ante estímulos. Suele cursar con sobresaltos, aunque en ocasiones lo hace con rigidez generalizada y mioclonías. Pueden aparecer pausas de apnea con simples estímulos táctiles. Estos episodios se pueden abortar con la flexión del tronco. Debido a que puede producir pausas de apneas y caídas, está indicado el tratamiento con clonazepam o ácido valproico.
Tremulaciones del recién nacido
Temblor de extremidades o del mentón de baja frecuencia y alta amplitud, normales en el periodo neonatal, que se observan como respuesta a estímulos o con ruidos fuertes. El neonato está despierto durante los movimientos y no se asocian trastornos autonómicos. Desaparecen al tranquilizarlo, al desaparecer el estímulo que lo originó o al relajar la extremidad afectada. La provocación de las crisis por estímulos similares es rara. Descartar crisis epilépticas si se asocian movimientos oculares o desviación de la mirada.
Discinesias yatrogénicas
Ocurren tras la toma de fármacos o tóxicos. Las más frecuentes son las distonías agudas recurrentes o crisis oculógiras. Los fármacos implicados son neurolépticos, antieméticos, antivertiginosos, ansiolíticos y espamolíticos, y suelen revertir con anticolinérgicos (biperideno: 0,04-0,1 mg/kg/dosis IV lento/IM, máximo 5 mg. Se puede repetir a los 30 minutos y continuar con 2 mg/8 horas VO hasta la reversión. No en discinesia tardía por fármacos). Siempre hay que retirar el fármaco que originó la distonía.
Estereotipias y ritmias motoras
Actividad repetitiva, a menudo rítmica, no funcional, no refleja y semivoluntaria9. Generalmente movimientos de miembros superiores (aleteo de manos) pero también cefálicos y de miembros inferiores. Aunque se asocian con trastornos del desarrollo y del autismo, pueden ser manifestaciones del desarrollo normal: lactantes (2-7 meses), mientras están despiertos, como un inicio de la actividad motora voluntaria. Desaparecen a partir de los siete meses aunque pueden presentarse hasta los dos años. Importante valorar desarrollo psicomotor y periodo en el que se producen.
Miscelánea
Vértigo paroxístico benigno
Comienzo entre los 2 y los 4 años. Inicio agudo de un síndrome vertiginoso sin desencadenantes y de una duración de 1-5 minutos9. El niño puede referir que todo da vueltas, sintiéndose inseguro tratando de agarrarse o cae bruscamente. Pueden ser aislados o frecuentes. Frecuentemente presentan nistagmus. Es una entidad benigna y evolución favorable que desaparece a los 5-6 años. Realizar diagnóstico diferencial con vértigo posicional paroxístico benigno (raro en la infancia) y con laberintitis. Se desconoce la etiología pero se relaciona con la migraña e incluso como precursor de esta.
Migraña
En niños mayores de seis años. En migrañas complicadas, la cefalea se puede asociar a diplopía, vértigo, pérdida de conciencia, déficit neurológico focal, amaurosis, atonía.
Mioclonías del velo del paladar
Es la contracción rítmica e involuntaria de los músculos del paladar que emiten un sonido y este se transmite por la trompa de Eustaquio. El niño percibe un ruido metálico en ambos oídos. En niños mayores de seis años.
BIBLIOGRAFÍA
- DiMario FJ Jr. Paroxysmal nonepileptic events of chilhood. Semin Pediatr Neurol. 2006;13:208-21.
- Cordero Castro C, Núñez Enamorado N, Camacho Salas A, Simón de las Heras R. Trastornos paroxísticos no epilépticos. En: Verdú Pérez A. Manual de Neurología Infantil, 2.ª ed. Madrid: Editorial Médica Panamericana; 2014. p. 481-6.
- Martínez Bermejo A. Trastornos paroxísticos no epilépticos en los primeros años. En: Campistol J. Neurología para pediatras. Madrid: Editorial Médica Panamericana; 2011. p, 191-202.
- Herranz Fernández JL. Trastornos paroxísticos no epilépticos. Pediatría Integral. 2011;15:857-67.
- Nguyen TT, Kaplan PW, Wilfong A. Nonepileptic paroxysmal disorders in infancy. UpToDate. 2014 [en línea] [actualizado el 24/10/2014; consultado 18/11/2014]. Disponible en: www.uptodate.com
- Nguyen TT, Kaplan PW, Wilfong A. Nonepileptic paroxysmal disorders in children. UpToDate; 2014. [en línea] [actualizado el 30/08/2014; consultado el 18/11/2014]. Disponible en: www.uptodate.com
- Alonso Salas MT, Palomino García A. Trastornos paroxísticos no epilépticos. En: Protocolos diagnóstico-terapéuticos de Urgencias Pediátricas de SEUP-AEP. Madrid: Asociación Española de Pediatría; 2010 [en línea] [consultado el 18/11/2014]. Disponible en: http://www.aeped.es/sites/default/files/documentos/trastornos_paroxisticos_no_epilepticos.pdf
- Mulas Delgado F, Morant Gimeno A, Hernández Muela S. Episodios paroxísticos no epilépticos. En: Protocolos Diagnóstico Terapéuticos de la AEP: Neurología Pediátrica. Madrid: Asociación Española de Pediatría; 2008 [en línea] [consultado el 18/11/2014]. Disponible en: http://www.aeped.es/sites/default/files/documentos/9-epnoepilep.pdf
- Ruggieri VL, Arberas CL. Fenómenos paroxísticos no epilépticos motores en vigilia en la infancia. Rev Neurol. 2013;57:S105-14.