Sumario
Promoción y prevención
2014, vol. 7, nº 3
Promoción de hábitos saludables. Apetito. Control de esfínteres
Autores: Martínez Rubio A1, Grupo PrevInfad/PAPPS GP2
1 Pediatra Atención Primaria. CS Camas. Grupo PrevInfad. Aljarafe. Sevilla (España).
2 F. J. Soriano Faura (coord.), J. Colomer Revuelta, O. Cortés Rico, M. J. Esparza Olcina, J. Galbe Sánchez-Ventura, J. García Aguado, A. Martínez Rubio, J. M. Mengual Gil, M. Merino Moína, C. R. Pallás Alonso, F. J. Sánchez Ruiz-Cabello. (España).
1 Pediatra Atención Primaria. CS Camas. Grupo PrevInfad. Aljarafe. Sevilla (España).
2 F. J. Soriano Faura (coord.), J. Colomer Revuelta, O. Cortés Rico, M. J. Esparza Olcina, J. Galbe Sánchez-Ventura, J. García Aguado, A. Martínez Rubio, J. M. Mengual Gil, M. Merino Moína, C. R. Pallás Alonso, F. J. Sánchez Ruiz-Cabello. (España).
RESUMEN
Proporcionar consejo anticipatorio sobre hábitos de salud ha sido una de las actividades más importantes de los programas de salud infantil. Sin embargo, también debe hacerse con criterios científicos, abordando aquellas situaciones que pueden generar más morbilidad a nivel individual o poblacional.
No todas las agencias proponen los mismos consejos, pues los conocimientos cambian, así como la situación sociosanitaria o epidemiológica de la región. Los resultados en salud no siempre pueden atribuirse al consejo emitido, ya que hay muchas otras variables que influyen.
En este artículo abordamos solamente dos tipos de consejo: el relacionado con el apetito y la saciedad, que parece necesario para frenar la obesidad infantil, y el consejo anticipado para el entrenamiento en el control de esfínteres, pues en ocasiones causa mucha ansiedad en la familia.
INTRODUCCIÓN
Según la Real Academia Española (RAE), un hábito es el “modo especial de proceder o conducirse adquirido por repetición de actos iguales o semejantes, u originados por tendencias instintivas”. Si añadimos el adjetivo “saludable” quiere decir, también según la RAE, “que sirve para conservar o restablecer la salud corporal”.
De modo que puede decirse que hábitos saludables son aquellos que, instaurados de forma constante, van a mejorar la salud individual y, por extensión, la de la población general.
Esta aclaración viene a cuento de que, si bien parece que todos nos entendemos cuando hablamos de hábitos saludables, quizá hay que hacer algunas puntualizaciones que van un poco más allá de la lingüística.
El concepto de salud es y ha sido cambiante, influido, como es lógico, por la evolución de las teorías sobre el origen de las enfermedades, los conocimientos sobre la fisiopatología de las mismas y sus mecanismos causales y de transmisión. Un repaso a la historia de la Medicina nos muestra que desde antiguo han existido normas higiénicas y dietéticas para el cuidado y recuperación de la salud, y que, con ocasión de las epidemias, se aplicaban medidas de salud pública, acordes con los conocimientos médicos de la época.
También las religiones imponían determinadas normas a sus seguidores que, revestidas de órdenes divinas, ofrecían soluciones para problemas de salud.
Pero además, algunos consejos considerados higiénicos guardan también relación con normas culturales y costumbres relacionadas con determinada clase social. Las clases socioeconómicamente más pudientes suelen ser las que dictan normas o imponen costumbres y modas. Y algunas de ellas son convenciones sociales, pero no tienen una base científica. Por ejemplo el almuerzo con tres platos (primero, segundo y postre) tiene su origen en las costumbres de la clase burguesa del siglo XIX1.
Otras veces obedecían a una situación de riesgo que posteriormente se ha superado al cambiar las condiciones socioeconómicas locales, las prácticas médicas o los conocimientos científicos.
Un ejemplo de lo primero sería el cribado tuberculínico. De lo segundo, retrasar el corte de uñas del recién nacido hasta que cumpla la cuarentena por temor a la enfermedad hemorrágica del recién nacido, riesgo que se elude con la administración sistemática de vitamina K. Y de lo tercero, el baño del recién nacido tras el parto, que hoy ya no se recomienda2.
En la actualidad, el desarrollo de métodos estadísticos, y especialmente de los enfoques de la Medicina basada en Pruebas, plantean dudas sobre:
- La efectividad del consejo en sí mismo, como actividad encaminada al cambio de conductas.
- Cuál es la metodología más adecuada para proporcionar el consejo.
- Cuáles son los consejos sobre hábitos higiénicos que sí tienen soporte de evidencias en relación a su pertinencia (adecuación al objetivo que se pretende) y cuáles deben ser abandonados o evitados.
No es fácil atribuir determinados resultados en salud al hecho de proporcionar consejo preventivo o anticipatorio. Sin embargo, hay algunos temas en los que sí parece haber tenido influencia, aunque no sea la única. Así, en algunos temas, tales como la prevención de accidentes o la reducción del tabaquismo, han sido precisamente actuaciones de tipo legislativo las que mayor impacto han tenido sobre los resultados finales (reducción de la morbilidad).
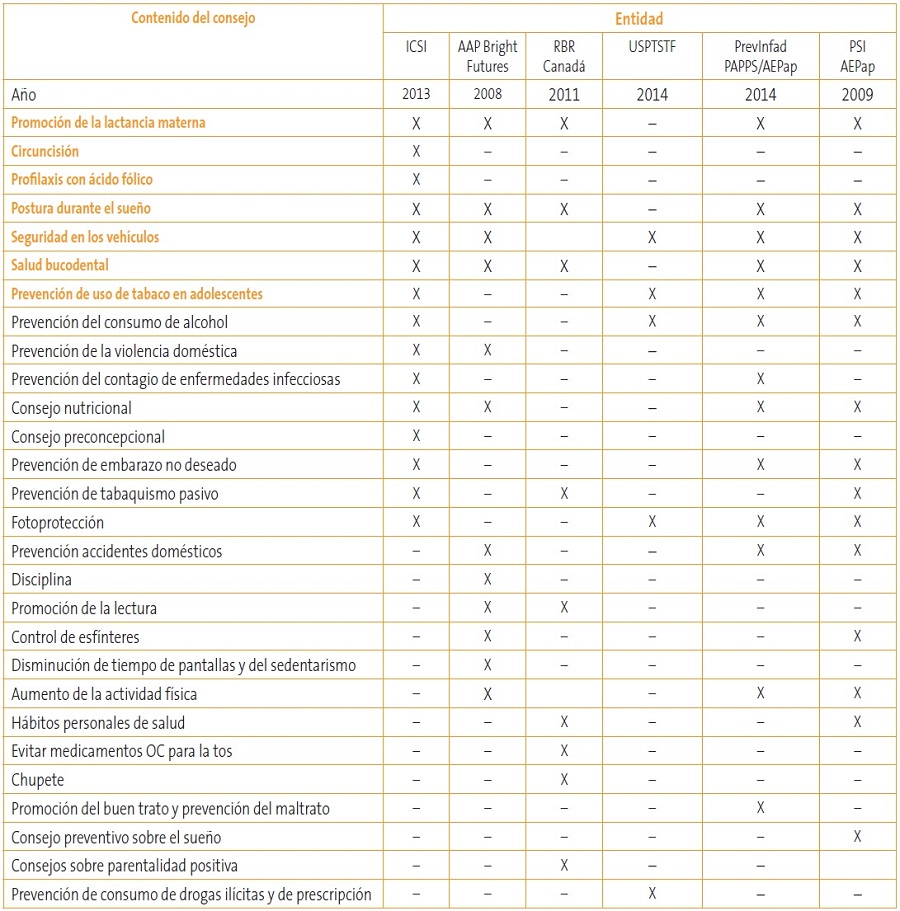
En la actualidad, las diversas organizaciones que proponen y revisan las intervenciones de tipo preventivo que deben ofrecerse a la población infantojuvenil3-7 también muestran diversidad en los tipos de consejos que se deben dar (Tabla 1). Además, se debe decidir qué prioridad se da a cada uno de esos temas, para lo que se ha de tener en cuenta la prevalencia del problema o enfermedad que pretende prevenir, así como sus posibles consecuencias o riesgos. Y también el impacto que tiene el consejo en sí mismo.
Tabla 1. Consejos preventivos que recomiendan las diversas entidades proveedoras de cuidados para la infancia y la adolescencia para ser impartidos en las visitas de los programas de salud infantil. En negrita, las que el ICSI considera de nivel II de prioridad3 Mostrar/ocultar
El Institute for Clinical Systems Improvement (ICSI) clasifica los consejos (al igual que el resto de actividades preventivas) en cuatro categorías teniendo en cuenta la calidad de las evidencias, el riesgo individual, el balance coste/beneficio y el riesgo de iatrogenia (Tabla 2)3.
Tabla 2. Clasificación de los servicios preventivos en función de su prioridad, según el ICSI3 Mostrar/ocultar
Para decidir qué actividades preventivas (de cribado o de consejo) deben ser priorizadas, se debe tener en cuenta el impacto en la salud actual o futura. Fletcher8 señala que deben tenerse en cuenta las 5 “D” (Death, Disease, Disability, Discomfort, Dissatisfaction), lo que traducido sería: riesgo de muerte, de enfermar, de incapacidad, de incomodidad o insatisfacción. Es decir, que además de la mortalidad, hay que tener en cuenta el riesgo de hospitalización o la cantidad de cuidados que podría exigir.
Proporcionar consejo sobre hábitos saludables es una actividad aparentemente sencilla, pero consume mucho tiempo. Por lo tanto, se debe realizar de forma oportuna (anticipándose un poco a la etapa de mayor riesgo) y oportunista (cuando el motivo de consulta pueda estar relacionado). Por eso parece razonable concentrar ciertas actividades preventivas en determinados grupos de edad, cuando el riesgo es mayor.
Una estrategia para optimizar las intervenciones de consejo es realizarlas en un contexto grupal. Además, en esos casos se pueden impartir consejos sobre varios temas en una misma sesión. También es aconsejable proporcionar a las familias recursos en distintos soportes que apoyen la información recibida: folletos, páginas web, recordatorios telefónicos o por mensajería, etc. Por último, en algunos casos, las Administraciones públicas pueden adoptar medidas reguladoras que apoyen los cambios: organización de servicios sanitarios, campañas informativas o promulgación de leyes.
EL APETITO Y LA SACIEDAD
Ninguna de las organizaciones de cuidados preventivos incluye entre los consejos preventivos un capítulo específico relacionado con el apetito. Sin embargo, con el aumento de la prevalencia de la obesidad infantil, parece necesario proporcionar consejo preventivo poniendo el acento en los mecanismos de saciedad.
Sabemos que el exceso de peso es el resultado de muchas conductas concretas individuales en una sociedad que presenta numerosos factores que favorecen tanto el consumo de alimentos de alto valor energético como el sedentarismo.
La regulación del apetito se lleva a cabo mediante un complejo mecanismo en el que intervienen neurotransmisores y otros mediadores bioquímicos a nivel cerebral. Hasta tiempos recientes no se le prestaba atención porque predominaban los casos de desnutrición o malnutrición, excepto en las clases pudientes. Pero los cambios socioeconómicos recientes han conducido a la denominada “transición nutricional”9 y aquellos mecanismos que garantizaban la supervivencia se han visto sobrepasados por una oferta mayor y más constante de alimentos de alto contenido calórico. Y al detectarse el gran aumento de la prevalencia de la obesidad en todas las edades, se han empezado a estudiar los mecanismos de la saciedad.
La regulación de la saciedad tiene componentes neurohormonales pero también conductuales10. Algunos son innatos o genéticos y otros son adquiridos.
Los recién nacidos sanos son capaces de autorregular la ingesta de leche materna y, si tienen acceso libre al pecho, siempre logran un crecimiento saludable. El estudio longitudinal del crecimiento de la Organización Mundial de la Salud11 ha demostrado que los bebés de cualquier etnia, si son alimentados a demanda y la madre tiene asegurado su propio alimento, no fuma y tiene acceso a cuidados básicos de salud, consiguen un crecimiento óptimo y es muy similar en todas las razas y lugares del planeta.
Además, el creciente caudal de conocimientos acerca de la lactancia materna (LM) ha conducido a modificar las recomendaciones para favorecerla. Una de las claves para el éxito de la LM consiste en dar el pecho “a demanda” y para ello es necesario que los padres conozcan las claves comportamentales del bebé que indican que está hambriento y se recomienda a las familias que las atiendan precozmente, con el fin de facilitar el agarre y lograr una buena técnica de succión, especialmente las primeras semanas. Además, se indica que sea el bebé quien decida cuándo está ya saciado.
Entre los factores que parecen proteger frente a la obesidad destaca la LM. Aunque se desconoce el mecanismo último y puede haber más aspectos implicados, parecen destacar dos: 1) la leche materna contiene menos proteínas que las fórmulas artificiales (FA) y 2) en la LM el bebé puede regular la cantidad que ingiere, mientras que en la alimentación con FA son otros quienes deciden la cantidad que debe tomar (la madre, los fabricantes, los pediatras o los cuidadores) y, de forma más o menos sutil, se obliga a tomar toda la cantidad preparada. Eso interfiere de forma drástica con la capacidad de autorregulación de los bebés.
Más adelante, al introducir la alimentación complementaria, siguen siendo otras personas, incluso ajenas a la propia familia, quienes establecen cantidades, tipos de alimentos y horarios. Se sigue sin permitir al bebé que decida cuánta cantidad toma12.
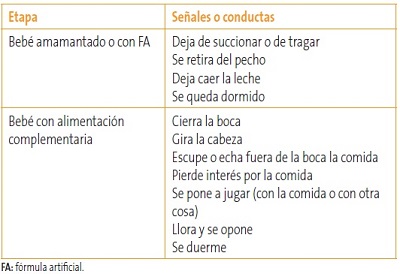
Y más aún, en las recomendaciones habituales no se incluyen consejos acerca de la necesidad de que el bebé desarrolle habilidades como beber líquidos de un vaso, masticar, empezar a usar sus manos para alimentarse solo o decidir cuándo no quiere tomar más, a pesar de que varios documentos oficiales13,14 ya recomendaban la alimentación “responsiva”, es decir, que se tenga en cuenta la capacidad del bebé de decir “no quiero más” mediante gestos. O sea, de expresar que está saciado (Tabla 3).
Tabla 3. Conductas indicadoras de saciedad. Mostrar/ocultar
El retraso en permitir la masticación a los bebés, además de otras eventuales consecuencias, contribuye a que continúen tomando alimentos de consistencia blanda, pastosa (papillas, tarritos), que suelen ser administrados por otra persona y no solo se toman más calorías en menos tiempo sino que se sigue sin permitir que el bebé decida la cantidad.
Recomendaciones sobre el apetito de los niños
Los siguientes consejos están dirigidos a potenciar la capacidad de autorregulación de los bebés y los niños, con el fin de prevenir la obesidad. En este texto no se hace referencia a los consejos específicos sobre alimentación saludable. Nos limitamos a hablar del apetito y la saciedad.
Primer año de vida
- Si el bebé toma LM: lactancia a demanda (excepto en casos muy concretos, como menores de un mes, bebés de bajo peso o bebés muy dormilones). Permitir que el bebé decida cuándo quiere comer y dejar que se suelte solo del pecho. Es normal que a veces quiera mamar más a menudo y que otras deje más tiempo entre las tomas.
- Si el bebé se alimenta con FA: alimentar a demanda. No poner cantidades ni horarios fijos. Es natural que a veces coma más y a veces quiera menos.
- Inicio de la alimentación complementaria dejándose guiar por las señales del bebé de que ya está dispuesto: se sostiene sentado, se interesa por la comida de otros, intenta cogerla, abre la boca, ha perdido el reflejo de extrusión, se lleva las manos a la boca...15,16.
- Evitar calendarios estrictos y poner más énfasis en las habilidades: usar la cuchara, llevarse las manos a la boca, coger alimentos con las manos15.
- El enfoque baby led weaning (destete dirigido por el bebé) no solo facilita la transición a la alimentación familiar sino también favorece la autonomía del bebé15.
- Tener en cuenta criterios diferentes del peso para valorar el bienestar y la buena nutrición del bebé: está alegre, adquiere habilidades en todas las áreas, disfruta con el juego, disfruta con la comida, no tiene enfermedades...
Etapa preescolar
- Permitir la autorregulación. Es decir: ofrecer una variedad de alimentos saludables en cada comida y permitir que el niño decida cuánta cantidad quiere tomar o si quiere comer o no.
- Potenciar la variedad más que la cantidad de alimentos. Así se asegura la ingesta de micronutrientes esenciales. Tener en cuenta que el estómago es aún pequeño y quizá necesite comer más veces.
- Favorecer la autonomía en la mesa.
- Hacer la mayoría de las comidas en familia, con el bebé sentado a la mesa.
- No utilizar la comida en general o alimentos concretos como premios o castigos.
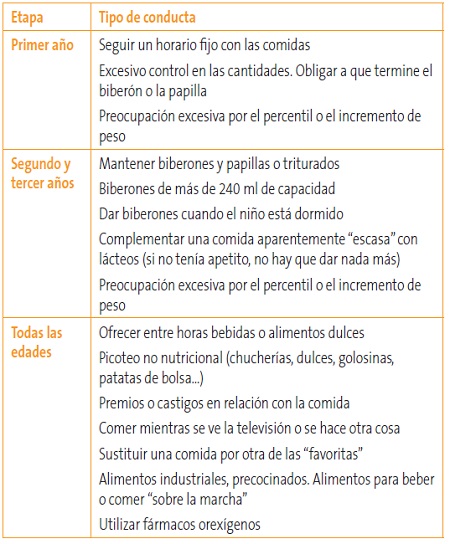
- Evitar conductas que puedan limitar la capacidad de autorregulación, eludiendo los mecanismos de saciedad (Tabla 4).
- Anticipar la etapa de “inapetencia fisiológica”10.
Tabla 4. Conductas que pueden limitar la capacidad de autorregulación afectando a los mecanismos de saciedad. Mostrar/ocultar
Etapa escolar
- Potenciar la variedad de alimentos en lugar de la cantidad.
- Permitir la autorregulación de la cantidad. Cada niño tiene diferentes necesidades dependiendo de su constitución física, su ritmo de crecimiento y la intensidad de su actividad física.
- Evitar los alimentos de alto contenido en energía (especialmente en grasas y azúcares).
- Evitar comer mientras se hace otra actividad (ver la televisión, jugar, pasear...).
CONTROL DE ESFÍNTERES
Es un asunto que, si bien solo se contempla en las recomendaciones del ICSI3 y en el Programa de Salud Infantil de la AEPap17, es motivo frecuente de preocupación de las familias, que lo consideran un reto para su capacidad educativa y pueden vivirlo con una ansiedad excesiva, inducidos por las presiones y expectativas tanto de la familia extensa como del sistema educativo, debido a la escolarización temprana.
Conviene que, tanto los profesionales de la salud como las familias y los educadores, tengan claro que la capacidad de control de esfínteres es una cuestión de maduración física y neurológica. No tiene nada que ver con la inteligencia ni con rasgos del carácter del niño. No es que el niño sea perezoso, caprichoso, cabezota o desafiante.
Durante la mayor parte del siglo XX los programas de entrenamiento de los esfínteres se hacían mediante técnicas conductuales de condicionamiento. Sin embargo, desde los años 60 ha pasado a predominar el enfoque centrado en la maduración del niño propuesto por Brazelton18.
Evolución natural del control voluntario de la evacuación de excretas
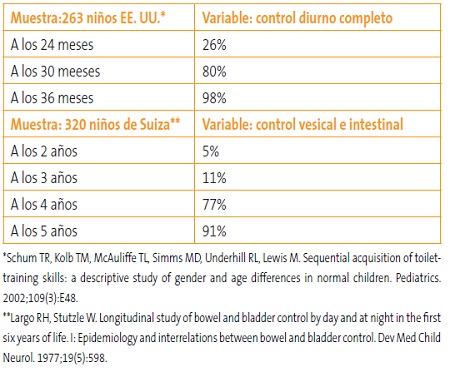
La edad en que se considera normal que la mayoría de los niños sean continentes es un asunto que ha ido cambiando con el tiempo y las culturas. También puede haber definiciones más o menos estrictas: desde control diurno y nocturno junto con autonomía para evacuar, a simplemente la capacidad de pedirlo, aunque no puedan evacuar por sí solos. Los estudios epidemiológicos están resumidos en la Tabla 518,19.
Tabla 5. Control de esfínteres. Porcentaje de niños continentes en diversos estudios a nivel poblacional. Mostrar/ocultar
El tiempo medio que tardan los niños en lograr el control de esfínteres son seis meses para el control vesical y 6-7 meses para el intestinal.
Se sabe que comenzar antes se asocia con mayor duración del entrenamiento. Por otra parte, muchos niños controlan esfínteres de forma espontánea, con poca o casi nula ayuda de sus padres.
En general, la mayoría de los niños logran casi al mismo tiempo el control diurno de la vejiga y el control de la evacuación de heces. Parece que las niñas suelen lograrlo un poco antes que los varones. Suelen tardar más los primeros hijos que los niños que tienen hermanos mayores.
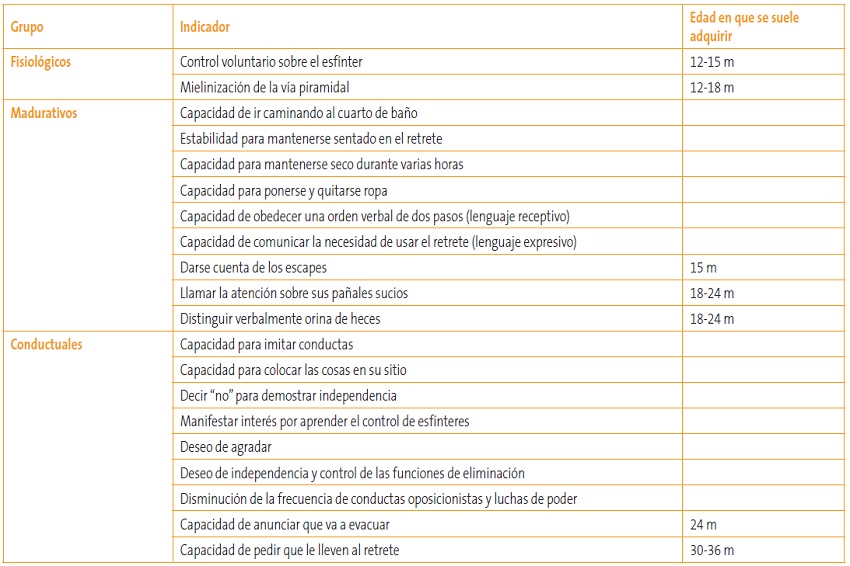
Para saber si el niño o la niña están preparados para empezar el entrenamiento del control de esfínteres se han descrito hasta 21 indicadores de tipo fisiológico18, madurativo y conductual, pero no está claro cuántos ni cuáles son esenciales para asegurar el éxito (Tabla 6).
Tabla 6. Indicadores de que el niño está preparado para el control de esfínteres18 Tipos de estudios. Mostrar/ocultar
Cómo y cuándo ofrecer orientación a la familia acerca del control de esfínteres
En la visita de los 12 meses, el pediatra puede comenzar a hablar del tema a la familia, explicando la evolución normal. Se debe explicar la base fisiológica y anticipar aquellas claves verbales o conductuales que pueden orientar para saber si el niño está ya preparado.
En la visita de los dos años se deben valorar el grado de preparación fisiológica y la motivación del niño y su capacidad de cooperación.
También se debe preguntar si los padres desean comenzar, si se sienten presionados o si anticipan dificultades (va a nacer otro hijo, van a cambiar de domicilio...). Es mejor posponer el entrenamiento hasta estar seguros de que tanto el niño como los padres están preparados.
Si los padres tienen alguna dificultad psicológica (se frustran con facilidad, son muy exigentes o impulsivos), se debe aconsejar que esperen a que el niño tenga más de 30 meses. Los “fallos parciales” pueden ser motivo de castigo y, a esta edad, cualquier tipo de castigo es una forma de maltrato.
Consejos prácticos para los padres
El entrenamiento suele durar aproximadamente tres meses. Durante ese tiempo, al menos uno de los progenitores debe estar disponible para ayudar al niño en el proceso.
Es inevitable que al principio haya escapes. Los castigos y reprimendas deben evitarse. Son inútiles y a menudo contraproducentes. Nunca deben aplicarse refuerzos negativos.
Conviene ir paso a paso, siguiendo el ritmo del niño y su maduración.
He aquí algunas sugerencias18.
- Los padres deben decidir qué palabras van a usar para nombrar a la orina y a las heces; a la micción y la defecación; a la ropa y utensilios.
- Conviene adquirir un orinal o construir una silla-orinal. El inodoro normal es demasiado alto, aunque tenga un adaptador.
- El orinal debe estar accesible, cerca del lugar donde juega el niño. Si la casa tiene varios pisos, poner uno en cada planta.
- Conviene que el niño vea a otros niños o a sus padres utilizando el inodoro y se le explique qué están haciendo.
- Se puede permitir que el niño se siente en el orinal vestido antes de animarle a que lo haga sin ropa.
- Usar frases sencillas para crear conexiones entre gestos y evacuación.
- Practicar con calma y elogiar la colaboración aunque no se logre el éxito inmediato.
- Conviene utilizar ropa fácil de quitar y poner sin ayuda.
- Es aconsejable asegurarse de que las heces son blandas, reduciendo la cantidad de lácteos y aumentando la fibra vegetal.
- Evitar conductas que puedan asustar al niño: soltar el agua de la cisterna cuando está sentado, reñirle si se le escapa, insistir en exceso.
Si no hay progresos, es mejor esperar otros tres meses antes de volver a intentarlo.
Entrenamiento en la guardería
Muchos niños asisten a la guardería desde edades tempranas. Realizar el entrenamiento del control de esfínteres allí tiene algunas ventajas.
- Las personas cuidadoras están más pendientes de los niños, de sus comportamientos y habilidades.
- Pasan varias horas con ellos y pueden darse cuenta de que un niño concreto ya está preparado.
- El niño puede ver a otros compañeros que ya utilizan el inodoro o el orinal, y puede servirle de estímulo, motivación y de ejemplo. El deseo de imitar suele ser poderoso.
Pero puede tener algunos riesgos:
- En caso de que haya poco personal, que no puede colaborar en el entrenamiento iniciado en casa.
- Que en casa y en la guardería se utilicen distintas estrategias.
- Que en la guardería no quieran tener orinales, por cuestiones de higiene y para evitar contagios...
Dificultades comunes
Es muy habitual que ocurran “accidentes” y retrocesos durante el entrenamiento del control de esfínteres. Los más comunes, en niños por otra parte sanos, son los siguientes:
- Escapes diurnos o nocturnos: la mayoría de las veces son accidentales y puntuales, pero si ocurren después de un periodo de continencia conviene descartar patología orgánica o psicosocial. La enuresis nocturna se considera normal en el 20% de los niños de cinco años y en el 10% de los de seis años. A partir de ahí y hasta los 15 años, la tasa va disminuyendo un 15% cada año.
-
Resistencia o rechazo al inodoro. Es decir, niños que tienen relativo control sobre sus esfínteres pero que se niegan a sentarse en el orinal. Parece afectar a un 20% de los niños de desarrollo normal. Suele estar relacionado con uno o varios de los siguientes factores:
- Inmadurez del niño.
- Conflictos padres-hijos.
- Miedo o ansiedad del niño.
- Temperamento difícil del niño.
- Heces duras, estreñimiento crónico.
- Alternancia de periodos de estreñimiento, retención y escapes (encopresis por rebosamiento). En este caso es esencial corregir el estreñimiento, reduciendo la cantidad de lácteos en la dieta y aumentando la de fibra y, en caso necesario, añadiendo laxantes.
BIBLIOGRAFÍA
- Contreras Hernández J, Gracia Arnaiz M. Alimentación y cultura. Perspectivas antropológicas. Barcelona: Editorial Ariel; 2005.
- Grupo NIDCAP, Grupo PrevInfad. Cuidados desde el nacimiento. Recomendaciones basadas en pruebas y buenas prácticas. Ministerio de Sanidad y Política Social. Madrid: Estilo Estugraf Impresores; 2010 [en línea] [consultado el 25/09/2014]. Disponible en: http://goo.gl/XkJhZA
- Wilkinson J, Bass C, Diem S, Gravley A, Harvey L, Maciosek M, et al. Health Care Guideline: Preventive Services for Children and Adolescents. 2013. [en línea]. [consultado el 23/03/14]. Disponible en: www.icsi.org
- Hagan J, Shaw J, Duncan P. Bright Futures. Guidelines for health supervision of infants, children and adolescents, 3.ª ed. Village EG, editor. The American Academy of Pediatrics; 2008.
- Canadian Paediatric Society. Rourke Baby Record: Evidence-based Infant/Child health maintenance. 2011. p. 2-9 [en línea] [consultado el 24/05/14]. Disponible en: www.rourkebabyrecord.ca
- Grupo PrevInfad/PAPPS Infancia y Adolescencia. Prevención en la infancia y la adolescencia AEPap/PAPPS. Guía de actividades preventivas por grupos de edad. 2014. [en línea] [consultado el 23/03/14]. Disponible en: www.aepap.org/previnfad/actividades.htm
- Asociación Española de Pediatría de Atención Primaria. Consejo específico sobre hábitos saludables. En: Programa de salud infantil (PSI). Madrid: Exlibris Ediciones; 2009. p. 367-77 [en línea] [consultado el 10/09/2014]. Disponible en: https://www.aepap.org/sites/default/files/habitos.pdf
- Fletcher SW, Fletcher RH. Evidence-based approach to prevention. UpToDate; 2014 [en línea] [consultado el 18/08/14]. Disponible en: www.uptodate.com
- Moreno L, Sarriá A, Popkin B. Nutrition transition in Spain: a European Mediterranean country. Eur J Clin Nutr. 2002;56(10):992-1003.
- Lama More RA, Alonso Franch M, Gil-Campos M, Leis Trabazo R, Martínez Suárez V, Morais López A, et al. Obesidad Infantil. Recomendaciones de la Asociación Española de Pediatría Parte I. Prevención. Detección precoz. An Pediatr (Barc). 2006;65:607-15.
- De Onis M, Garza C, Onyango A, Borghi E. Comparison of the WHO Child Growth Standards and the CDC 2000 Growth Charts. J Nutr. 2007;137:144-8.
- Birch LL, Fisher JO. Development of eating behaviors among children and adolescents. Pediatrics. 1998;101(Suppl):539 [en línea] [consultado el 10/09/2014]. Disponible en: http://pediatrics.aappublications.org/content/101/Supplement_2/539.full.html
- Cattaneo A, Fallon M, Kewitz G, Mikiel-Kostyra K, Robertson A. Alimentación de los lactantes y de los niños pequeños: Normas recomendadas para la Unión Europea. European Commission (Directorate Public Health and Risks Assessment), Unit for Health Services Research and International Health-Who Collaborating Centre for Maternal and Child Health; 2006. p. 1-33.
- Organización Panamericana de la Salud, Organización Mundial de la Salud. Principios de orientación para la alimentación complementaria del niño amamantado. 2003. p. 1-38 [en línea] [consultado el 10/09/2014]. Disponible en: http://www.ihan.es/cd/documentos/ACyLM.pdf
- Cameron SL, Heath A-LM, Taylor RW. How feasible is Baby-led Weaning as an approach to infant feeding? A review of the evidence. Nutrients. 2012 [en línea]. [consultado el: 23/03/2014]. Disponible en: http://www.pubmedcentral.nih.gov/articlerender.fcgi?artid=3509508&tool=pmcentrez&rendertype=abstract
- Duryea TK. Introducing solid foods and vitamin and mineral supplementation during infancy. UpToDate. 2014 [en línea] [consultado el 10/05/2014]. Disponible en: www.uptodate.com
- Asociación Española de Pediatría de Atención Primaria. Consejo anticipado a los eventos del desarrollo. Programa de salud infantil (PSI). 2009. p. 339-59 [en línea] [consultado el 10/09/2014]. Disponible en: https://www.aepap.org/sites/default/files/eventos.pdf
- Turner TL, Matlock KB. Toilet training. UpToDate. 2014 [en línea] [consultado el 23/03/2014]. Disponibel en: www.uptodate.com
- Schum TR, Kolb TM, McAuliffe TL, Simms MD, Underhill RL, Lewis M. Sequential Acquisition of Toilet-Training Skills: A Descriptive Study of Gender and Age Differences in Normal Children. Pediatrics. 2002;109(3):e48-e48 [en línea] [consultado el 10/09/2014]. Disponible en: http://pediatrics.aappublications.org/cgi/doi/10.1542/peds.109.3.e48
LECTURAS RECOMENDADAS
-
Cameron SL, Heath A-LM, Taylor RW. How feasible is Baby-led Weaning as an approach to infant feeding? A review of the evidence. Nutrients. 2012 [en línea]. [consultado el: 23/03/2014]. Disponible en: http://www.pubmedcentral.nih.gov/articlerender.fcgi?artid=3509508&tool=pmcentrez&rendertype=abstract
La revisión sobre el enfoque baby led weaning de Cameron, que revisa las principales preocupaciones de los pediatras en relación con esta nueva forma de pasar a la alimentación normalizada, que potencia la capacidad de autorregulación de la ingesta, contribuye a una mayor autonomía en el bebé y es más natural.
-
Turner TL, Matlock KB. Toilet training. UpToDate. 2014 [en línea] [consultado el 23/03/2014]. Disponible en: www.uptodate.com
Se trata de una monografía sobre el control de esfínteres publicada y revisada en UpToDate. Clara, práctica y muy sensata.
-
Wilkinson J, Bass C, Diem S, Gravley A, Harvey L, Maciosek M, et al. Health Care Guideline: Preventive Services for Children and Adolescents. 2013. [en línea]. [consultado el 23/03/14]. Disponible en: www.icsi.org
Este resumen de actividades preventivas y de consejo es muy claro y se acompaña de niveles de evidencia y los estudios en que se fundamenta.