Sumario
Uso racional de las pruebas diagnósticas
2016, vol. 9, nº 1
Actualización en el manejo de la dislipemia. Abordaje desde Atención Primaria
Autores: García Jiménez M. C1
1 Pediatra Atención Hospitalaria. Servicio de Pediatría. Unidad de Enfermedades Metabólicas. Hospital Universitario Miguel Servet. Zaragoza. (España).
1 Pediatra Atención Hospitalaria. Servicio de Pediatría. Unidad de Enfermedades Metabólicas. Hospital Universitario Miguel Servet. Zaragoza. (España).
INTRODUCCIÓN
El colesterol es una sustancia normal, necesaria y saludable para el organismo.
Una de las principales causas de muerte en la población adulta es la enfermedad cardiovascular (ECV) aterosclerótica. Se sabe hoy en día que el proceso ateromatoso comienza en la infancia con el depósito de estrías grasas en las arterias. Un factor clave en la ECV ateromatosa es la presencia de dislipemia.
La dislipemia es menos frecuente en niños que en adultos, pero su prevalencia está aumentando en relación con la obesidad. Identificar a los niños con dislipemia y mejorar su perfil lipídico puede reducir su riesgo de padecer ateroesclerosis y por lo tanto un evento cardiovascular precoz.
La dislipemia puede ser primaria, asociada a un defecto genético en el metabolismo lipídico, o secundaria a otras alteraciones, siendo distinto su abordaje terapéutico. Es uno de los principales factores de riesgo modificables, y en la infancia la primera arma terapéutica es la modificación de los hábitos de vida y la dieta.
NOMENCLATURA
- Colesterol total: CT.
- Colesterol de las lipoproteínas de baja densidad (LDL-C): LDL.
- Colesterol de las lipoproteínas de alta densidad (HDL-C): HDL.
- Triglicéridos: TG.
- Colesterol no-HDL: es la diferencia entre el colesterol total y el HDL-C. Incluye todo el colesterol presente en las partículas consideradas aterogénicas, que incluye las lipoproteínas de baja densidad (LDL), lipoproteínas de muy baja densidad (VLDL), las lipoproteínas de densidad intermedia (IDL) y la lipoproteína a (Lpa).
- Apolipoproteina A: ApoA.
- Apolipoproteina B: ApoB
DEFINICIÓN Y CLASIFICACIÓN
Se define dislipemia como niveles de colesterol total (CT), colesterol de las lipoproteínas de baja densidad (LDL-C), triglicéridos (TG) o colesterol no-HDL superiores al percentil 90 o valores de lipoproteínas de alta densidad (HDL-C) o apolipoproteina A (ApoA) inferiores al percentil 10.
La hipercolesterolemia se define por unos valores de CT y de LDL-C superiores al percentil 95 para la edad y el sexo. Se clasifican en dislipemias primarias (monogénicas y poligénicas) y secundarias. Las monogénicas son las formas más graves, tienen poca respuesta a las modificaciones ambientales y dietéticas, y muchas veces requieren tratamiento farmacológico. Las poligénicas son las más frecuentes en Pediatría, se relacionan con el aumento de la prevalencia de obesidad en la infancia y tienen buena respuesta a las intervenciones en el estilo de vida. Las dislipemias secundarias se relacionan con la enfermedad de base.
En 2011, el panel de expertos del United States National Heart, Lung, and Blood Institute (NHLBI) revisó los puntos de corte desarrollados inicialmente por la Academia Americana de Pediatría (AAP) y el Cholesterol Education Program (NCEP). Estos puntos de corte definen los valores de lípidos como aceptables, borderline y anormales (Tabla 1).
Tabla 1. Valores aceptables, borderline y anormales en los patrones lipídicos de niños y adolescentes Mostrar/ocultar
-
Aceptable: los valores están por encima del 75.ºh percentil, excepto para la HDL, que se define por encima del percentil 20.
- CT < 170 mg/dl (4,4 mmol/l).
- LDL-C < 110 mg/dl (2,9 mmol/l).
- No-HDL-C < 120 mg/dl (3,1 mmol/l).
- TG (niños de 0 a 9 años) < 75 mg/dl (0,8 mmol/l).
- TG (adolescentes 10-19 años) < 90 mg/dl (1 mmol/l).
- HDL-C > 45 mg/dl (1,2 mmol/l).
-
Borderline: los valores están entre el percentil 75 y 95, excepto para la HDL que está entre el percentil 10 y 25.
- TC: de 170 a 199 mg/dl (de 4,4 a 5,2 mmol/l).
- LDL-C: de 110 a 129 mg/dl (de 2,9 a 3,4 mmol/l).
- No-HDL-C: de 120 a 144 mg/dl (de 3,1 a 3,7 mmol/l).
- TG (niños 0-9 años): de 75 a 99 mg/dl (de 0,8 a 1,1 mmol/l).
- TG (adolescentes 10-19 años): de 90 a 129 mg/dl (de 1 a 1,5 mmol/l).
- HDL-C: de 40 a 45 mg/dl (de 1 a 1,2 mmol/l), valores entre los percentiles 10 y 25.
-
Anormales: los valores son superiores al percentil 95, excepto para la HDL, que es menor del percentil 10.
- TC > 200 mg/dl (5,2 mmol/l).
- LDL-C > 130 mg/dl (3,4 mmol/l).
- No-HDL-C > 145 mg/dl (3,8 mmol/l).
- TG (niños 0-9 años) > 100 mg/dl (1,1 mmol/l).
- TG (adolescentes 10-19 años) > 130 mg/dl (1,5 mmol/l).
- HDL-C < 40 mg/dl (1 mmol/l), valor inferior al percentil 10.
CRIBADO DE LA DISLIPEMIA
Las últimas recomendaciones para el cribado de la dislipemia son exhaustivas, tanto para detectar la población de riesgo como para el cribado universal (Tabla 2). El primer objetivo del cribado universal es detectar aquellos pacientes con hipercolesterolemia familiar. El segundo objetivo es la utilización del colesterol no-HDL para detectar aquellos pacientes con componentes de síndrome metabólico.
Tabla 2. Recomendaciones para cribado de hiperlipemia en niños y adolescentes Mostrar/ocultar
Historia familiar. A pesar de que es un predictor con poca sensibilidad (un 30-60% de los niños no tienen antecedentes de ECV), una historia familiar positiva de enfermedad coronaria prematura duplica el riesgo de ECV en los niños. Por ello, los niños con una historia familiar positiva deben ser cribados para detectar o descartar la presencia de dislipemia.
Cribado universal. El NHLBI Expert Pannel recomienda realizar este cribado en dos épocas de la infancia:
- Entre los 9-11 años, antes de la pubertad, porque es una fase con mayor estabilidad en el perfil lipídico.
- Entre los 17-21 años, cuando ya se ha alcanzado la pubertad, para evitar los cambios que ocurren con la LDL y la HDL durante la pubertad y el crecimiento.
Cribado selectivo. El riesgo de ateroesclerosis aumenta con el número de factores de riesgo cardiovascular que posee el paciente. Por esta razón, a los niños con uno o más factores de riesgo cardiovascular debe realizárseles un cribado selectivo. Este se puede realizar a los dos años de vida.
El cribado selectivo se realizará antes o entre los periodos recomendados para el cribado universal si existe uno o más de los siguientes factores de riesgo cardiovascular (Tabla 3):
Tabla 3. Factores de riesgo de ECV precoz en niños Mostrar/ocultar
- Historia familiar de infarto de miocardio, ictus, enfermedad vascular periférica o tratamiento para alguna de estas patologías antes de los 55 años en hombres o 65 en mujeres (padres, abuelos y tíos).
- Padres con colesterol elevado (> 240 mg/dl) o dislipemia previa a tratamiento con estatinas conocida.
- Otros factores de riesgo cardiovascular, incluyendo hipertensión arterial, diabetes mellitus, tabaco (fumador o fumador pasivo) u obesidad (índice de masa corporal ≥ 95 P).
- Otras patologías que se comportan como factores de riesgo cardiovascular: Kawasaki, enfermedad renal o inflamatoria crónica, trasplante cardiaco, virus de la inmunodeficiencia humana, síndrome nefrótico, lupus, artritis crónica juvenil, inmunodeficiencia, depresión o enfermedad bipolar.
- En situación de cribado selectivo, se recomienda la utilización de un perfil de lípidos en ayuno. En caso de que el niño no pueda realizar el ayuno, se utilizará la determinación sin ayuno para valorar el colesterol no-HDL.
- En el caso de cribado universal, se puede utilizar la determinación sin ayuno para la valoración del perfil del colesterol no-HDL.
TEST UTILIZADOS PARA EL CRIBADO
- En situación de cribado selectivo, se recomienda la utilización de un perfil de lípidos en ayuno. En caso de que el niño no pueda realizar el ayuno, se utilizará la determinación sin ayuno se utilizará la determinación sin ayuno para valorar el colesterol no-HDL.
- En el caso del cribado universal, se puede utilizar la determinación sin ayuno para la valoración del perfil del colesterol no-HDL.
El colesterol total y el HDL se pueden medir de forma más exacta en situación de no ayuno, por lo que es más práctico utilizar este test en los casos de cribado universal.
ACTUACIÓN SEGÚN RESULTADO DE CRIBADO
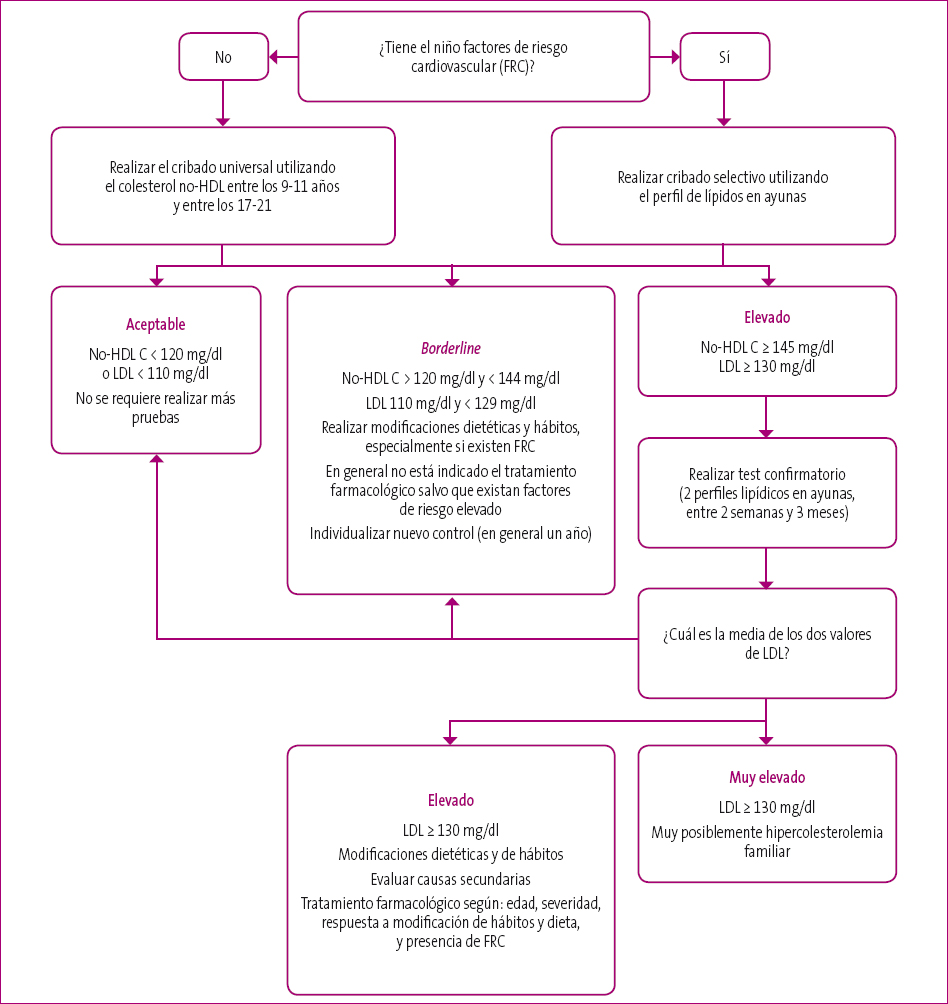
La actuación vendrá determinada por los resultados del cribado (Figura 1):
Figura 1. Algoritmo para el estudio y manejo de la dislipemia en niños Mostrar/ocultar
Cribado normal
Los pacientes con valores considerados aceptables (Tabla 1) no precisan realizar más evaluaciones. Se realizarán controles de salud cardiovascular y reevaluación según criterios incluidos en el cribado (Tabla 2).
Cribado borderline
En los pacientes con resultados considerados borderline (Tabla 1), se deben indicar medidas de hábitos saludables. La repetición del perfil lipídico se debe adaptar al escenario clínico (edad, otros factores de riesgo). En la mayoría de los casos es conveniente repetir el cribado en un año.
Cribado alterado
En los pacientes con valores de perfil lipídico alterado (Tabla 1) se deben realizar test confirmatorios. Para ello se debe realizar una reevaluación con dos determinaciones de perfil lipídico en ayunas, separados entre dos semanas y tres meses. La media de estos perfiles es la que se utilizará para determinar la intervención terapéutica a realizar. En los casos de dislipemia confirmada, se deben de excluir causas secundarias de dislipemia. Se considera perfil lipídico alterado:
- Perfil sin ayunas alterado: valor de colesterol no-HDL-C superior a 145 mg/dl, y HDL < 40 mg/dl.
-
Perfil lipídico en ayunas alterado:
- Valor de LDL-C superior a 130 mg/dl.
- Colesterol no-HD superior a145 mg/dl.
- HDL-C < 40 mg/dl.
- TG superiores a 130 mg/dl.
RECOMENDACIONES PREVIAS A LA TOMA DE LA MUESTRA
Ayuno y toma de muestra: se requiere un ayuno de 12 horas, lo cual es imprescindible para la determinación de los niveles de triglicéridos, pero tiene un mínimo impacto sobre el resto del perfil lipoprotéico. Durante este periodo, el paciente puede beber agua. Si el estudio se llevase a cabo con un ayuno inferior al indicado y si los niveles plasmáticos de triglicéridos fueran superiores a los considerados “aceptables”, se recomienda repetir el estudio con un ayuno de 12 horas.
Estado metabólico estable: enfermedades infecciosas, enfermedades metabólicas agudas o cirugías pueden alterar el perfil lipídico. La recomendación es efectuar la determinación dos meses después de superadas estas situaciones.
Dieta y estilo de vida: antes del estudio, el paciente debe mantener su dieta y su estilo de vida habitual. De igual manera, no debe suspender ningún tratamiento que le hayan indicado.
CUADERNO DEL PEDIATRA
- Un factor clave en la ECV ateromatosa es la presencia de dislipemia. La dislipemia es menos frecuente en niños que en adultos, pero su prevalencia está aumentando en relación con la obesidad. Identificar a los niños con dislipemia y mejorar su perfil lipídico, puede reducir su riesgo de padecer ateroesclerosis.
- El primer objetivo del cribado universal es detectar aquellos pacientes con hipercolesterolemia familiar. El segundo objetivo es la utilización del colesterol no-HDL para detectar aquellos pacientes con componentes de síndrome metabólico.
- Los niños con una historia familiar positiva deben ser cribados para determinar la presencia de dislipemia.
- A los niños con uno o más factores de riesgo cardiovascular debe realizárseles un cribado selectivo. Este se puede realizar a los dos años de vida.
- El colesterol total y el HDL se pueden medir de forma más exacta en situación de no ayuno, por lo que es más práctico utilizar este test en los casos de cribado universal.
- En los pacientes con valores de perfil lipídico alterado se deben realizar test confirmatorios.
- En los casos de dislipemia confirmada, se deben excluir causas secundarias de dislipemia.
BIBLIOGRAFÍA
- Expert Panel on Integrated Guidelines for Cardiovascular Health and Risk Reduction in Children and Adolescents, National Heart, Lung, and Blood Institute. Expert panel on integrated guidelines for cardiovascular health and risk reduction in children and adolescents: summary report. Pediatrics. 2011;128:S213.
- American Academy of Pediatrics, Committee on Nutrition. American Academy of Pediatrics. Committee on Nutrition. Cholesterol in childhood. Pediatrics. 1998;101:141-7.
- McGill HC Jr, McMahan CA, Herderick EE, Tracy RE, Malcom GT, Zieske AW, et al. Effects of coronary heart disease risk factors on atherosclerosis of selected regions of the aorta and right coronary artery. PDAY Research Group. Pathobiological Determinants of Atherosclerosis in Youth. Arterioscler Thromb Vasc Biol. 2000;20:836-45.
- Guardamagna O, Abello F, Baracco V, Federici G, Bertucci P, Mozzi A, et al. Primary hyperlipidemias in children: effect of plant sterol supplementation on plasma lipids and markers of cholesterol synthesis and absorption. Acta Diabetol. 2011;48:127-33.
- Daniels SR, Gidding SS, de Ferranti SD. Pediatric aspects of familial hypercholesterolemias: recommendations from the National Lipid Association Expert Panel on Familial Hypercholesterolemia. J Clin Lipidol. 2011;5:S30-7.
- Vuorio A, Kuoppala J, Kovanen PT, Humphries SE, Tonstad S, Wiegman A, et al. Statins for children with familial hypercholesterolemia. Cochrane Database Syst Rev. 2014;7:CD006401.
- Stein EA, Marais AD, Szamosi T, Raal FJ, Schurr D, Urbina EM, et al. Colesevelam hydrochloride: efficacy and safety in pediatric subjects with heterozygous familial hypercholesterolemia. J Pediatr. 2010;156:231-6.e1-3.
- Datta BN, Cole DS, Shortland GJ. Paediatr Child Health. 2011;21:94-8.
- Shafiq N, Singh M, Kaur S, Khosla P, Malhotra S. Dietary treatment for familial hypercholesterolaemia. Cochrane Database Syst Rev. 2014;6:CD001918.
- Rosenson RS. ATP III guidelines for treatment of high blood colesterol. En: UptoDate [en línea, consultado el 3/03/2016]. Disponible en: http://cursoenarm.net/UPTODATE/contents/mobipreview.htm?34/46/35565?source=HISTORY
- Descamps OS, Tenoutasse S, Stephenne X, Gies I, Beauloye V, Lebrethon MC, et al. Management of familial hypercholesterolemia in children and young adults: consensus paper developed by a panel of lipidologists, cardiologists, paediatricians, nutritionists, gastroenterologists, general practitioners and a patient organization. 2011;218:272-80.
- Daniels SR. Screening and treatment of dyslipidemias in children and adolescents. Horm Res Paediatr. 2011;76:47-51.
- Oosterveer DM, Versmissen J, Yazdanpanah M, Hamza TH, Sijbrands EJ. Differences in characteristics and risk of cardiovascular disease in familial hypercholesterolemia patients with and without tendon xanthomas: a systematic review and meta-analysis. 2009;207:311-7.
- Justo RN. Management of familial hypercholesterolaemia in children and adolescents. J Paediatr Child Health. 2012;48:E53-8.
- Comité de Nutrición. Consenso sobre manejo de las dislipidemias en pediatría. Arch Argent Pediatr. 2015;113:177-86.
- De Ferranti S, Newburger J. Dyslipidemia in children: management. En: UptoDate [en línea, consultado el 3/03/2016]. Disponible en: http://www.uptodate.com/contents/dyslipidemia-in-children-management
LECTURAS RECOMENDADAS
-
Comité de Nutrición. Consenso sobre manejo de las dislipidemias en pediatría. Arch Argent Pediatr. 2015;113:177-86.
Este documento, dirigido a médicos pediatras, de familia y especialistas en nutrición entre otros, tiene por objetivos trasmitir las recomendaciones para el diagnóstico temprano y el tratamiento de dislipemias en Pediatría y concienciar al pediatra sobre la prevención de la enfermedad cardiovascular del adulto. -
De Ferranti S, Newburger J. Dyslipidemia in children: management. En: UptoDate [en línea, consultado el 3/03/2016]. Disponible en: http://www.uptodate.com/contents/dyslipidemia-in-children-management
En este artículo se revisa el manejo (definición, cribado y la prevención de la enfermedad cardiovascular en la edad adulta) de la dislipemia en la infancia.