Sumario
Situaciones clínicas
2011, vol. 4, nº 3
Mi niño anda mal: trastornos de la marcha
Autores: Bueno Sánchez A1
1 Traumatóloga infantil. Hospital Universitario de Getafe. Madrid (España).
1 Traumatóloga infantil. Hospital Universitario de Getafe. Madrid (España).
INTRODUCCIÓN
“El niño es un hombre en miniatura”; “el niño es como un tallo verde” y “con el niño cualquier cosa vale”, son afirmaciones no admitidas en la actualidad.
Durante la infancia se sufren cambios y modificaciones en el aparato locomotor buscando la situación anatómica del individuo adulto. El niño, para ser adulto, va alargando sus músculos y tendones en pos del crecimiento de sus huesos y estos lo hacen merced a los cartílagos de crecimiento que poseen. El periostio del hueso de los niños, muy grueso, permite el crecimiento periférico. El trayecto de las trabéculas óseas se va adaptando a las nuevas demandas de carga, distracción o torsión. Con todo esto, la forma, tamaño, rotación y eje de los huesos se va modificando, adaptándose a la función para la que fueron creados. Los niños no son adultos en miniatura.
Nicolas Andry de Boisregard, médico traumatólogo lionés del siglo XVII-XVIII, acuñó la palabra ortopedia tras publicar en 1741, su libro Orthopaedia: o el Arte de Corregir y Prevenir Deformidades en Niños por métodos que podían ser fácilmente aplicados por los mismos padres. Andry pensaba que las deformidades esqueléticas se debían a defectos posturales y retracciones musculares fácilmente corregibles invirtiendo la forma de actuación de las fuerzas que habían provocado la deformidad. Esto, aplicado a las alteraciones localizadas en puntos articulares, es también falso; el famoso árbol de Andry no tiene articulaciones, por lo que sí se puede aplicar tal como lo hacemos para corregir el desplazamiento de una fractura; en el resto de las situaciones, no, el niño no es como un tallo verde.
Finalmente, si en un niño todo vale, es que no necesita nada de lo que se le hace, aplicado este concepto tanto en Traumatología como en Ortopedia. No hay que hacer por hacer: hay que hacer lo correcto y solo cuando lo necesite y cuando es así, no permite ningún fallo: las secuelas pueden ser terribles.
En este artículo analizaremos situaciones clínicas no patológicas, transitorias, secundarias a las modificaciones torsionales propias de la infancia que frecuentemente son motivo de consulta al traumatólogo infantil. Tal como veremos, en la mayoría de los casos, este no aplica ningún tratamiento porque solo hay que dejarlos crecer.
SITUACIONES CLÍNICAS NO PATOLÓGICAS
La anteversión femoral
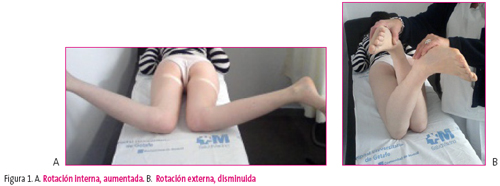
Se define como el ángulo que forma el plano coronal de los cóndilos femorales en la rodilla y otro plano que pasa por el cuello femoral en la cadera; el del cuello femoral está anterior y el ángulo que forman esos dos planos es el ángulo de anteversión femoral. Por este motivo la cadera humana está en anteversión, 15º en el adulto, y 40º o más en los niños. Esta situación se detecta explorando las rotaciones de la cadera, mejor en decúbito prono: en esta posición, con las rodillas flexionadas 90º, llevamos los pies del niño hacia afuera, esa es la rotación interna y luego hacia el centro, esa es la rotación externa. Como norma podemos decir que entre ambos movimientos suman 100º, si tiene más grados de rotación interna, en general, tendrá menos de rotación externa y viceversa (figura 1).
Figura 1. Mostrar/ocultar
La cadera del adulto sano tiene unos 60º de rotación externa y unos 40º de rotación interna. En el niño es al revés, la rotación interna es de 60º o más, incluso mucho más, casi 90º, esto es debido a la anteversión femoral: el ángulo de anteversión femoral aumentado en los niños permite un recorrido de la cadera en rotación interna mayor. Este es el motivo por el cual los niños con marcada anteversión femoral centran la cadera rotándola a interno y desde esta posición queda todo el miembro inferior girado hacia adentro y caminando con la punta del pie en rotación interna.
La evolución natural del aumento de la anteversión femoral infantil es la corrección. En alguna ocasión el fémur hace una torsión interna sobre sí mismo anatómica, quedando de ahí hasta el pie girado todo hacia adentro y caminando de adulto también en rotación interna. Otras veces, la rotación interna del fémur obliga a ciertas personas a una torsión tibial externa compensadora; aquí el paciente camina con el pie en discreto grado de rotación externa, que es lo normal, pero a expensas de desalinear el aparato extensor: cuádriceps con rótula siguiendo al fémur hacia adentro y tendón rotuliano a la tibia hacia el exterior; este ángulo, llamado ángulo Q si es superior a 15 o 20º puede producir gonalgia mecánica en el adulto y otra patología femororrotuliana. La última situación es que no corrijan nada y entonces, igual que la primera posibilidad, caminará hacia adentro pero sin riesgo de gonalgia y manteniendo una rotación interna en las caderas aumentada.
Esto es así y no podemos modificar la historia natural de cada paciente. La única opción eficaz es la osteotomía derrotadora femoral, tibial o ambas que solo se realizará en situaciones muy específicas.
La torsión tibial interna
La situación anatómica normal de la pierna del adulto es en rotación externa: el peroné está posterior a la tibia, analizados a nivel del tobillo, el peroné está unos 20º posterior. El niño tiene menor rotación externa, por eso se dice que tiene una torsión tibial interna.
La exploración de la torsión tibial se realiza igual que la anteversión femoral en decúbito prono: con las rodillas en flexión se traza el ángulo muslo-pie (eje del muslo-eje del pie, forman un ángulo que es la torsión tibial). También se puede explorar con las piernas colgando de la camilla en 90º de flexión y en esta situación se compara el centro de la rótula y el eje de los tobillos. Esto es algo aproximado y sobre todo comparativo entre los dos miembros.
No necesita tratamiento, son variantes de la normalidad sin repercusión patológica.
Antepié adductus
Otra causa de marcha anómala, patológica y que responde al tratamiento iniciado a una edad temprana, es el metatarso varo y el antepié adductus.
En ambos casos, el antepié va hacia adentro, hacia medial (adductus o varo). Se establecen sutiles diferencias entre el antepié o metatarso adductus y el metatarso o pie varo.
El metatarso adductus se trata más de una deformidad posicional, asocia displasia de cadera en un 2% y suele ser una situación frecuente, flexible y benigna y se resuelve espontáneamente. Asocia una torsión tibial interna. El metatarso varo es una deformidad rígida que a menudo persiste requiriendo la corrección con yesos; no produce alteraciones funcionales, solo produce alteraciones estéticas. El hallux abductus es una deformidad dinámica por sobreactividad del abductor del hallux. Se resuelve espontáneamente; no requiere tratamiento.
De todos ellos lo importante es la flexibilidad del pie. Los grados mínimos se pueden corregir con la marcha, pero los más importantes y los rígidos no mejoran con el crecimiento, su situación se mantiene debido a la presencia de una retracción fibrosa en las partes blandas mediales, . Hay que distenderlas antes de que hagan una rigidez fija, por eso sí responden al tratamiento ortopédico y es conveniente hacerlo cuanto antes mediante manipulación pasiva, yesos correctivo cortos o largos, ortesis tipo Bebax o zapatos de horma recta o separadora. Es raro el tratamiento quirúrgico.
Otras situaciones como el pie en serpentina o la hipertracción del tibial a posterior son más infrecuentes.
Todas estas alteraciones de la marcha son alteraciones en rotación interna, pero también las hay en rotación externa: son situaciones invertidas, retroversión femoral y torsión tibial externa. Lo importante es distinguir dónde está la causa de la rotación: la cadera, la tibia, el pie, el hallux… y derivar al traumatólogo cuando la deformidad está en el pie, y en honrosas y excepcionales ocasiones, en el resto.
SITUACIONES CLÍNICAS PATOLÓGICAS
Cojear es andar desigual.
La cojera es un patrón de marcha anormal, manifestación de dolor, debilidad muscular o deformidad del aparato locomotor. Su origen puede ser:
- Traumático: incluye problemas de calzado; es la causa más frecuente en las distintas edades; fracturas, contusión de tejidos blandos, esguinces de tobillo. La fractura capilar de la tibia es la segunda causa en la primera infancia.
- Infeccioso: osteomielitis, artritis séptica, celulitis, artritis reactiva postinfecciosa, tuberculosis ósea.
- Neoplásico: tumores espinales, neuroblastoma, tumores óseos benignos (osteoma osteoide, osteoblastoma), tumores óseos malignos (osteosarcoma, sarcoma de Ewing), linfoma, leucemia.
- Inflamatorio: la sinovitis transitoria de la cadera, artritis crónica juvenil, lupus eritematoso sistémico.
- Congénito: la luxación congénita de la cadera, acortamiento congénito del fémur, la anemia de células falciformes.
- Neuromuscular: la parálisis cerebral, neuropatías sensitivo-motoras hereditarias.
- Ortopédica: es una forma de englobar al grupo de las epifisitis-ostecondritis, etc. De todas, la más conocida es la osteonecrosis idiopática de la cabeza del fémur o Enfermedad de Legg-Calvé-Perthes.
Determinar si el origen está en la cadera o no puede parecer fácil, pero no siempre lo es, sobre todo cuando aparece en la primera infancia y el dolor es la primera manifestación de la enfermedad.
Cojera aguda en la primera infancia
Es el reto de todos los días.
El niño diagnosticado de parálisis cerebral espástica por leucomalacia periventricular y que camina con el pie en equino, sabemos por qué cojea, por qué camina desigual. El reto es el niño que está creciendo sin problemas, sin patología conocida y que bruscamente cojea. Posiblemente, si decimos que la causa es una sinovitis transitoria de cadera acertemos en casi un 75% de los casos, pero el otro 25% ¿por qué camina desigual?, ¿cuál puede ser el diagnóstico?
En cualquier caso y a cualquier edad es fundamental la anamnesis: cómo fue el inicio; si se relaciona con un traumatismo previo, fiebre o catarro; la duración de la cojera; si es intermitente; si se acentúa a lo largo del día (componente mecánico) o si es más intensa por la mañana, por la noche o no cambia a lo largo del día.
En el niño pequeño que está iniciando la deambulación puede no apreciarse la cojera por su marcha no definida, pero puede negarse a caminar o a ponerse de pie y pedir que se le coja en brazos. En este caso más que en ningún otro, debemos recurrir a una hábil y delicada exploración física.
Un aspecto muy importante de la cojera es el dolor y, en el caso de que este la acompañe, hay que localizar el punto álgido; recordar que el dolor bajo de espalda se irradia a los glúteos y la parte externa del muslo y que un problema de cadera puede irradiar el dolor a la cara interna del muslo, a la ingle o a la rodilla. Las características del dolor también son importantes: si es constante está más relacionado con tumores o infecciones, si aumenta con la movilización o con el deporte puede ser mecánico, si es nocturno es probablemente inflamatorio o tumoral. Finalmente, debemos analizar las circunstancias intercurrentes: infección de vías respiratorias altas, afección gastrointestinal, caída reciente, otro proceso activo, etc.
Para la exploración física es fundamental ganarse la confianza del niño para poder identificar la causa del llanto y, entretanto observar la postura del niño en reposo, en bipedestación y a la marcha: cómo sube escaleras, cómo corre, qué postura adopta, e iniciar la exploración por el miembro no doloroso. Para determinar el origen de la cojera aguda se debe incluir la valoración clínica de la columna vertebral, de la pelvis y de las extremidades inferiores completas.
Sinovitis transitoria de cadera
La mayoría de las cojeras en la primera infancia son inflamatorias o reactivas, son sinovitis transitorias de cadera (STC). La segunda causa es la fractura capilar de la tibia.
El 71% de las cojeras entre los tres y los cinco años son STC. La edad media de presentación es en torno a los cuatro años y medio. La incidencia en los servicios de urgencias pediátricas es del 0,4 y del 0,9%, si bien no todos estos procesos presentan la misma intensidad. El riesgo de sufrir un primer episodio de STC en la población general es del 0,03% y la incidencia acumulada desde el nacimiento hasta la edad de 14 años, es decir, el riesgo de padecer algún episodio, incluidas las recurrencias, es del 3%. Si un niño ha padecido un episodio de STC, el riesgo de recurrencia a los seis meses es del 4 al 17%.
Es decir, la STC es muy frecuente. Su interés radica en que el diagnóstico se realiza por exclusión de otras afecciones potencialmente más graves, las cuales pueden debutar de forma similar: la enfermedad de Perthes, la artritis séptica de cadera, la artritis reumatoide juvenil y otros traumatismos y tumores.
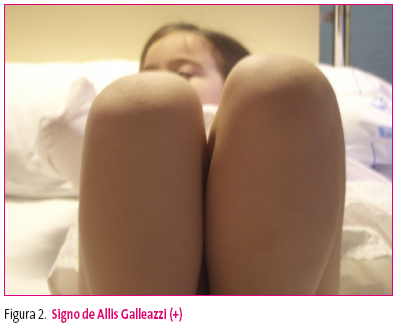
En el caso de una STC, la exploración física demostrará la existencia de una cadera ocupada: quizás presente una actitud antiálgica (en flexo, discreta abducción y rotación externa); palpación de la cápsula distendida y dolorosa; limitación de la abducción y de las rotaciones; resistencia de las mismas en decúbito supino y rodillas en extensión y un signo de Allis Galleazzi (+) a favor del lado afecto (figura 2).
Figura 2. Mostrar/ocultar
En la ecografía hay líquido y en la radiografía signos indirectos de cadera ocupada. La gammagrafía isotópica no es necesaria pero, ante la duda, realizada con TC 99, puede ser normal o mostrar una captación difusa en la fase vascular que traduciría una hiperemia inflamatoria; es útil para el estudio de los casos de recidiva o que se prolongan en el tiempo, ya que un defecto de captación nos pondrá en la pista de la enfermedad de Perthes (la frecuencia de Perthes tras una STC varía entre el 1,5 y el 10%. Parece como si la mayoría de estos casos de STC complicados con la enfermedad de Perthes no se trataran inicialmente de STC evolucionadas, sino de verdaderos casos de enfermedad de Perthes que pasaron desapercibidos en su inicio o que debutaron como una sinovitis de cadera). La realización de un estudio isotópico o incluso de una resonancia magnética si sospechamos una necrosis avascular no es necesaria para adelantar el diagnóstico, pues ambas pruebas no van a modificar el tratamiento.
En resumen, respecto a la STC, sabemos que es la causa más frecuente de cojera en el niño sano en la primera infancia, pero para su diagnóstico, clínicamente, la cadera tiene que estar ocupada. Si la cadera está libre no es una STC será una cojera de origen a filiar que hemos de seguir estudiando. Aquí debemos recordar las otras causas de cojera que mencionamos al inicio de este apartado y que eran excluidas con la STC. Pueden ser cada una de ellas u otras menos frecuentes: una leucemia aguda, una tirosinemia familiar no diagnosticada, etc.
La fractura capilar de la tibia es debida a una torsión sobre el eje de la pierna: es de trazo oblicuo largo, sin ningún desplazamiento, conservando el periostio íntegro. El niño cojea y le duele selectivamente el trayecto diafisario de la fractura en la tibia, a la palpación, todo lo demás está bien. Radiográficamente es muchas veces invisible y si se ve es muy fina, capilar, de ahí el nombre. Lo que se ve en muchas ocasiones, al cabo de dos o tres semanas, aunque también difícil de identificar, es la reacción perióstica de reparación de la fractura que, sin embargo, no se vio en su momento.
Otras causas de cojera en la segunda infancia
Sin ánimo de repasar la patología del aparato locomotor, sobre la que hay amplios volúmenes escritos mejores y con más sabiduría que este breve artículo, quiero mencionar algunas otras causas de cojera en la segunda infancia, por su trascendencia, su infrecuencia y porque en muchas ocasiones son los pediatras los que se enfrentan en primer lugar a ella, sobre todo si no es traumática.
Analizadas según su frecuencia e importancia debemos mencionar las siguientes:
• Necrosis avascular de la cabeza del fémur o enfermedad de Legg-Calvé-Perthes y Waldenstrom
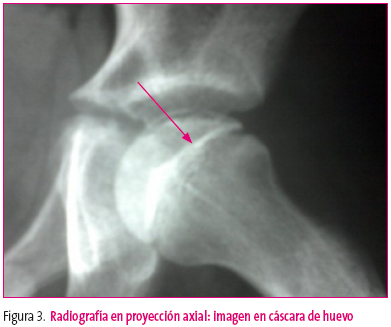
Puede comenzar como una STC que al mes mantiene la cojera pero sobre todo mantiene la limitación de la movilidad articular y en esta situación, al mes de iniciado el proceso, si inicialmente la radiografía era normal, ya no lo es y debemos buscar en la proyección axial de la cadera, la primera imagen de esta enfermedad, que es la imagen radiográfica de la fractura subcondral o imagen en cáscara de huevo (figura 3).
Figura 3. Mostrar/ocultar
Debemos pensar en ella en los casos de niños entre tres y cinco años (o incluso entre dos y siete) cuya cojera, aunque sea leve, persiste, existe una atrofia del muslo afecto y una limitación en los movimientos de rotación de la cadera. Esto es, cualquier caso de STC debemos reexplorarlo al mes de iniciado el proceso por si se tratara de una enfermedad de Perthes.
• Artritis séptica de cadera
A veces también de diagnóstico clínico difícil. Si la sintomatología es evidente (el niño impresiona de gravedad, tiene la cadera o el muslo afecto en flexo, con leve abdución y rotación externa, dificilísimo de movilizar pasivamente) y si además se acompaña de una analítica alterada (fórmula leucocitaria, proteína C reactiva y velocidad de sedimentación globular), el diagnóstico es claro. Pero a veces no es así, la afectación general no es clara y la analítica no es tan evidente.
Ante la duda, se debe remitir al Servicio de Urgencias del hospital. La artritis séptica de otra localización (rodilla o tobillo) es también una urgencia, pero su diagnóstico es más rápido y más fácil (la inflamación articular es más evidente).
• Osteomielitis aguda o subaguda
En la osteomielitis aguda ocurre algo similar a la artritis séptica; los parámetros clínicos o bioquímicos a veces no son tan claros.
Es bastante más frecuente que los datos que se recogen en las series. Los cultivos hemáticos son con frecuencia negativos porque, en general, actualmente no se producen bacteriemias tan sintomáticas y graves como las que se producían hace décadas.
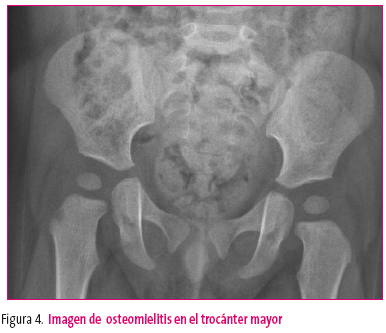
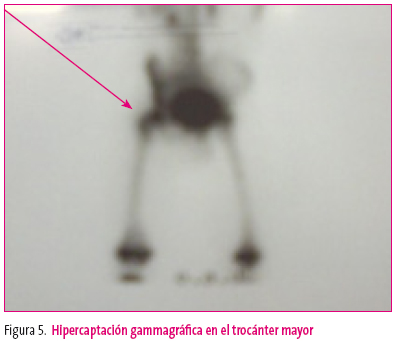
En las subagudas aún es más difícil el diagnóstico, porque en ellas la clínica es más anodina e insidiosa, se supone que el organismo huésped bloquea con más eficacia la acción del patógeno o este es menos virulento. El proceso infeccioso se va desarrollando subclínicamente: el niño cojea, si es lo suficiente mayor, puede señalar el punto de dolor pero, en ocasiones, en edad de guardería no lo señalan y hemos de ir palpando el trayecto óseo para despertar dolor y moviendo las articulaciones: cadera, rodilla o tobillo, cuya limitación puede señalar afectación de la metáfisis o epífisis óseas vecinas. En este caso, puede que en el estudio radiográfico de la zona que parece afectada se visualice la lesión ósea (figura 4) y se pueda realizar el diagnóstico de osteomielitis, pero si la lesión ósea no se ve en las radiografías y existen dudas sobre la posibilidad de que lo sea, en este caso, la hipercaptación en la gammagrafía nos aclarará las dudas (figura 5).
Figura 4. Mostrar/ocultar
Figura 5. Mostrar/ocultar
Hay que recordar, en este apartado, la frecuencia no despreciable de osteomielitis apofisarias, como la del trocánter mayor del fémur, o la de huesos como el astrágalo o el calcáneo, además de las clásicas en los extremos de los huesos largos de fémur y tibia.
• Epifisiolisis idiopática de la cadera
Es una fractura que pasa por el cartílago de crecimiento de la cabeza femoral, pero de base hormonal o metabólica (no determinado a ciencia cierta en la actualidad).
Puede desencadenarse tras un traumatismo, resbalón o caída, pero generalmente con sintomatología previa de dolor inguinal o en el muslo afecto. De hecho, esta es la forma más frecuente de presentarse, aguda sobre crónica: sobre el inicio de un desplazamiento idiopático de la cabeza femoral, en un paciente de unos 14 años, varón, con sobrepeso (un síndrome adiposo-genital) o no (niña de 12 años sin obesidad) pero ambos con una sintomatología de dolor poco importante, sutil cojera y una exploración de la cadera que demuestra la reducción importante de la rotación interna con signo de Howorth positivo (rotación externa a la flexión pasiva de la cadera), una caída precipita el desplazamiento completo de la epífisis femoral.
Las otras dos formas de presentación son menos frecuentes: la forma aguda, desencadenada por un traumatismo, y la forma crónica, en la cual la cabeza se va desplazando lentamente, la cojera se va acentuando y descubrimos en la radiografía los signos de una fractura desplazada consolidando, de difícil solución quirúrgica.
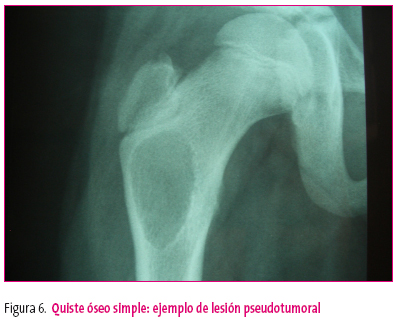
• Tumores óseos y lesiones pseudotumorales
Salvo los tumores malignos primarios del hueso, que son muy raros, los tumores óseos benignos y las lesiones pseudotumorales (figura 6) pueden ser dolorosos, mucho más frecuentes pero mucho menos graves.
Figura 6. Mostrar/ocultar
- Osteoma osteoide: tumor benigno de dolor exquisitamente nocturno.
- Condroblastoma: tumor de localización epifisaria progresivamente invalidante por dolor más intenso, con frecuentes recidivas locales.
- Quiste óseo simple de localización metafisaria proximal del fémur: suele ser asintomático y su diagnóstico es por la fractura patológica. La mayoría de las veces son hallazgos casuales.
- Osteocondroma solitario de localización metafisaria, frecuentemente en la rodilla: no duele, se palpa la excrecencia ósea.
Existe una lista muy larga con todas las lesiones óseas o extraóseas que pueden afectar al hueso para que el niño “marque el paso” de forma asimétrica, es decir, cojee, camine de forma patológica, y que es necesario diagnosticar y curar.
A lo largo de este artículo se ha querido hacer hincapié en las modificaciones de la marcha motivo de tantas consultas médicas que no son sino variantes de la normalidad o situaciones rigurosamente normales en los niños. También se ha intentado repasar las causas más frecuentes de la cojera en un niño que previamente andaba bien, deteniéndonos en esa edad en la que no es muy colaborador en la anamnesis y a veces tampoco en la exploración física, porque aunque la mayoría de esas cojeras son intrascendentes, no hemos de menospreciar ninguna, pues alguna puede ser muy importante.
BIBLIOGRAFÍA RECOMENDADA
- Auh JS, Binns HJ, Katz BZ. Retrospective Assessment Of Subacute Or Chronic Osteomyelitis In Children And Young Adults. ClinPediatr (Phila). 2004;43(6):549-55.
- Ballester Soleda J. Desalineaciones torsionales de las extremidades inferiores. Implicaciones clínico-patológicas. Barcelona: Masson; 2001.
- Hempfing A, Placzek R, Göttsche T, Meiss Al. Primary Subacute Epiphyseal AndMetaepiphyseal Osteomyelitis In Children. Diagnosis and Treatment Guided By MRI. J Bone Joint Surg Br. 2003;85(4):559-64.
- Kendall S. Músculos: pruebas, funciones y dolor postural, 4.ª ed. Barcelona: Marban; 2000.
- Kumar SJ, Macewen GD. Torsional abnormalities in children´s lower extremities. Orthop Clin North Am. 1982;13:629-39.
- Mehdinasab SA, Sarafan N, Najafzadeh-Khooei A. Primary Subacute Osteomyelitis of the Greater Trochanter. A Arch Iran Med. 2007;10(1):104-6.
- Rodríguez JC. Adoptar una posición que parece inadecuada: ¿es vicio postural o hace parte del desarrollo normal de la postura? Rev Cienc Salud. 2003;1(1).
- Romero Gómez M, Pérez Lledó E, Sanguino López L, Loeda Ozores CA. Osteomielitis subaguda en niño de 22 meses. An Pediatr (Barc). 2008;68(Supl 2):314.
- Sanchís Alfonso V, Ferrández Izquierdo A, Gascó Gómez de Membrillera J. Osteomielitis Subaguda. Un problema diagnóstico. Rev Esp Cir Ost. 1989;141:129-142. Disponible en: http://www.cirugia-osteoarticular.org/adaptingsystem/intercambio/revistas/articulos/1681_129.pdf
- Shih HN, Shih LY, Wong YC. Diagnosis and Treatment of Subacute Osteomyelitis. J Trauma. 2005;58(1):83-7.
- Staheli L. Ortopedia pediátrica. Barcelona: Marbán; 2003.
- Staheli L. Rotational problems of the lowerextremities. Orthop Clin North Am. 1987;18:503-12.
- Tachdjian MO. Ortopedia pediátrica. México: Interamericana; 1994.