Sumario
Principales motivos de consulta
2011, vol. 4, nº 4
Acné
Autores: Criado Vega E A1
1 Pediatra Atención Primaria. Hospital de El Escorial. MADRID. Madrid (España).
1 Pediatra Atención Primaria. Hospital de El Escorial. MADRID. Madrid (España).
RESUMEN
El acné es una patología muy prevalente en las sociedades occidentales (alrededor de un 85-90% de los adolescentes la padecen)1. Su importancia radica en los posibles efectos cosméticos (cicatrices) y en los problemas de autoestima que lleva aparejados. Se revisan a continuación las pautas diagnósticas y terapéuticas, así como la evidencia científica de las recomendaciones propuestas.
EL PROBLEMA EN NUESTRO MEDIO
El acné afecta a ambos sexos, aunque suele ser más grave en los varones. La edad de presentación es alrededor de los 14-15 años, algo más tardía en las mujeres. Generalmente, desaparece al final de la adolescencia, aunque un 3% de los varones y un 10% de las mujeres lo siguen padeciendo después. Es más frecuente en las sociedades occidentales, por lo que se ha intentado relacionar con la dieta alimentaria2, pero no hay evidencia disponible en el momento actual que indique que son necesarios cambios alimentarios en los pacientes afectados por acné.
Aunque la evolución suele ser benigna, se estima que aproximadamente un 30% de los adolescentes necesitará tratamiento.
PATOGENIA
El acné es una enfermedad crónica, autolimitada del folículo pilosebáceo. El primer cambio que se produce es el aumento de producción de sebo por hiperplasia de las glándulas sebáceas. La subsecuente hiperqueratinización del folículo piloso impide el recambio normal de los queratinocitos foliculares que cierran el orificio folicular y forman el microcomedón. Dentro del folículo bloqueado se acumulan lípidos y restos celulares que facilitan la colonización por Propionibacterium acnes, lo cual provocará la respuesta inmunitaria. Esa inflamación será potenciada por la rotura del epitelio folicular con salida de lípidos, ácidos grasos y restos celulares a la dermis subyacente3.
SECUENCIA DIAGNÓSTICA
El diagnóstico del acné se basa en la historia clínica y en la exploración física del paciente.
Anamnesis
Habrá que descartar causas subyacentes:
- Hiperandrogenismos: sospechados por la presencia de pubertad precoz (edad ósea acelerada, olor corporal, maduración genital) o de hirsutismo o menstruaciones anormales (síndrome de ovario poliquístico).
- Otros trastornos endocrinos: síndrome de Cushing, hiperplasia suprarrenal congénita no clásica (déficit de 21-hidroxilasa: p450c21).
- Causas mecánicas4: cosméticos (con base de aceite), vendajes, sostenes con alambres, mochilas, etc.
- Ocupacional5.
- La luz solar: puede mejorar o empeorar un brote de acné.
- Fármacos: anabolizantes (danazol, testosterona), corticoesteroides, isoniacida, fenitoína. Más raramente, tetraciclinas, ciclosporina, azatioprina, fenobarbital, vitaminas B1, B6, B12, D2.
Exploración física
Permitirá observar los distintos tipos de lesiones presentes:
-
Lesiones no inflamatorias:
- Comedones cerrados, o puntos blancos.
- Comedones abiertos, o puntos negros.
-
Lesiones inflamatorias:
- Pápulas: lesiones rojas sobreelevadas de 1-4 mm.
- Pústulas: pápulas con componente purulento.
- Nódulos: lesiones sobreelevadas, dolorosas, mayores de 5 mm.
-
Lesiones residuales:
- Hiperpigmentación residual.
- Cicatrices.
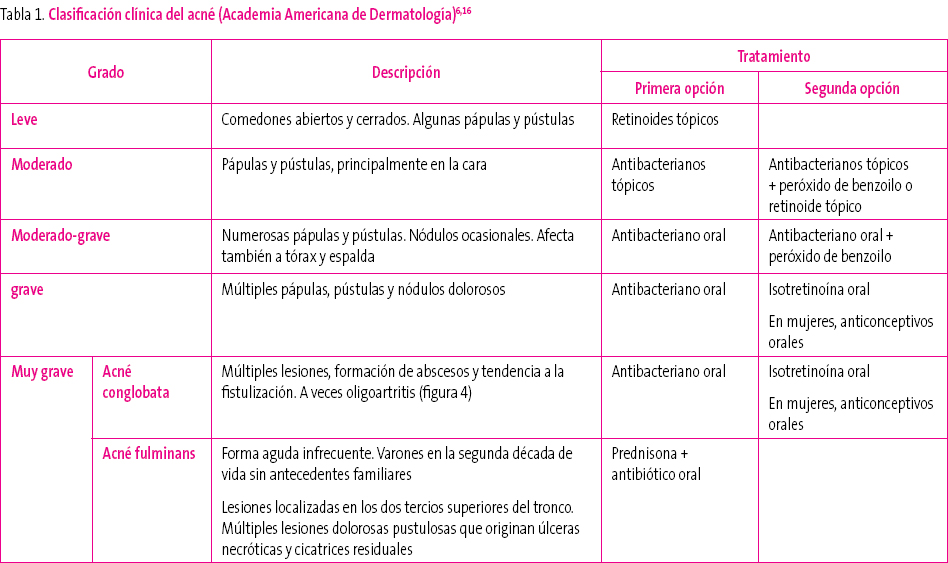
No existe una clasificación del acné universalmente aceptada. La mayoría de ellas se basan en el número y tipo de lesiones presentes. Una de las clasificaciones más aceptadas es la de la Academia Americana de Dermatología (tabla 1). Las clasificaciones se utilizan principalmente para el seguimiento del tratamiento.
Tabla 1. Mostrar/ocultar
Pruebas complementarias
Habitualmente no es necesaria la realización de ninguna prueba complementaria para la confirmación del diagnóstico.
Puede ser útil la recogida de cultivos6 en aquellos casos en los que se sospecha una foliculitis por gramnegativos (pústulas y/o nódulos presentes en las áreas perioral y nasal).
No es necesaria la evaluación hormonal rutinaria. Se realizará en aquellos casos en los que se sospeche un hiperandrogenismo (niños con aumento de velocidad de crecimiento, edad ósea acelerada, olor corporal o mujeres con menstruaciones irregulares, acné de difícil control, hirsutismo, infertilidad, etc.). La Academia Americana de Dermatología6 recomienda que, en caso de considerarse necesario, se deberían determinar testosterona libre, sulfato de dihidroepianderosterona (DHEA-S), hormona luteinizante (LH) y hormona foliculoestimulante (FSH). En algunos casos puede ser necesario determinar 17-hidroxiprogesterona.
Diagnóstico diferencial
El acné no suele plantear problemas diagnósticos, aunque hay algunas entidades que podrían simularlo7:
- Rosácea: suele aparecer después de los 20 años y se caracteriza por la presencia de teleangiectasias, eritema y lesiones inflamatorias en el área central de la cara.
- Acné inducido por fármacos: sobre todo por corticoides tópicos o sistémicos. Suele ser aguda y rápidamente progresiva. En el caso de los corticoides no aparecen comedones, al contrario que el caso de los anabolizantes (acné verdadero, con todas las lesiones típicas del acné).
- Foliculitis por gramnegativos: suele aparecer en varones jóvenes con tratamientos antibióticos prolongados y se caracteriza por la aparición de pústulas agrupadas, principalmente en la zona de la nariz y de la barba.
MANEJO DEL ACNÉ
El objetivo del tratamiento del acné es reducir el número de lesiones y el impacto (físico y psicológico) de estas, con los menores efectos secundarios posibles.
Es aconsejable informar al paciente8,9 sobre algunos aspectos del tratamiento:
- El tratamiento puede mantenerse durante años (el acné es una enfermedad crónica, pero evoluciona en brotes).
- Los tratamientos tópicos pueden ocasionar una dermatitis irritativa al inicio del mismo, con la sensación de que el cuadro está empeorando.
- Es posible que no se observe mejoría (ni con tratamientos tópicos ni sistémicos) hasta los dos meses de iniciado el tratamiento.
- De ser necesario, se utilizarán cosméticos de base acuosa.
- No es aconsejable la manipulación de las lesiones.
- Hay que evitar lavados agresivos, así como el uso de jabones alcalinos que pueden empeorar las lesiones existentes. Es aconsejable realizar lavados no agresivos con jabones neutros.
- No hay evidencia en el momento actual que justifique un cambio en la dieta del paciente.
Tratamientos tópicos
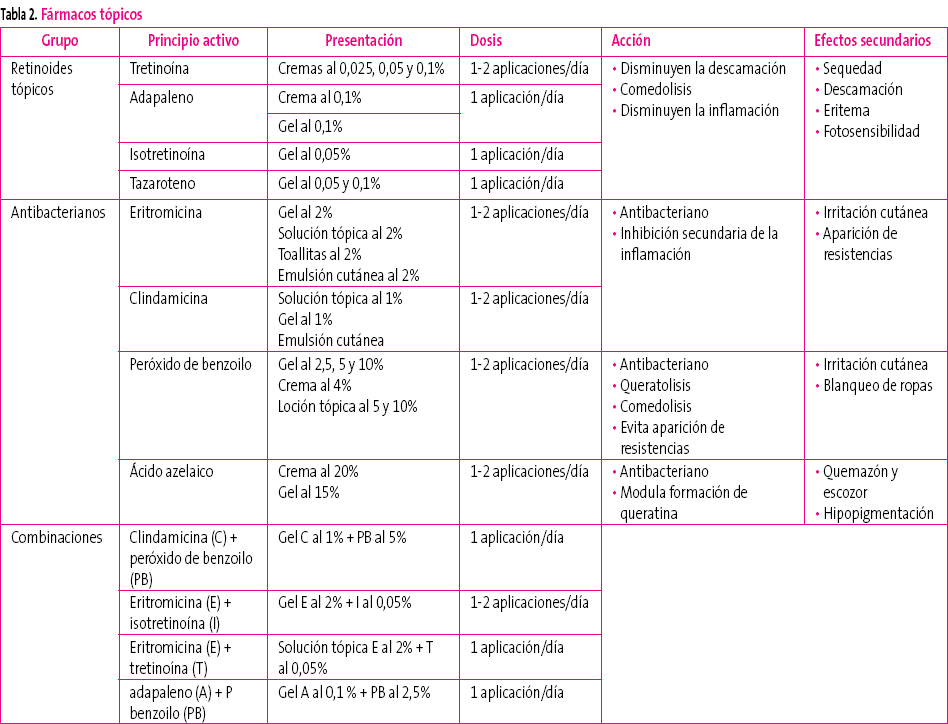
El tratamiento estándar del acné leve o moderado es el tratamiento tópico (tabla 2). Las presentaciones en gel o solución resecan la piel y son útiles en pieles grasas. Las lociones, cremas o ungüentos son útiles para pieles secas.
Tabla 2. Mostrar/ocultar
El tratamiento mínimo debe durar entre seis y ocho semanas. Pueden utilizarse indefinidamente. En el caso de los antibióticos tópicos, dados los problemas de resistencias, esos periodos se pueden acortar.
Retinoides tópicos10
Disminuyen la presencia de comedones y/o pápulas en un 40-70%.
Fármacos muy utilizados en el acné leve-moderado. Se recomienda comenzar con pequeñas dosis y aumentar progresivamente según la respuesta terapéutica y la presencia de efectos secundarios, entre los que destacan la irritación y el eritema. Apenas hay diferencia entre los distintos fármacos. De ellos, el más frecuentemente utilizado es la tretinoína por su bajo coste, aunque parece que el adapaleno11 es menos irritante, con igual eficacia. El tazaroteno es el más eficaz12 pero produce más irritación y es más caro que los otros retinoides tópicos.
Antibióticos tópicos
Disminuyen el número de lesiones inflamatorias en un 45-70%.
Se han utilizado tratamientos tópicos con eritromicina y clindamicina con similares resultados. Producen irritación cutánea.
Otros antibacterianos
El peróxido de benzoilo es, junto con los retinoides tópicos, el tratamiento de elección en el acné leve-moderado. Reduce el número de comedones y lesiones inflamatorias. Puede causar irritación local. La decoloración que produce en ropas y sábanas aconseja su uso por la mañana.
El ácido azelaico es otro agente antibacteriano tópico con similar eficacia a otros tratamientos tópicos12. Produce hipopigmentación, por lo que puede ser útil en aquellos casos en los que existe hiperpigmentación residual.
Combinaciones de tratamientos tópicos
El peróxido de benzoilo, dada su capacidad para evitar la aparición de resistencias de P. acnes, es frecuentemente utilizado en combinación con antibióticos tópicos (también con los antibióticos orales); además, su aplicación conjunta es más eficaz que cada uno de los componentes por separado7.
La aplicación de adapaleno y peróxido de benzoilo también ha demostrado superior eficacia a la de cada uno de los componentes por separado, consiguiendo un efecto más rápido y una mayor reducción del número de lesiones.
Es frecuente el uso simultáneo de peróxido de benzoilo y retinoides tópicos por su mayor eficacia en el tratamiento del acné. En estos casos se suele utilizar el peróxido de benzoilo por las mañanas (evita problemas de decoloración de ropas) y el retinoide por la noche (evita los problemas de fotosensibilidad).
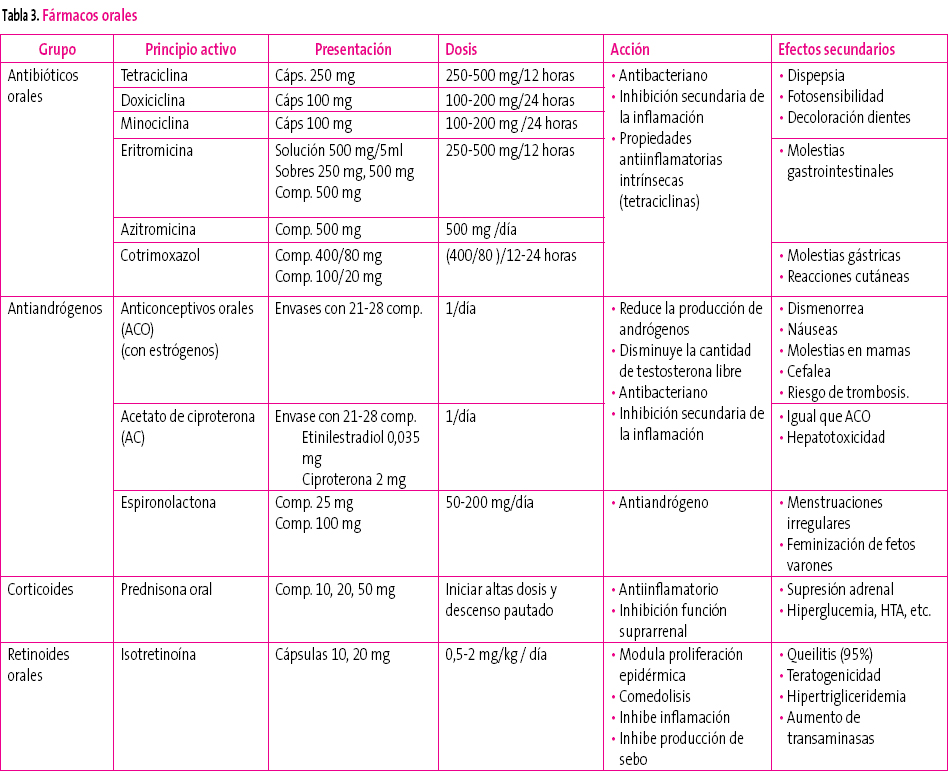
Tratamientos sistémicos
Los antibióticos sistémicos (tabla 3) son el estándar de tratamiento del acné moderado-grave y de las formas resistentes al tratamiento del acné inflamatorio6. Otros tratamientos, como los retinoides orales o los anticonceptivos orales, no son fármacos de primera línea en el tratamiento del acné.
Tabla 3. Mostrar/ocultar
Antibióticos orales
Reducen en un 50-70% el número de lesiones.
Es aconsejable utilizarlos con tratamientos tópicos (retinoides o peróxido de benzoilo).
Tetraciclinas y macrólidos tienen similar eficacia en el tratamiento del acné.
Se prefiere el uso de las tetraciclinas, por la mayor frecuencia de aparición de resistencias con el uso de macrólidos. La tetraciclina se utiliza menos por su menor eficacia6 y por la necesidad de tomar los comprimidos fuera de los horarios de las comidas. La minociclina parece más eficaz que la doxiciclina en reducir P. acnes6, pero tiene mayor riesgo de presentar síndrome lupus-like y es más caro por lo que es utilizado como segunda opción7.
El uso de cotrimoxazol queda reducido a aquellos casos en los que no se puedan utilizar los anteriores, por el mayor riesgo de efectos secundarios.
No hay acuerdo sobre la duración del tratamiento con antibióticos orales. Generalmente son necesarias al menos 6-8 semanas3 de tratamiento para observarse mejoría del cuadro clínico. Una vez conseguido el efecto clínico, se debe proceder a una disminución lenta y progresiva de la dosis hasta suspender el tratamiento (que debe ser mantenido al menos cuatro meses)13.
Terapia hormonal
La terapia hormonal se utiliza como segunda línea de tratamiento en mujeres en las que no se consigue un adecuado control del acné, independientemente de que exista un trastorno hormonal subyacente11.
Los anticonceptivos orales que contienen estrógenos han demostrado su eficacia en el tratamiento del acné en mujeres. La elección del anticonceptivo11 dependerá de las preferencias de la mujer y de los potenciales efectos secundarios, ya que parece que todos ellos tienen la misma eficacia. No se conoce si otros tipos de anticonceptivos con estrógenos (parches, anillos vaginales) son eficaces. No se deben utilizar anticonceptivos que contengan únicamente progestágenos porque pueden empeorar el acné4. La duración mínima del tratamiento será de seis meses. Las recaídas son frecuentes al suspender el tratamiento13.
La espironolactona (50-200 mg/día) y el acetato de ciproterona tienen efecto antiandrógeno. El primero de ellos debe ser utilizado junto con anticonceptivos orales por el riesgo de feminización del feto masculino.
El acetato de ciproterona es utilizado en combinación con estrógenos como anticonceptivo oral durante un periodo mínimo de 2-6 meses. Es más eficaz que las combinaciones habituales de anticonceptivos orales12, pero presenta un riesgo aumentado de tromboembolismo8.
Isotretinoína
Es el tratamiento de elección en acné grave que no responde a tratamiento antibiótico. Se recomiendan tratamientos prolongados (4-6 meses) con los que se consiguen remisiones prolongadas en un 80% de los casos7,5,14.
La biodisponibilidad del fármaco aumenta con las comidas. Para evitar los efectos secundarios puede ser aconsejable comenzar con dosis bajas y aumentar progresivamente. El tratamiento se mantiene hasta conseguir una dosis acumulada de 120-150 mg/kg (por debajo de esa dosis son frecuentes las recaídas y por encima no se ha demostrado mayor eficacia)13.
Son más frecuentes las recaídas en pacientes jóvenes con acné de reciente comienzo, acné en el tronco o mujeres con síndrome de ovario poliquístico.
Hasta un 6% de los pacientes presentan un brote de acné en los primeros dos meses de tratamiento, que a veces precisa tratamiento con corticoides orales o la suspensión temporal del tratamiento.
Se aconsejan controles periódicos de transaminasas y función renal. Está contraindicada su administración conjunta con tetraciclinas.
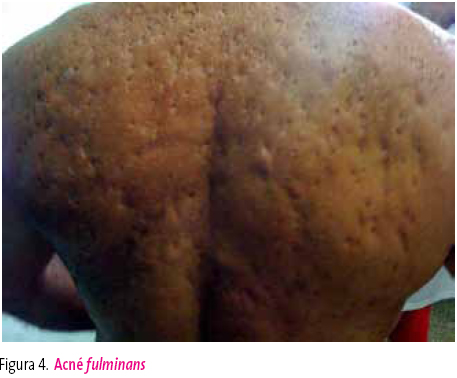
Pueden desencadenar episodios de acné fulminans (figura 4).
Figura 4. Mostrar/ocultar
Pautas de actuación
Predominio de comedones
Se aconseja iniciar el tratamiento con retinoides tópicos o peróxido de benzoilo. Se debe iniciar el tratamiento con las presentaciones con menor concentración para evitar los efectos adversos12 (figura 1).
Figura 1. Mostrar/ocultar
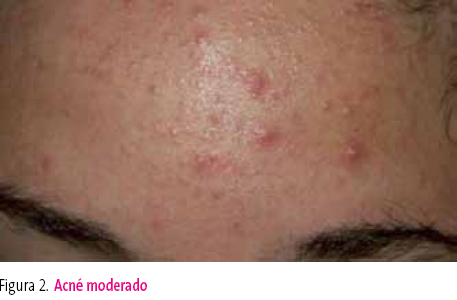
Acné leve-moderado. Pápulas y pústulas
Tratamiento con antibacterianos tópicos. Se puede utilizar un antibiótico tópico junto a un retinoide o a peróxido de benzoilo7. Otra opción es utilizar peróxido de benzoilo por las mañanas y un retinoide tópico por la noche. El tratamiento durará un mínimo de 8-12 semanas y generalmente es necesario un tratamiento de mantenimiento12 (figura 2).
Figura 2. Mostrar/ocultar
Acné moderado-grave
Se debe utilizar un tratamiento antibiótico oral durante un periodo de 6-8 semanas con un descenso lento posterior en la dosis. Parece aconsejable añadir peróxido de benzoilo al tratamiento para prevenir la aparición de resistencias.
El antibiótico elegido será doxiciclina o minociclina. Si no es posible utilizar tetraciclinas, se utilizará un macrólido.
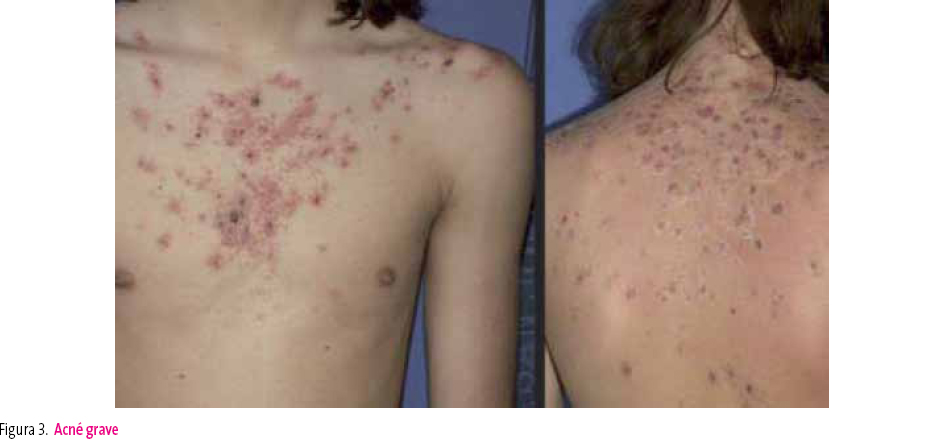
Acné grave
En casos de acné papulonodular grave, fallo de tratamiento o recaídas frecuentes, el tratamiento será isotretinoína. En mujeres, se puede utilizar un tratamiento con anticonceptivos orales, acetato de ciproterona o espironolactona (figura 3).
Figura 3. Mostrar/ocultar
CRITERIOS DE DERIVACIÓN14
La mayoría de los pacientes pueden ser tratados en Atención Primaria. Las indicaciones de derivación son las siguientes:
- Variantes muy graves (acné fulminante).
- Pacientes que puedan beneficiarse de tratamiento con isotretinoína.
- Pacientes con problemas sociales o psicológicos derivados de las lesiones del acné (dismorfofobias).
- Pacientes que han sido ya tratados de un acné moderado-grave y que presentan brotes repetidos, o pacientes con mal control.
- Pacientes en los que se sospechan problemas endocrinológicos subyacentes (ovario poliquístico).
MEDICINA BASADA EN LA EVIDENCIA
A continuación se señala la calidad de la evidencia de algunas de las recomendaciones que se hacen. El nivel de evidencia se pone entre paréntesis6.
- Los retinoides tópicos son útiles en el tratamiento del acné (nivel 1).
- La combinación de fármacos tópicos (retinoides con peróxido de benzoilo o antibióticos con peróxido de benzoilo o retinoides) ha demostrado ser más eficaz que cualquiera de los fármacos por separado (nivel 1).
- La doxiciclina y la minociclina son más eficaces que la tetraciclina (nivel 1).
- Los anticonceptivos orales que contienen estrógenos son eficaces en el tratamiento del acné (nivel 1).
- Los anticonceptivos orales que contienen acetato de ciproterona como progestágeno son más eficaces que otros anticonceptivos orales en el tratamiento del acné (nivel 1).
- La isotretinoína es el tratamiento de elección en el acné noduloquístico grave (nivel 1).
- La isotretinoína está indicada en el tratamiento de pacientes con acné moderado que no responde adecuadamente al tratamiento, pacientes con graves alteraciones psicológicas, pacientes con cicatrices graves o pacientes con acné extenso que afecta a tronco y cara (nivel 3).
AGRADECIMIENTOS
A la doctora Yolanda Gilabert, de la Unidad de Dermatología del Hospital San Jorge de Huesca, por la autorización para utilizar las figuras 2 y 3 que aparecen en este artículo y que fueron publicadas en su trabajo Gilabert Y. Dermatología pediátrica: ¿qué hay de nuevo en el acné? Rev Pediatr Aten Primaria. 2009;11(Supl 17):s303-s316.

BIBLIOGRAFÍA
- Simpson NB, Cunliffe WJ. Disorders of the sebaceous glands. En: Burns T, Breathnach S, Cox N, Griffiths C (eds.). Rook’s Textbook of Dermatology, 7th ed. Melborne: Blackwell Publishing Company; 2004. p. 43-75.
- Davidovici B, Wolf R. The role of diet in acné: facts and controversies. Clin Dermatol. 2010;28:12-6.
- Feldman S, Careccia RE, Barham KL, Hancox J. Diagnosis and treatment of acné. Am Fam Physician. 2004;69(9):2123-30 [en línea]. Disponible en: http://www.aafp.org/afp/2004/0501/p2123.html
- ICSI Acne Working Group. Health care guideline: acné management, 3rd ed. Bloomington, MN: Institute for Clinical Systems Improvement; 2006 [en línea]. Disponible en: www.icsi.org/acne/acne_management_3.html
- Sociedad Argentina de Dermatología, Consenso sobre Acné. 2005 [en línea]. Disponible en: http://www.sad.org.ar/revista/pdf/acné.pdf
- Strauss JS, Krowchuk DP, Leyden JJ, Lucky AW, Shalita AR, Siegfried EC et al. Guidelines of care for acné vulgaris management. J Am Acad Dermatol. 2007 [en línea] [consultado en septiembre de 2011]. Disponible en: http://www.aad.org/education-and-quality-care/clinical-guidelines/current-and-upcoming-guidelines
- Bershad S. In the clinic: Acne. Ann Intern Med. 2008;149(1):ITC1-1-ITC1-16.
- CADIME. Acné: Tratamiento. Bol Ter Andal. 2010;26 [en línea]. Disponible en: http://www.easp.es/web/documentos/BTA/00016052documento.pdf
- Grimalt Santacana R. Acné. En: Asociación Española de Pediatría 2006 [en línea]. Disponible en: http://www.aeped.es/protocolos/dermatologia/uno/acne.pdf
- Zaenglein A. Topical retinoids in the treatment of acné vulgaris. Semin Cutan Med Surg. 27:177-82.
- Kraft J, Freiman A. Management of acné. CMAJ 2011. DOI:10.1503/cmaj.090374
- Haider A, Shaw JC. Treatment of acné vulgaris. JAMA. 2004;292:726-35 [en línea]. Disponible en: http://jama.ama-assn.org/content/292/6/726.full.pdf+html
- Katsambas A, Papakonstatinou A. Acne: Systemic Treatment. Clin Dermatol. 2004;22:412-8.
- Gómez-Flores M, García-Hidalgo L, Fierro-Arias L, Ruiz-Ávila J, Herz-Ruelas M, Garza-Gómez J. Uso de isotretinoína en acné común. Declaración de posición conjunta. Rev Med Inst Mex Seguro Soc. 2011;49:281-8.
- National Institute for Clinical Excellence. Referral Advice. A guide to appropiate referral from general to specialist services. 2001 [en línea] [consultado en octubre de 2011]. Disponible en: http://www.nice.org.uk/media/94D/BE/Referraladvice.pdf
LECTURAS RECOMENDADAS
- Strauss JS, Krowchuk DP, Leyden JJ, Lucky AW, Shalita AR, Siegfried EC et al. Guidelines of care for acné vulgaris management. J Am Acad Dermatol. 2007 [en línea] [consultado en septiembre de 2011]. Disponible en: http://www.aad.org/education-and-quality-care/clinical-guidelines/current-and-upcoming-guidelines
Última guía clínica sobre acné publicada por la academia americana de Dermatología.