Sumario
Del síntoma al diagnóstico diferencial
2011, vol. 4, nº 4
Palpitaciones en Pediatría
Autores: Ortigado Matamala A1
1 Cardiólogo pediátrico. Unidad de Cardiología Pediátrica. Servicio Pediatría. Hospital Universitario Guadalajara. Profesor de la Facultad de Medicina, Universidad de Alcalá de Henares. Madrid (España).
1 Cardiólogo pediátrico. Unidad de Cardiología Pediátrica. Servicio Pediatría. Hospital Universitario Guadalajara. Profesor de la Facultad de Medicina, Universidad de Alcalá de Henares. Madrid (España).
PUNTOS CLAVE
- La consulta por palpitaciones no es infrecuente en Pediatría de Atención Primaria, generalmente de carácter benigno, pero la posibilidad de tratarse de una arritmia patológica, genera gran preocupación.
- El diagnóstico clínico de las palpitaciones se basa en una detallada anamnesis y una correcta exploración física, confirmando la estabilidad hemodinámica.
- El electrocardiograma (ECG) es la prueba complementaria básica en el diagnóstico, al alcance en el centro de salud y su correcta interpretación es esencial.
- La actitud del pediatra dependerá del tipo de arritmia y de la situación hemodinámica del paciente, y el tratamiento variará desde no hacer nada, hasta derivar con carácter urgente al hospital con un traslado adecuado.
CASO CLÍNICO
Acude a la consulta un niño de ocho años, sin antecedentes de interés que estando previamente sano, presenta hace 20 minutos, mientras caminaba, unas palpitaciones de aparición brusca, refiere molestias en el pecho y nota que el corazón le late muy deprisa, no se ha mareado y en todo momento está consciente. No presenta ninguna enfermedad asociada, está afebril, no toma ninguna medicación, ni tampoco refiere ingesta de ninguna sustancia tóxica.
En la exploración física, el niño muestra ansiedad, se encuentra consciente, está bien perfundido y sin signos de distrés respiratorio. No presenta exantemas, ni lesiones ni puntos dolorosos en el tórax. El precordio se nota hiperdinámico, con la punta cardiaca en taquicardia. El pulso central (arteria braquial) es regular pero rápido, a 230 lpm, la temperatura es de 36,4 °C, la tensión arterial 105/50 de mmHg y la saturación de oxígeno del 99%.
En la auscultación está taquicárdico a 220 lpm (coincide con el pulso central), sin soplos y la ventilación pulmonar es normal, sin crepitantes. El resto de la exploración es normal, sin hepatomegalia.
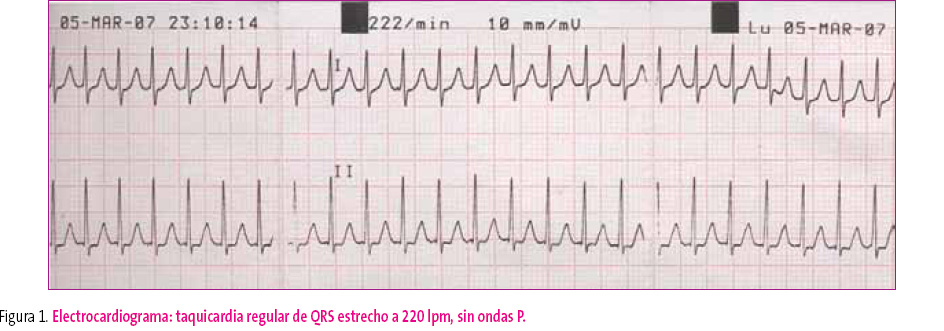
El ECG de superficie muestra una taquicardia de QRS estrecho, regular, a 220 lpm, sin ondas P (figura 1).
Figura 1. Mostrar/ocultar
Anamnesis y exploración clínica dirigidas
Las palpitaciones en Pediatría no son un motivo de consulta infrecuente en Atención Primaria, generalmente tienen un carácter benigno y generalmente están asociadas a procesos banales (fiebre, nerviosismo, dolor…), pero la posibilidad de indicar una enfermedad cardiaca en el niño genera una gran preocupación en los padres. La función del pediatra es clave, pues con una anamnesis completa, una exploración física correcta y la interpretación del ECG se puede afrontar un caso de palpitaciones y tomar la decisión más apropiada1,2.
En la anamnesis hay que destacar que se trata de un niño sano, sin enfermedad que pudiera condicionar la clínica (cardiopatía congénita), ni tampoco existe un antecedente de ingesta de tóxicos (cocaína, anfetamina, cafeína…) o fármacos (salbutamol, teofilina, anticolinérgicos…).
Respecto a las características de las palpitaciones, es muy importante el comienzo brusco y no gradual de la sensación de taquicardia, no hay un factor desencadenante claro (fiebre, ejercicio…), y el niño en todo momento está consciente.
En la exploración física destaca la taquicardia regular (confirmada por pulso central y auscultación cardiaca), con estabilidad hemodinámica (buenos pulsos centrales, tensión arterial y saturación de oxígeno normal), sin signos de insuficiencia cardiaca derecha (no hepatomegalia) ni izquierda (no disnea, ni crepitantes en la auscultación pulmonar).
¿CÚAL ES LA CAUSA CARDIOLÓGICA MÁS FRECUENTE DE PALPITACIONES EN PEDIATRÍA?
Las extrasístoles son la causa más frecuente de palpitaciones. Las extrasístoles son latidos prematuros, adelantados al ritmo sinusal, cuyo origen pueden ser supraventricular (auricular o nodal) o ventricular1. El paciente puede notar la palpitación por la extrasístole, o por el latido posterior más intenso tras la pausa compensadora, pero no taquicardia sostenida. La extrasístole produce una sensación de palpitación aislada (“un vuelco del corazón”, “un brinco”). Nuestro paciente notaba palpitaciones pero además con sensación de taquicardia.
La extrasístole supraventricular es una contracción prematura que se produce antes del siguiente latido normal, con origen en las aurículas (onda P anormal, su eje y el intervalo PR depende de su origen) o en el nodo AV (onda P ausente o retrógrada tras el QRS), el complejo QRS es normal, estrecho y la pausa compensadora es incompleta (la longitud de dos ciclos incluyendo el de la extrasístole es menor que la suma de dos ciclos sinusales normales). Las extrasístoles supraventriculares son frecuentes en niños sanos, sobre todo en recién nacidos; no tienen repercusión clínica y no precisan tratamiento.
Las extrasístoles auriculares bloqueadas o no conducidas son la causa más frecuente de pausas en el ritmo cardiaco y no deben confundirse con la arritmia respiratoria sinusal. Arritmia respiratoria sinusal es la arritmia más frecuente en pediatría y consiste en el cambio de la frecuencia cardiaca con la respiración, aumenta con la inspiración y disminuye con la espiración, siempre en ritmo sinusal. Es un fenómeno normal por los cambios del tono vagal en relación con la respiración, que disminuye en la inspiración (aumenta la frecuencia cardiaca) y aumenta en la espiración (disminuye la frecuencia cardiaca). Esta arritmia es benigna, no implica cardiopatía alguna.
La extrasístole ventricular debe diferenciarse de la extrasístole supraventricular, que también es una contracción prematura, pero originada en los ventrículos, el QRS es ancho y atípico, su morfología depende de su origen (si el origen es en el ventrículo izquierdo, el QRS ancho tiene morfología de bloqueo de rama derecha; mientras que si se origina en el ventrículo derecho, el QRS tiene imagen de bloqueo de rama izquierda), la pausa compensadora es completa y la onda T tiene el eje invertido al del QRS.
Las extrasístoles ventriculares aisladas y que desaparecen con el ejercicio suelen ser benignas. Sin embargo las extrasístoles ventriculares deben tenerse en consideración y derivar al cardiólogo si2:
- Son frecuentes, sobre todo agrupas en parejas (bigeminismo).
- Son multifocales (diferentes morfologías del QRS).
- Aumentan con el ejercicio.
- Existe antecedente personal de cardiopatía congénita o adquirida.
- Existe antecedente familiar de síncope o muerte súbita.
¿SE DEBE PLANTEAR ALGÚN TIPO DE PRUEBA COMPLEMENTARIA PARA ESTUDIAR A UN PACIENTE CON PALPITACIONES Y TAQUICARDIA?
El ECG de superficie de 12 derivaciones es la prueba complementaria clave para el diagnóstico de la arritmia. El ECG está al alcance del pediatra en el centro de salud y su correcta interpretación determinará la actitud médica frente al paciente.
¿CÓMO SE DEBE REALIZAR LA INTERPRETACIÓN DE UNA ARRITMIA EN EL ECG?
El estudio detallado de una arritmia es a veces muy complejo y no es objetivo de este trabajo. Sin embargo, una interpretación básica de una arritmia puede ser realizada con un ECG de superficie. Un esquema sencillo pero completo para la valoración de una arritmia consta de ocho pasos.
El esquema de estudio de una arritmia en el ECG es el siguiente2:
- Paso 1: determinar la frecuencia cardiaca.
- Paso 2: determinar el ritmo del ventrículo, ¿es una arritmia regular o irregular? Comparar los intervalos R-R y ver si son iguales (regular) o no (irregular).
- Paso 3: identificar y analizar las ondas P, ¿hay ondas P?, ¿son sinusales o no?
- Paso 4: determinar la relación aurícula-ventrículo, ¿después de cada onda P hay un complejo QRS?, ¿cómo es el intervalo PR, constante o varía?
- Paso 5: identificar y analizar los complejos QRS, ¿son iguales todos los complejos QRS?, ¿están ensanchados?
- Paso 6: determinar el origen de la arritmia, ¿es sinusal, auricular, nodal o ventricular?
- Paso 7: identificar la arritmia.
- Paso 8: valorar el significado de la arritmia. En nuestro caso, ¿se deriva o no al hospital?
El ECG de nuestro caso (figura 1) muestra una taquicardia (frecuencia cardiaca de 220 lpm) con QRS estrechos y regulares, no se identifican ondas P, por lo tanto, realizamos el diagnóstico de taquicardia supraventricular (TSV).
¿POR QUÉ SE PRODUCE LA TAQUICARDIA SUPRAVENTRICULAR?
Existen dos mecanismos fisiopatológicos de producción de taquicardia supraventricular, por automatismo y por reentrada. La taquicardia supraventricular puede aparecer sin causa aparente en personas sanas de cualquier edad y sin cardiopatía congénita estructural subyacente3.
El mecanismo por aumento del automatismo se debe a la presencia de un foco ectópico, en la aurícula o en el nodo, que genera los impulsos, inicialmente son asintomáticas. Pueden ceder espontáneamente, pero muchas son incesantes y refractarias al tratamiento antiarrítmico y provocan insuficiencia cardiaca.
El mecanismo por fenómeno de reentrada se producen por alteración en la conducción del impulso por la presencia de una vía accesoria o doble vía. Una extrasístole auricular puede desencadenar una taquicardia dentro del circuito. Es el mecanismo más frecuente. La reentrada puede estar a nivel aurículoventricular (macroentrada por vía accesoria, como por ejemplo el síndrome de Wolff-Parkinson-White), o a nivel del nodo auriculoventricular (microentrada por doble vía).
¿QUÉ DIAGNÓSTICO DIFERENCIAL DEBE PLANTEARSE?
La taquicardia de QRS estrecho, pueden ser debidas a4:
- Taquicardia sinusal: taquicardia con ritmo sinusal con frecuencia más rápida que el límite superior de lo normal (> 120 lpm), por un aumento del automatismo del nodo sinusal que suele ser secundario (fiebre, hipovolemia, insuficiencia cardiaca, fármacos, hipertiroidismo…).
- Taquicardia auricular ectópica: taquicardia por aumento del automatismo con origen auricular, presenta onda P pero diferente a la P sinusal, se inicia y desparece de forma gradual (“calentamiento y enfriamiento”), puede presentar bloqueo auriculoventricular de 2° (algún latido auricular no se continúa con un latido ventricular). La frecuencia puede variar (120-300 lpm).
- Taquicardia ectópica de la unión (no paroxística): taquicardia 120-200 lpm por aumento el automatismo a nivel nodal, se inicia y finaliza de forma gradual, es una taquicardia regular con intervalos RR iguales, no se ven ondas P, puede haber ondas P´ retrógradas y disociación AV (frecuencia ventricular mayor que frecuencia auricular).
- Taquicardia nodal paroxística (taquicardia de la unión auriculoventricular): taquicardia por reentrada en el nodo AV, es una taquicardia muy rápida (240 ± 40 lpm) y regular (RR iguales). Pueden verse ondas P´ retrógradas.
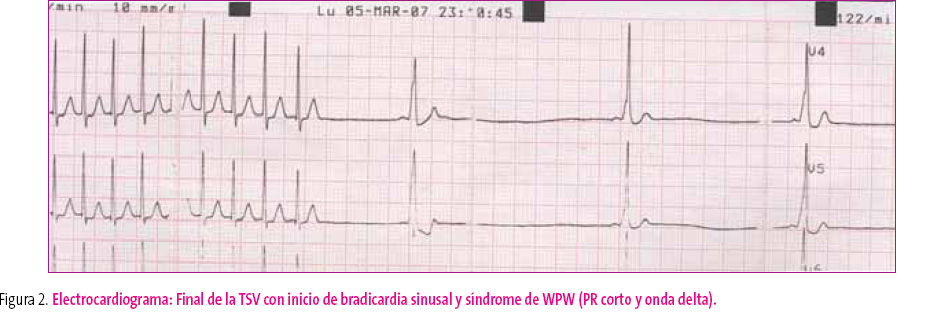
- Taquicardia auriculoventricular paroxística (preexcitación de Wolf-Parkinson-White): taquicardia por reentrada por vía accesoria AV, es una taquicardia muy rápida (240 + 40 lpm) y regular (RR iguales). Pueden verse ondas P´ retrógradas. Esta taquicardia es similar a la taquicardia nodal paroxística, solo se podrán diferenciar tras la conversión, y al pasar a ritmo sinusal, e identificar un intervalo PR corto y onda delta en el QRS (empastamiento inicial del QRS ancho). (figura 2).
Figura 2. Mostrar/ocultar
¿QUÉ SE DEBE HACER?
Lo primero es confirmar que el paciente se encuentra en situación hemodinámica estable (ver nivel de conciencia, perfusión tisular, tensión arterial y saturación de oxígeno), colocar al paciente el decúbito supino, colocar monitor de pulsioximetría (frecuencia cardiaca y saturación de oxígeno), canalizar una vía venosa periférica en miembro superior (la más cercana al corazón), tener preparado la administración de oxígeno, maletín de RCP y desfibrilador5,6.
En pacientes en situación hemodinámica estable se debe proceder de la siguiente manera7,8:
Maniobras vagales
Producen un bloqueo AV transitorio: aplicación de frío en la cara durante 15-30 segundos (hielo, agua fría), maniobra de Valsalva (espiración forzada), masaje carotídeo (solo en niños mayores), la presión sobre el globo ocular está contraindicada en Pediatría.
En nuestro caso, tras aplicar agua fría a la cara, la TSV cedió bruscamente y apareció una bradicardia con un intervalo PR corto y onda delta diagnóstico de síndrome de Wolff-Parkinson-White (figura 2).
Adenosina
Fármaco de primera elección en la TSV, bloquea de forma transitoria en nódulo AV, tiene una vida media muy corta de 5-10 segundos (administración en bolo en vía venosa periférica lo más cercana al corazón).
- Dosis inicial: 100 µg/kg, ya no se recomienda dosis de 50 µg (máximo 6 mg) IV rápido y seguido de bolo de 5-10 ml de SSF.
- Dosis sucesivas: si no cede la taquicardia, repetir cada dos minutos con dosis crecientes, 200 µg/kg, 300 µg/kg (máximo 12 mg).
- Efectos secundarios: rubor, náusea, vómito, dolor torácico, asistolia transitoria.
- Presentación: Adenocor® (ampollas 6 mg/2 ml), podemos diluir 0,5 ml (1,5 mg) en 14,5 ml de SSF y así tenemos 100 µg/ml.
Flecainida
Es un antiarrítmico clase I, tipo C, bloqueo canales del sodio.
- Dosis: 1,5-2 mg/kg IV en diez minutos.
- Efectos secundarios: agitación, temblor, visión borrosa, mareos, ensanchamiento del QRS, taquiarritmias ventriculares, dolor precordial, leucopenia, trombopenia, ictericia.
- Presentación: Apocard® (ampollas 150 mg/15 ml, concentración 10 mg/ml).
Procainamida
Es un antiarrítmico clase I, tipo A, bloqueo canales del sodio.
- Dosis de carga en niños < 1 año: 7-10 mg/kg IV en 30 minutos.
- Dosis de carga en niños > 1 año: 15 mg/kg IV en 30 minutos.
- Perfusión continua: 40 µg/kg/min.
- Efectos secundarios: efecto inotrópico negativo, alarga el intervalo QT, bloqueo AV, alteraciones hematológicas.
- Presentación: Biocoryl® (vial 1g/10 ml, concentración 100 mg/ml).
Amiodarona
Antiarrítmico clase III, bloqueo canales del potasio.
- Dosis bolo: 5 mg/kg IV en 20 minutos (se puede repetir hasta máximo 20 mg/kg).
- Dosis perfusión: 10 mg/kg/día.
- Efectos secundarios: hipotensión, naúseas, vómitos, ataxia, bradicardia, bloqueo AV, taquicardia torsade de pointes, pancitopenia
- Presentación: Trangorex® (ampollas 150mg/3ml, se puede diluir en suero glucosado 5%)
Verapamil
Antiarrítmico clase IV, antagonista del calcio.
- Contraindicaciones: niños menores de un año (riesgo de apnea, hipotensión, shock), insuficiencia cardiaca, sospecha de síndrome WPW (puede provocar fibrilación ventricular), uso de betabloqueantes.
- Dosis: 0,1-0,3 mg/kg IV en 1-2 minutos (dosis máxima 10 mg).
- Presentación: Manidon® (ampollas 5 mg/2 ml, concentración 2,5 mg/ml).
- Valoración de la vía aérea y asegurar ventilación y oxigenación.
-
Cardioversión sincronizada (la descarga coincide con la onda R del ECG y no en la fase de repolarización, para evitar el riesgo de fibrilación ventricular).
- Usar palas adecuadas: en niños < 1 año o con peso < 10 kg usar palas pediátricas de 4,5 cm; en niños > 1 año o con peso > 10 kg usar palas de adulto de 8-13 cm.
- Posición de las palas: una en el hemitorax derecho a nivel infraclavicular y la otra en hemitorax izquierdo a nivel línea axilar anterior (punta cardiaca).
- Previo: sedación (ketamina 1-2 mg/kg IV, midazolam 0,1-0,2 mg/kg IV), colocar sonda nasogástrica (aspirar contenido gástrico y evitar el vómito).
- Dosis: 0,5 julios/kg, se puede aumentar hasta 2 julios/kg.
-
Secuencia:
- Aplicar gel conductor a las palas.
- Encender el desfibrilador.
- Colocar modo “SYNC” (el aparato se enciende por defecto en modo “NO SYNC”).
- Seleccionar la dosis de energía (0,5-2 julios/kg).
- Cargar el desfibrilador hasta la energía indicada.
- Apartar a todo el personal y a uno mismo, avisar y comprobar.
- Verificar el ritmo cardiaco previo a la descarga.
- Presionar con firmeza las palas contra el pecho del paciente y oprimir simultáneamente los dos botones de descarga (o el botón único del desfibrilador “manos libres”), hasta que se produzca esta (el aparato necesita detectar varios QRS para sincronizar y descargar).
- Evaluar de nuevo el ritmo del monitor (se puede usar las palas como electrodos).
- Una vez estabilizado al paciente se debe realizar el transporte del paciente al hospital con los medios adecuados y personal sanitario.
BIBLIOGRAFÍA
- Walsh EP, Berul CI, Triedman JK. Cardiac Asshytmias. En: Keane JF, Lock JE, Fyler DC (eds.). NADAS´ Pediatric Cardiology. Philadelphia: Elsevier; 2006. p. 477-524.
- Ortigado A. Aspectos básicos del ECG. En: Muñoz MT, Hidalgo MI, Clemente J (eds.). Pediatría Extrahospitalaria, Fundamentos Clínicos Para Atención Primaria. Madrid: Ergon; 2008. p. 539-44.
- Balaguer M, Jordán I, Caritg J, Cambra FJ, Prada F, Palomeque A. Taquicardia paroxística supraventricular en el niño y el lactante. An Pediatr (Barc). 2007;67:133-8.
- Tamariz-Martel A. Arritmias cardiacas. Taquicardia. En: Casado J, Serrano A (eds.). Urgencias y tratamiento del niño grave. Madrid: Ergon; 2007.
- Calvo C, Manrique I, Rodríguez A, López-Herce J. Reanimación cardiopulmonar básica en Pediatría. An Pediatr (Barc). 2006;65(3):241-51.
- Castellanos A, Rey C, Carrillo A, López-Herce J. Reanimación cardiopulmonar avanzada en Pediatría. An Pediatr (Barc). 2006;65(4):342-63.
- Grueso J. Tratamiento farmacológico de las arritmias en niños. An Pediatr Contin. 2007;5(5):238-88.
- Dubin AM. Antiarrhythmic medications. En: Munoz R, Schmitt CG, Roth SJ, da Cruz E (eds.). Handbook of Pediatric Cardiovascular Drugs. London: Springer; 2008. p. 150-89.
- Villalba J. Arritmias. En: Caravaca A (ed.). El ABC de la Resucitación Cardiopulmonar Pediátrica. Madrid: Aran; 2008. p. 225-56.