Sumario
El rincón del residente
2012, vol. 5, nº 4
Presentación atípica de la púrpura de Schönlein-Henoch
Autores: Berzosa López R1, Ledesma Albarrán JM2, Núñez Cuadros E3, Gutiérrez Schiaffino G4, García-Caro García E5
1 MIR de Pediatría. Hospital Materno Infantil Carlos Haya. Málaga (España).
2 Pediatra de AP. Tutora de MIR de Pediatría. CS Las Delicias. Málaga (España).
3 FEA de Pediatría. Hospital Materno Infantil Carlos Haya. Málaga (España).
4 MIR de Pediatría. Hospital Materno Infantil Carlos Haya. Málaga (España).
5 Pediatra de AP. Tutora de MIR de pediatría. CS El Palo. Málaga (España).
1 MIR de Pediatría. Hospital Materno Infantil Carlos Haya. Málaga (España).
2 Pediatra de AP. Tutora de MIR de Pediatría. CS Las Delicias. Málaga (España).
3 FEA de Pediatría. Hospital Materno Infantil Carlos Haya. Málaga (España).
4 MIR de Pediatría. Hospital Materno Infantil Carlos Haya. Málaga (España).
5 Pediatra de AP. Tutora de MIR de pediatría. CS El Palo. Málaga (España).
INTRODUCCIÓN
La tumefacción escrotal aguda o "escroto agudo" es la urgencia médico-quirúrgica más relevante en la infancia. Comprende una serie de cuadros clínicos caracterizados por dolor acompañado de tumefacción y signos inflamatorios (calor, rubor) a nivel escrotal1,2.
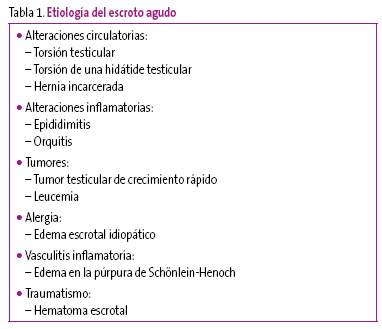
Aunque la etiología de este cuadro clínico es muy variada (Tabla 1), las principales causas son los procesos isquémicos e inflamatorios, responsables del 85-90% de los casos. Incluyen: la torsión testicular (45%), la torsión de la hidátide (35%) y la orquioepididimitis (15%)2,3.
Tabla 1. Mostrar/ocultar
Es importante una valoración urgente con el fin de descartar torsión testicular o hernia inguinal incarcerada, que precisan un tratamiento quirúrgico inmediato4.
La púrpura de Schönlein-Henoch (PSH) constituye una causa poco común en el diagnóstico diferencial de un escroto agudo. Debe considerarse sobre todo en pacientes con diagnóstico previo de PSH y que ya tengan otras manifestaciones de la enfermedad como el rash característico, dolor abdominal o artralgia. En estos pacientes, la afectación testicular puede presentarse, dependiendo de las series, hasta en un 15% de los casos. Sin embargo, el compromiso testicular como primer síntoma de la enfermedad es mucho menos frecuente (1-2%)5.
CASO CLÍNICO
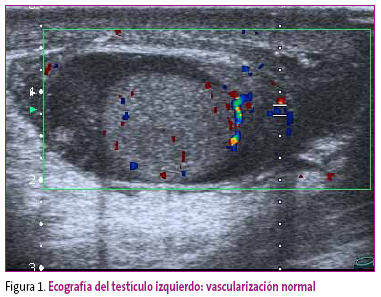
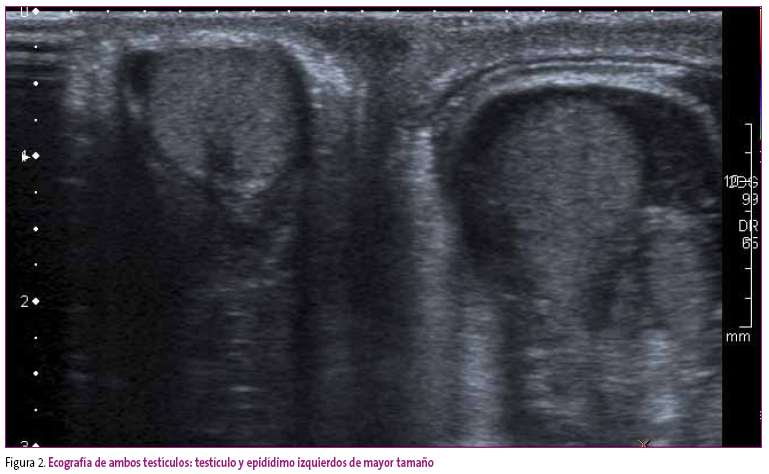
Paciente de ocho años que acude al Servicio de Urgencias del hospital por presentar dolor e inflamación testicular izquierda en aumento desde hace 24 horas. Se encuentra afebril y sin otra sintomatología asociada. No tiene antecedentes de patología urológica ni refiere traumatismo testicular en los últimos días. A la exploración física presenta buen estado general, abdomen no doloroso y ausencia de lesiones cutáneas. A nivel genital destaca aumento de volumen, enrojecimiento, calor local con dolor intenso a la manipulación del teste y el epidídimo izquierdos, así como hidrocele reactivo, con teste contralateral normal. El reflejo cremastérico está presente de forma bilateral. Se realiza ecografía testicular (Figuras 1 y 2) que muestra epidídimo y teste izquierdo aumentado de tamaño con flujo testicular conservado y edema del saco escrotal; testículo derecho sin alteraciones. El paciente es diagnosticado de orquiepididimitis e inicia tratamiento con analgesia y amoxicilina-clavulánico vía oral.
Figura 1. Mostrar/ocultar
Figura 2. Mostrar/ocultar
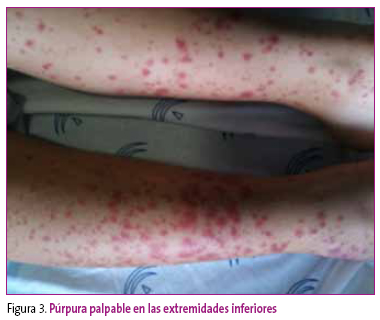
A las 24 horas vuelve a consultar por persistir el cuadro de dolor e inflamación, esta vez de ambos testículos, y por la aparición de dolor abdominal, vómitos alimentarios y erupción cutánea en miembros inferiores. En la exploración presenta aceptable estado general, con dolor a la palpación del abdomen sin signos de irritación peritoneal. A nivel genital persisten la tumefacción y el eritema del testículo izquierdo, con afectación del testículo contralateral, presentando intenso dolor a la palpación de ambos testículos y reflejo cremastérico bilateral presente. A nivel cutáneo se objetiva un rash purpúrico de predominio en nalgas y raíz de miembros inferiores (Figura 3).
Figura 3. Mostrar/ocultar
Se solicita una analítica sanguínea para descartar trombopenia y/o alteraciones de la coagulación; los resultados son normales, por lo que es diagnosticado finalmente de PSH con compromiso testicular como manifestación inicial. Se solicita también una analítica de orina que descarta afectación renal. Dada la repercusión clínica del edema escrotal, se decide iniciar corticoterapia en dosis de 1 mg/kg en pauta corta durante cinco días, además de analgesia vía oral, con buena evolución posterior, sin aparición de otras manifestaciones sistémicas de PSH.
DISCUSIÓN
La PSH es la vasculitis más frecuente en Pediatría. Se caracteriza por la inflamación de vasos de pequeño calibre, mediada por inmunocomplejos que contienen IgA. La etiopatogenia continúa siendo desconocida, aunque se ha asociado a infecciones virales y bacterianas previas, destacando con frecuencia el antecedente de una infección respiratoria de vías superiores producida por el Streptocccus beta hemolítico grupo A. También destacan las infecciones producidas por M. pneumoniae, Legionella, Yersinia, H. pylori, Haemophilus parainfluenzae y Bartonella henselae, así como el virus de la varicela, de las hepatitis B y C, rubeola, sarampión, citomegalovirus, parvovirus B19, adenovirus y virus de Epstein-Barr entre otros. También ha sido relacionada con fármacos (antibióticos betalactámicos, macrólidos y diversos analgésicos y antiinflamatorios no esteroideos), alimentos, exposición al frío y picaduras de insectos6.
El diagnóstico de la PSH es eminentemente clínico y se basa en los criterios de Ankara 20087. Estos incluyen a la púrpura palpable como criterio mandatorio y al menos uno de los cuatro siguientes: histología compatible (vasculitis leucocitoclástica y/o glomerulonefritis proliferativa con depósitos predominantes de IgA), dolor abdominal agudo, artritis o artralgias y afectación renal; este último condiciona el factor pronóstico de la enfermedad. También se puede acompañar de manifestaciones extrarrenales del sistema genitourinario, debido a vasculitis de los vasos escrotales, provocando inflamación y hemorragia a nivel de los testículos, de la hidátide de Morgagni, del apéndice testicular, del cordón espermático, del epidídimo o de la pared escrotal, dando lugar a un cuadro clínico de "escroto agudo"8,9. En este caso, los síntomas principales son el edema y el eritema escrotal que aparecen en el 88% de los pacientes, así como el dolor testicular agudo en el 69%, acompañado de síntomas vegetativos (náuseas, vómitos...) en la mitad de los pacientes.
El compromiso testicular es raro como forma inicial de presentación, por lo que la mayoría de los pacientes que consultan por este motivo tienen el diagnóstico previo de la enfermedad. Cuando la afectación testicular precede a las lesiones cutáneas, su diagnóstico puede resultar dificultoso y se debe plantear el diagnóstico diferencial con la torsión del cordón espermático, ya que esta requiere un manejo quirúrgico de urgencia. En este caso, se hace imperativo realizar una ecografía-Doppler10.
Los hallazgos ecográficos más específicos de este cuadro de vasculitis inflamatoria son, según las diferentes series publicadas: el aumento del tamaño del testículo y/o el epidídimo con alteración de la morfología epididimaria (forma circular), el flujo testicular conservado o aumentado, y la presencia de hidrocele. Por el contrario, la ecografía Doppler en la torsión testicular revelará una disminución del flujo sanguíneo en el testículo afecto. Es conveniente resaltar que estos signos son observador-dependientes, por lo que siempre debe predominar la impresión clínica ante la decisión quirúrgica11. En nuestro caso no fue preciso explorar quirúrgicamente los testículos, porque la ecografía no planteaba duda alguna con la imagen típica de torsión testicular. Dado que los hallazgos ecográficos en toda vasculitis inflamatoria son indistinguibles de los de la orquioepididimitis, y teniendo en cuenta que en nuestro paciente no existían al principio otras manifestaciones sistémicas de PSH, el cuadro se etiquetó inicialmente como de infección testicular u orquioepididimitis y se inició tratamiento antibiótico. Fue preciso esperar a la evolución natural del cuadro clínico para llegar al diagnóstico definitivo de PSH con compromiso testicular como manifestación inicial.
El curso natural de la PSH es autolimitado, y el compromiso testicular no supone un incremento de la gravedad de la enfermedad, de la duración de los síntomas, ni de mayor probabilidad de recurrencia; por todo ello, debe mantenerse una conducta expectante instaurando tratamiento sintomático, y solo se debe realizar una exploración quirúrgica cuando no se pueda descartar fehacientemente la presencia de torsión testicular. Continúa siendo controvertido el uso de corticoides, ya que en algunos estudios retrospectivos no se han observado diferencias en la evolución entre los tratados y los no tratados con corticoides sistémicos12,13. En nuestro caso, debido a la importante afectación a nivel genitourinario y el disconfort que ello ocasionaba en el niño, se decidió iniciar corticoterapia sistémica. Desconocemos si la buena evolución posterior fue debida a la evolución natural de la enfermedad o al inicio de los corticoides.
Como conclusión y teniendo en cuenta lo anteriormente descrito, queremos resaltar:
- La posibilidad de inicio de la vasculitis de Schönlein-Henoch como un cuadro escrotal agudo, siendo imprescindible la alta sospecha diagnóstica por parte del profesional, así como estar atentos ante la aparición de otras manifestaciones sistémicas.
- La utilidad de la ecografía testicular como técnica de imagen para realizar el diagnóstico diferencial con la torsión aguda del cordón espermático, evitando la exploración quirúrgica innecesaria.
- El curso autolimitado de la afectación testicular en el transcurso de la PSH, resultando controvertido el uso de tratamiento corticoideo.
BIBLIOGRAFÍA
- Alonso Calderón JL. Dolor testicular agudo. En: Casado Flores J, Serrano A (eds.). Urgencias y tratamiento del niño grave, 2.ª ed. Madrid: Editorial Ergon; 2007. p. 1078-85.
- Pou i Fernández J. Escroto agudo. Protocolos de Urgencias Pediátricas. [monografía en Internet]. Madrid: Asociación Española de Pediatría; 2010 [en línea] [consultado el 9/08/2012]. Disponible en: http://www.aeped.es/documentos/protocolos-urgencias-pediatricas
- Brenner JS, Ojo A. Causes of scrotal pain in children and adolescents. En: Middleman AB, Fleisher ER, Baskin LS (eds.). Uptodate; 2012 [en línea] [consultado el 9/08/2012]. Disponible en: https://ws001.juntadeandalucia.es/bvsspa/uptodate/contents/causes-of-scrotal-pain-in-children-and-adolescents
- Miguélez Lago C, García Mérida M, Mieles Cerchar M, Mendoza Lucio L. Escroto agudo. En: Guía Esencia de Diagnóstico y Terapéutica en Pediatría, 1.ª ed. Madrid: Editorial Médica Panamericana; 2011. p. 192-207.
- Campos V, Baquedano P, Parra R, De Barbieri F, Cadavid L, Méndez C. Testicular involvement in Henoch-Schönlein Purpura: the useful of doppler sonography. Rev Chil Urol. 2009;74(3):243-8.
- Martínez López MM, Rodríguez Arranz C, Peña Carrión A, Merino Muñoz R, García-Consuegra Molina J. Púrpura de Schönlein-Henoch. Estudio de factores asociados con el desarrollo y evolución de la enfermedad. An Pediatr (Barc). 2007;66(5):453-8.
- Ozen S, Pistorio A, Lusan SM, Bakkaloglu A, Herlin T, Brik R, et al. EULAR/PRINT/PRES criteria for Henoch-Schönlein purpura, childhood polyarteritis nodosa, childhood Wegener granulomatosis and childhood Takayasu arteritis: Ankara 2008. Part II: Final classification criteria. Ann Rheum Dis. 2010;69(5):798-806.
- González Pascual E. Púrpura de Schönlein-Henoch. En: González Pascual E. Manual práctico de Reumatología Pediátrica, 2.ª ed. Madrid: Menarini Área Científica; 1999. p. 497-520.
- Sohagia AB, Gunturu SG, Tong TR, Hertan HI. Henoch-Schönlein Purpura: a case report and review of the literature. Gastroenterol Rev Pract. 2010:597648.
- Gatti JM, Murphy JP. Acute testicular disorders. Pediatr Rev. 2008;29:235-41.
- Palumbo E. Diagnosis of Henoch-Schönlein purpura in a child presenting with bilateral acute scrotum. Acta Biomed. 2009;80:289-91.
- Hara Y, Tajiri T, Matsuura K, Hasegawa A. Acute scrotum caused by Henoch-Schönlein purpura. Int J Urol. 2004;11(7):578-80.
- Günes M, Kaya C, Koca O, Keles MO, Karaman MI. Acute scrotum in Schönlein-Henoch purpura: fact or fiction? Turk J Pediatr. 2012;54(2):194-7.